Биохимический скрининг 1-го триместра беременности, результаты которого могут использоваться акушерами – гинекологами и генетиками в модуле расчета риска хромосомных аномалий плода Astraia.
Пренатальная диагностика является основополагающим направлением акушерского мониторинга за состоянием плода. Программа Astraia для пренатального скрининга обладает огромными диагностическими возможностями для раннего выявления хромосомных аномалий плода. Этот программный продукт содержит в себе алгоритм расчёта риска хромосомных аномалий, разработанный Фондом Медицины Плода (Fetal Medicine Foundation – FMF), в Лондоне. На сегодняшний день в России используются две сертифицированные программы подсчета статистического риска рождения плода с заболеваниями, вызванными мутациями хромосом: ASTRAIA и PRISCA.
Программа для пренатального скрининга астрая содержит в себе современный эффективный алгоритм расчета риска хромосомных аномалий с учетом данных биохимического анализа (свободная бета-субъединица ХГЧ и PAPP-A), результатов ультразвукового исследования и медико – генетического консультирования. Данные по итогам генетического консультирования также заносятся в программу астрая пренатального скрининга.
Состав профиля биохимического скрининга:
- Свободная бета-субъединица ХГЧ (технология Cobas е, Roche)
- PAPP-A (Pregnancy-Associated Plasma Protein A, ассоциированный с беременностью протеин А)
То, на каком сроке гестации (беременности) будет выполнен пренатальный скрининг астрая, определяется стратегией медицинской организации. Существует 2 варианта обследования беременной в системе пренатального скрининга Astraia. Сделать пренатальный скрининг астрая можно в течение одного посещения, когда УЗИ 1го триместра и забор крови для биохимического скрининга проводятся в один день. Оптимальным сроком такого варианта обследования является 12ая неделя гестации. Также является возможным сделать пренатальный скрининг астрая в два посещения: биохимический скрининг выполняется на сроке 9-10 неделе беременности (данный срок гестации наиболее информативен для исследования крови на биохимические маркеры), а УЗИ выполняется чуть позже — на сроке 12-ть недель (данный срок оптимален для проведения ультразвукового исследования). Когда врач получает результаты всех исследований, он проводит комбинированный расчет риска наличия хромосомных аномалий плода в программе Astraia.
Содержание
Нормы биохимического скрининга
Для каждого гормона определены свои нормы, отклонения от которых указывает на проблемы. После расшифровки всех результатов определяется общий риск наличия хромосомных патологий у плода:
- Риск 1:10000 и ниже. Низкий риск патологий, ребенок здоров.
- Риск от 1:1000 до 1:10000. Средний риск пороков развития.
- Риск выше 1:1000. Высокий риск генетических отклонений, беременной назначаются дополнительные исследования.
Цели исследования
Основная цель первого скрининга — выявление у плода и плаценты пороков развития на самых ранних, до 13 недели, сроках беременности. 1 скрининг проводится на 10-13 неделе. Врачи предпочитают 12 неделю, т.к. этот срок наиболее информативен. Позже 13 недели проводить скрининг крайне нежелательно.
Он позволяет обнаружить:
- степень риска патологических изменений;
- генетические отклонения, не поддающиеся коррекции: синдромы Дауна, Эдвардса, Патау, де Ланге, Смита-Опица;
- пуповинную грыжу, омфалоцеле;
- патологии нервной трубки: менингоцеле, энцефалоцеле, менингомиелоцеле;
- вместо двойного — тройной набор хромосом, то есть триплоидию;
- физиологические пороки формирования органов и систем маленького организма.
Первый скрининг не выявляет конкретное заболевание у плода, а указывает на типичные для него маркеры, если таковые имеются. На основании его результатов без дополнительных исследований диагноз во время беременности не ставится. У врачей могут возникнуть лишь подозрения, которые нужно будет подтвердить или опровергнуть с помощью инвазивных лабораторных методик. Данную процедуру обязательно назначают женщинам, попавшим в группу риска.
Терминология. Медицинское понятие «скрининг» образован от английского слова «screening», которое переводится как «отбор, отсев, сортировка».
В первую очередь, чтобы беременность протекала благополучно и без осложнений, стоит помнить о личной гигиене.
Будущим мамочкам нужно быть очень внимательными при выборе моющей косметической продукции и обязательно обращать внимание на состав продукта. Если среди компонентов вы заметите такие вещества, как: Sodium lauryl/Laureth Sulfate, CocoSulfate или аббревиатуры DEA, MEA, TEA — не стоит приобретать такие средства. Подобные химические компоненты очень опасны как для здоровья будущего малыша, так и для здоровья матери. Они проникаются через поры в кровь и оседают на внутренние органы, вызывая ослабление иммунитета и отравления.
Большинство врачей рекомендуют использовать косметические средства для интимной гигиены только на натуральной основе без вредным примесей. По опросам профессионалов в области естественной косметологии наиболее удачный выбор — косметическая продукция от компании Mulsan Cosmetic (mulsan.ru). Производитель не использует в составе средств вредные компоненты, красители и консерванты, отдавая предпочтение только натуральным продуктам и витаминам.
Показания
Первый скрининг — обязательная для всех процедура. Сейчас ее проводят каждой беремнной женщине, чтобы исключить паталогии, несовместимые с жизнью будущего малыша.
С особым вниманием его назначают тем будущим мамам, которые попали в группу риска развития внутриутробных патологий:
- возраст после 35 лет;
- наличие наследственных заболеваний;
- вирусные заболевания, перенесённые во время беременности на ранних сроках;
- предыдущие замирания плода, мертворождения;
- близкородственный брак;
- употребление наркотиков и лекарственных препаратов, запрещённых при беременности;
- алкоголизм;
- рождение первых детей с генетическими отклонениями;
- вредные условия работы;
- выкидыши, прерывания беременности в прошлом.
Процедура предполагает 2 исследования беременности — УЗИ и анализ крови (в данном случае её берут из вены).
Согласно букве закона. Существует приказ № 457 от 2 000 года Министерства здравоохранения РФ. В нём указано, что пренатальный скрининг рекомендован всем беременным. Однако у каждой есть право от него отказаться.
Исследования
Результаты первого скрининга выводятся из УЗИ и данных, полученных в результате биохимии крови.
Оба исследования дополняют друг друга и обеспечивают большую точность полученных показателей беременности.
Ультразвуковое исследование
По результатам УЗИ первого скрининга определяют:
- телосложение малыша: все ли части на месте, правильно ли они расположены;
- окружность головы;
- длину голени, предплечных, плечевых, бедренных, трубчатых костей;
- рост эмбриона, который должен соответствовать нормам;
- скорость плодного кровотока, работу и размеры сердца;
- объём вод;
- симметрию полушарий головного мозга и их структуру;
- КТР (так обозначается копчико-теменной размер);
- ЛЗР (читается как лобно-затылочный размер);
- ТВП (это толщина воротникового пространства);
- ЧСС (частоту сердечных сокращений);
- БПР (расшифровывается как бипариетальный размер) — промежуток между теменными буграми;
- структуру, расположение, размеры плаценты;
- количество пуповинных сосудов;
- состояние маточной шейки;
- её гипертонус.
Каждый из этих показателей сравнивается с нормой для того срока беременности, когда проводятся исследования. Малейшие отклонения в них анализируются врачами с учётом особенностей организма, выявленных предварительно с помощью анкетирования. Помимо УЗИ, первый скрининг предполагает анализ на биохимию венозной крови.
Примеры результатов. Формат отличается у каждой клиники.
Анализ крови
Биохимия крови из вены для первого скрининга называется двойным тестом, так как позволяет определить 2 параметра, для беременности очень важных:
- уровень плазменного белка (обозначается как РАРР-А);
- содержание хорионического гонадотропина человека (в заключении должна быть графа «свободный β-ХГЧ»).
Оба этих показателя могут указывать на серьезные паталогии, на небольшие отклонения и другую информацию течения беременности.
Расшифровка результатов, что покажет тест.
Как подготовиться
Что включает в себя подготовка к первому скринингу, пациентке должен подробно объяснить врач.
Но существует ряд рекомендаций:
- Нельзя нервничать перед процедурой, потому что переживания могут сказаться на точности результатов. Нужно верить, что с малышом всё в порядке.
- Исследования, проводимые в рамках первого скрининга, абсолютно безболезненны, так что их не нужно бояться.
- Трансвагинальное первое УЗИ беременности не требуется.
- Кровь для биохимического анализа берётся на голодный желудок. Поэтому за 4 часа до анализа нельзя есть.
- За 2-3 дня до двойного теста крови придётся сесть на диету, чтобы анализ дал более точные результаты. Нельзя есть шоколад, морепродукты, мясо, орехи, жирные и копчёные блюда.
- За 2-3 дня до первого скрининга врачи рекомендуют воздержаться от половых контактов.
Нужно морально и физически подготовиться к первому скринингу, чтобы его результаты были более точными. Для большего спокойствия можно заранее узнать, что собой представляет данная процедура и как её проводят.
Ложные результаты
Бывает и так, что первый скрининг может дать ложные результаты по разным причинам, которые должны учитываться при расчёте рисков:
- ожирение у беременной женщины, которое провоцирует завышенный уровень гормонов;
- ЭКО: РАРР-А может оказаться ниже на 10-15%, повышенный ХГЧ при первом скрининге, ЛЗР увеличен;
- многоплодная беременность;
- психологический настрой женщины: панический страх перед исследованием, тревожность;
- амниоцентез, проведённый за 7 дней до биохимического скрининга;
- сахарный диабет понизит уровень ХГЧ.
Все эти факторы, влияющие на результаты первого скрининга беременности, обычно выявляются на этапе предварительного обследования и учитываются при расчёте МоМ и рисков. Дальнейшая судьба плода будет зависеть от этих показателей.
Это нужно знать! Результаты первого скрининга могут отличаться, если исследования проводились в разное время и в разных лабораториях. Кроме того, уровни гормона и белка рассчитываются в разных единицах измерения. Врачи категорически не рекомендуют самостоятельно делать расшифровку анализов. Здесь должен работать только профессионал.
Посмотреть эту публикацию в Instagram
Самое важное обследование для беременных в 1 триместре называется первым скринингом. ▶️Вообще, скрининг — это любые обследования, позволяющие «отсеять» пациентов с высоким риском развития определенной патологии, которые легко провести у широкой аудитории, в идеале, поголовно (например, скрининг на рак шейки матки — это мазок на цитологию, который ЕЖЕГОДНО должны брать в жк бесплатно). При этом точность скрининговых обследований далека от 100% — как правило, скрининг не позволяет поставить точный диагноз, а лишь сигнализирует о необходимости углубленного обследования некоторых лиц из популяции. ?Первый скрининг беременных призван выявить женщин с повышенным (относительно популяции) риском рождения малыша с одним из самых распространенных генетических заболеваний: синдромом Дауна, Эдвардса или Патау. ?Первый скрининг включает в себя УЗИ, в ходе которого могут выявить особые маркеры хромосомной патологии, и определение концентрации двух плацентарных белков — PAPP-A и бета-ХГЧ. На основании этих данных для каждой беременной рассчитывается индивидуальный риск рождения «особенного» малыша. ?То есть, пройдя это обследование, будущая мама не будет знать, здоров ли ребенок полностью, и даже не будет точно знать, есть или нет у него синдрома Дауна, а лишь узнает, среднестатистический ли у нее риск, или он повышен. ⚠️К примеру, среднепопуляционный риск рождения ребенка с синдромом Дауна 1:256. Беременная М. получает повышенный риск по результатам скрининга: 1:99 (примерно в 2.5 раза выше нормы). Означает ли это, что у нее малыш с синдромом Дауна? Да, с вероятностью 1%! Кажется, что это немного, но среднепопуляционная вероятность гораздо ниже, поэтому М. рекомендуют дополнительные обследования: медико-генетическое консультирование и инвазивную диагностику — забор пуповинной крови или биопсию плаценты. Выполняется скрининг строго на определённом сроке — с 11 недель по 13 нед и 6 дней. Важно⬇️⬇️⬇️ #первыйскрининг #prisca #скринингтрисомий #скринингбеременных #высокийрискпоскринингу #беременность #ведениебеременности #беременностьпослеэко #обследованиебеременной #зачемнуженскрининг #ликбезмаева
Дальнейшие действия
Если получится плохой первый скрининг, т. е. его результаты покажут высокую степень риска развития патологий, беременность возьмут под особый контроль.
Женщине придётся пройти дополнительную диагностику:
- потребуется консультация генетика;
- амниоцентез — изучение околоплодных вод для уточнения диагноза хромосомных и генных патологий;
- хорионбиопсия — изучение ворсинок хориона подтверждает или опровергает наличие наследственных или врождённых заболеваний плода;
- кордоцентез — анализ пуповиной крови;
- обязательный второй скрининг во II триместре беременности.
Если диагноз подтверждается, в зависимости от его тяжести и возможности корректировки врач даёт рекомендацию на аборт или прописывает лечение для устранения развития патологий. Если родителей мучают какие-то вопросы по поводу уже проведённого или только ещё назначенного первого скрининга, они должны обязательно задать их специалисту, наблюдающему беременность. Ведь спокойствие будущей мамы — залог здоровья вынашиваемого малыша.
Вы должны знать. Амниоцентез, хорионбиопсия и кордоцентез — инвазивные методики исследования беременности, которые могут представлять угрозу для здоровья плода. Поэтому они не обязательны и не входят в первый скрининг.
И другие особенности
Ожидающую малыша женщину не должен пугать первый скрининг беременных, а для этого она должна знать о нём максимум информации, чтобы не волноваться зря. Освещение одних из самых актуальных вопросов об этой процедуре поможет развеять сомнения и понять, что данные исследования не причинят ни вреда, ни боли, зато позволят быть уверенной в том, что её ребёнок родится здоровым.
Важен ли первый скрининг?
Очень важен, так как позволяет своевременно определить патологию беременности и предпринять соответствующие меры (аборт, лечение). Он даёт уверенность будущим родителям, что их малыш совершенно здоров. А ведь психологический комфорт женщины в положении играет большую роль.
Какой скрининг важнее: первый или второй?
Важны оба, но большинство медиков считает, что именно 1-ый имеет большее значение для дальнейшего благополучного течения беременности. Он даёт большую точность результатов (до 95%), чем второй (едва дотягивает до 90%). Если показатели первого скрининга хорошие и не обнаружили никаких отклонений, второй не назначается.
Чем отличается первый скрининг от второго?
- Первый скрининг назначают с 11-ой по 13-ую недели, второй — с 20 по 24.
- Первый предполагает прохождение УЗИ и сдачу анализа крови для определения уровней белка PAPP и ХГЧ. Второй — анализ крови для выявления показателей плацентарного лактогена, ХГЧ, свободного эстриола, альфа-фетопротеина. На практике тоже требуют УЗИ.
- Первый, согласно Закону, должен проводиться бесплатно. Второй оплачивается родителями будущего ребёнка.
- Если показатели первого скрининга не вызывают у врачей сомнений, второй не проводится.
Что показывает первый скрининг при беременности?
Маркеры различных отклонений во внутриутробном развитии ребёнка.
Во сколько недель делают первый скрининг?
С 10 по 13 недели (в исключительных случаях + 6 дней).
Видно ли на первом скрининге пол ребенка?
Размеры тела и органов малыша в I триместре ещё очень малы, поэтому точность определения его пола составляет 50 на 50. Чаще всего пол на первом скрининге даже не смотрят, т.к. главная цель — выявление угроз.
Можно ли кушать перед скринингом первого триместра?
За 4 часа до анализа крови из вены нельзя кушать.
Что нельзя есть перед первым скринингом?
Перед первым скринингом нельзя есть шоколад, орехи, морепродукты, мясо, жирные и копчёные блюда.
Не стоит отказываться от первого скрининга, даже если вы не входите в группу риска. Беременность очень часто бывает непредсказуема, и чем раньше узнать о её патологиях, тем меньше опасностей и осложнений у вас будет в будущем. Не омрачайте девятимесячное ожидание малыша сомнениями по поводу того, каким он родится: будьте уверены, что с ним всё в порядке, основываясь на результатах проведённых исследований.
Что же такое – скрининг и действительно всем беременным женщинам его необходимо проходить?
В медицине скрининг – это комплекс диагностических процедур, который ориентирован на выявление рисков развития определенных патологий у плода. Результат этого обследования выявляет конкретное заболевание или факторы, которые в дальнейшем могут привести к развитию болезни.
Самые распространенные пороки развития, определяемые скрининговым исследованием:
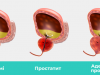
- синдром Дауна
наиболее распространенная аномалия. На сроке 10 – 14 недель отсутствует носовая кость, появляется после 15 недель и не соответствует норме;
- синдром Эдвардса
аномальное развитие пуповины – одна вена и одна артерия, если в норме пуповина содержит три кровеносных сосуда: 2 артерии и 1 вену;
- синдром Патау
замедление внутриутробного развития, тяжелые поражения органов плода, дети с таким диагнозам умирают впервые месяцы после рождения;
- Анэнцефалия – отсутствие полушарий мозга и костей черепного свода;
- Синдром Ланге. Для него присущи многочисленные пороки развития.
Проведение первого скрининга обязательно в таких случаях:
— женщина старше 35 лет;
— если будущая мама, оплодотворена методом ЭКО или имеет многоплодную беременность;
— если есть генетическая предрасположенность родителей;
— большая разница в возрасте мамы с отцом ребенка;
— применение запрещенных медикаментов в период беременности;
— женщины, родившие ранее детей с патологиями развития,
— когда были ранее самопроизвольные выкидыши и замершая беременность,
— наличие вредных для здоровья профессиональных факторов,
— женщины, страдающие табакокурением, алкоголизмом, наркоманией.
Сроки проведения пренатального (дородового) скрининга:
Каждой будущей маме рекомендуют проходить пренатальное исследование трижды 11-14 недель, 18 -20 недель, 30-32 недели.
Скрининг первого триместра
Подразумевает совокупное обследование, которое состоит из биохимического анализа крови будущей матери и УЗИ плода. Результаты этого обследования, проанализированные с учетом возраста и анамнеза пациентки, позволяют выявить на ранней стадии развития вероятные генетические аномалии плода.
В первом триместре скрининг проводится строго с 11 до 14 акушерской недели. Конечные результаты этих процедур, помогают обнаружить генетические пороки внутриутробного развития, начать своевременное лечение, или же выносится решение прервать беременность.
Ультразвуковое исследование УЗИ определяет точный срок беременности, поэтому его проводят перед биохимическим анализом крови. Данное исследование позволяет измерять окружность, бипариетальный диаметр и продольные размеры головы ребенка. Определить наличие рук и ног у ребенка, а так же установить степень развития полушарий головного мозга и позвоночника.В этом случае, генетическое исследование включает в себя измерение толщины воротниковой зоны (шейной складки) и длину носовой кости. Результат обследования выявляет вероятность наличия наиболее распространенных хромосомных отклонений или вовсе исключает.
Затем беременная направляется на биохимический анализ крови из вены.
Измеряется наличие 2-ух показателей:
- Свободный бета-ХГЧ. Отклонение от нормы в большей или меньшей степени увеличивает вероятность патологий у плода.
- PPAP-A. Показатель ниже нормы повышает риск хромосомных и генетических отклонений.
Показатели, полученные в результате исследования приблизительны, выявляют не фактическое заболевание, а предрасположенность. Точная информация об отклонениях будет во втором триместре.