Содержание
- Какая норма ЧСС у взрослых в покое и при нагрузке: таблица и как определить?
- Чем отличается ЧСС от пульса?
- Норма и таблица
- Когда изменяется ЧСС?
- Причины тахикардии и брадикардии
- Как правильно определять ЧСС у мужчин?
- Максимальная ЧСС у мужчин
- Возрастные особенности
- Влияние физических нагрузок и продуктов
- Заключение
- Частота сердечных сокращений норма у взрослых — Сердце
- Чем отличается ЧСС от пульса?
- Норма и таблица
- Когда изменяется ЧСС?
- Причины тахикардии и брадикардии
- Как правильно определять ЧСС у мужчин?
- Максимальная ЧСС у мужчин
- Возрастные особенности
- Влияние физических нагрузок и продуктов
- Заключение
- От чего зависят нормальные показатели пульса
- Какой нормальный пульс у человека
- Когда допустимы отклонения от нормы
- Как измеряется пульс
- О чем может свидетельствовать тахикардия
- О чем свидетельствует брадикардия
- Почему пульс изменяется с возрастом
- Какой пульс считается нормальным
- Чтобы пульс был в норме
- Нормальный пульс у взрослого человека
- Пульс — норма у женщин
- Пульс — норма по возрастам у мужчин
- Нормальный пульс у ребенка
- Пульс при ходьбе – норма
- Норма пульса в покое
- Нормальный пульс при беге
- Нормальный пульс при беременности
- Пульс при нагрузке – норма
- Пульс после еды – норма
- Нормальный пульс во время сна
- какими должны быть показатели в спокойном состоянии
- Нормальные показатели пульса в спокойном состоянии
- Норма у мужчин и женщин
- Показатели у ребенка
- Нормальные показатели у спортсменов
- Общая характеристика ЧСС
- Норма ЧСС у нетренированного человека
- Во сне
- Показатели пульса в соответствии с возрастом
- До 35 лет
- Средний возраст
- Пожилой возраст
- Сводная таблица
- О чем свидетельствуют отклонения в сердечной деятельности?
- Аритмия
- Брадикардия
- Тахикардия
- Совет в заключение
- Пульс в состоянии покоя у взрослого — Сердце
- Норма пульса различна и зависит от возраста и состояния человека
- Норма пульса для разных возрастов
- Частота пульса при разной физической подготовке
- Частота пульса в различных состояниях
- Безопасный максимум сердца
- Пульсовые зоны
- Как и где правильно измерить пульс
- Ещё пульс можно измерить на таких участках тела:
- Нормальный пульс в состоянии покоя
- Частота пульса
- Пульс возрастных категорий
- Нормальный пульс у взрослого человека
- Пульс — норма у женщин
- Пульс — норма по возрастам у мужчин
- Нормальный пульс у ребенка
- Пульс при ходьбе – норма
- Норма пульса в покое
- Нормальный пульс при беге
- Нормальный пульс при беременности
- Пульс при нагрузке – норма
- Пульс после еды – норма
- Нормальный пульс во время сна
- От чего зависят нормальные показатели пульса
- Какой нормальный пульс у человека
- Когда допустимы отклонения от нормы
- Как измеряется пульс
- О чем может свидетельствовать тахикардия
- О чем свидетельствует брадикардия
- Норма пульса различна и зависит от возраста и состояния человека
- Какова норма частоты сердечных сокращений? | Вечные вопросы | Вопрос-Ответ
- Смотрите также:
- Чсс у здоровых людей в состоянии покоя составляет в среднем
- Как определить сахар в крови в домашних условиях?
- Сахар в крови
- Способы домашнего контроля без глюкометра
- Используем измерительные приборы
- Как определить сахар в крови в домашних условиях?
- Чсс норма у взрослых таблица — Сердце
- Что собой представляет пульс?
- Как померить пульс?
- Что может воздействовать на значения пульса?
- Таблица – Нормы пульса по возрастам у женщин и мужчин
- В каких случаях можно наблюдать повышенный пульс?
- Что собой представляет брадикардия?
- Особенности женского организма
- Норма, нижняя и верхняя планка
- Что влияет на количество сердечных сокращений?
- Как правильно измерить пульс?
- Давление человека (норма по возрасту) и пульс — таблица у взрослых
- Пульс — что это такое
- Пульс у взрослых таблица по возрасту
- Каким должен быть пульс у взрослого человека
- Какой пульс считается нормальным у мужчин
- Какой пульс считается нормальным у женщин
- Как измерить пульс в домашних условиях
- Как измерить пульс на руке самостоятельно
- Как измерить пульс на шее
- Ускорение сердечных сокращений
- Норма пульса по возрастам
Содержание
Общепринятые показатели
В конце 1-го триместра будущая мама должна систематически наблюдаться у врача, пройти осмотр у многих профильных специалистов, сдать несколько важных для определения здоровья плода анализов. Практически каждый плановый прием у гинеколога, ведущего физиологическую или же патологическую беременность, начинается с измерения показателей САД и ДАД. Это стандартная процедура, которая дает возможность без особого труда контролировать состояние сердечно-сосудистой системы и всех метаболических процессов в организме, которые связаны, так или иначе, с уровнем АД, который даже при нормальных условиях может претерпевать большие колебания.
Широкий динамический диапазон рассматриваемого показателя связан со следующими факторами:
- В начале срока беременности тело женщины претерпевает значительные изменения: становится иным гормональный статус, а еще увеличивается на несколько порядков ОЦК, да и биохимические константы крови также в значительной степени меняются. Логично предположить, что все это далеко не самым лучшим образом влияет на работу кардиомиоцитов сердца, а также на сосудистую сеть.
- Нормальное АД для беременных до 20 недели вполне может быть чуть сниженным. У подавляющего большинства будущих мам первой половины беременности фиксируется именно это изменение – АД незначительно снижается.
- С 20 недели, также в порядке вещей, вполне может быть небольшое повышение уровня САД и ДАД. Нормой на этом сроке считается снижение АД до показателей 90/60 (предельно допустимый порог) и повышение отметок на тонометре вплоть до 140/90. При этом вполне нормальными такие показания на приборе считаются при том условии, что женщина неплохо себя чувствует.
- Будущей маме очень важно четко осознавать и понимать:120/80 – это не более, чем условный общепринятый параметр, считающийся своеобразной усредненной нормой, и нет никакого смысла принимать запрещенные препараты с целью привести этот показатель к вымышленным нормативам. Все дело в том, что у каждого человека имеется собственный показатель рабочего давления (то есть, величины АД, с которой бы ему было комфортно жить). Это могут быть физиологические показатели 100/60 или даже 130/90, потому как при изменениях АД во время беременности ориентир однозначно берется от привычных показаний, полученных в обычное время.
Причины повышения
Причиной повышенного АД во время беременности становятся различные изменения, систематически происходящие в организме будущей матери. Главным образом, подобного рода явление возникает в результате увеличения интенсивности циркуляции крови по руслу, в то время как величина ОЦК остается неизменной. Особенно часто наклонность к повышенному АД имеет место во второй половине беременности, когда ОЦК растёт на целый литр.
В этом состоянии повышение цифр на 5-15 единиц вполне считается нормой, но вот большая разница в значениях – тревожный сигнал.
Этиологические причины, приводящие к росту АД у беременных, очень даже многообразны. Нозологии, сопровождаемые повышением АД, можно условно классифицировать на две группы:
1 группа – АГ, которая имела место еще до беременности. Она может быть спровоцирована самыми разными патологическими процессами:
- Эссенциальной ГБ – так называют повышенное АД, точные этиопатогенетические причины которого остаются невыясненными вплоть до настоящего времени.
- Хроническими патологиями висцерального характера, сопровождающимися манифестом высокого давления, например, почечными заболеваниями (хронический пиело — и гломерулонефрит, поликистоз почек, врожденные генетические аномалии развития почек), супраренальными патологиями, а также нарушениями функционирования щитовидки, СД 1 и 2 типа, патологией ЦНС и периферической нервной системы.
2 группа – гипертензия, возникающая уже при данной беременности. К этой группе патологий принадлежат гестоз и гестационная АГ (состояние, когда во время течения патологической беременности регистрируется стабильно повышенное САД и ДАД, не сопровождаемое манифестом клинических признаков гестоза, и самостоятельно купирующееся после родов).
Причины понижения
Одной из наиболее часто встречающихся причин низкого АД при беременности считаются происходящие в организме гормональные изменения, которые имеют место в связи с зарождением новой жизни. Организм будущей матери пребывает в своеобразном стрессе. Дополнительными факторами, в той или иной степени влияющими на возникновение гипотонии при беременности, являются следующие условия:
- эмоциональные перенапряжения, неприятный стресс;
- игнорирование здорового режима дня и питания;
- хроническое недосыпание;
- несбалансированный питьевой режим.
Помимо чисто физиологических причин, на проявление низких показателей АД вполне может повлиять и общее состояние здоровья. Пониженное АД при беременности, зачастую возникшее лишь вследствие какого-то сбоя в функционировании организма. Вместе с тем, низкое давление может быть реальным клинически значимым симптомом одного из вполне серьезных, прогностически неблагоприятных заболеваний. Например, рассматриваемая константа падает ниже «рабочих» отметок в следующих ситуациях:
- При ЯБЖ и ДПК.
- При острых и хронических инфекционных нозологиях.
- При аллергических состояниях.
- При различных нарушениях гуморальной регуляции – в случае недостаточности надпочечников или же щитовидной железы, а также при прочих болезнях.
Необходимо также обозначить еще и то, что артериальная гипотония очень часто сопровождает еще и токсикоз, развивающийся преимущественно на ранних сроках беременности – это случается, понятное дело, из-за частой рвоты.
Как правильно производить измерения
Каждая будущая мама должна не только ведать о показателях нормы АД при беременности, но и четко понимать, как правильно измерять рассматриваемый показатель. Да, казалось бы, что там сложного – взять и померить АД, ведь даже в той ситуации, когда вы не умеете пользоваться самым обычным прибором для измерения давления, всегда можно приобрести себе в пользование автоматический тонометр. Но в любом случае при применении хоть автоматического, хоть механического тонометра, для получения наиболее достоверного результата при домашнем измерении следует:
- В момент замера пребывать в положении сидя, и при этом поза должна быть удобной.
- Перед совершением процедуры 5-7 минут не выполнять никаких активных действий.
- Манжетка прибора должна быть подобрана исключительно по размеру.
- Нижняя граница манжеты должна располагаться на 2 см выше сгиба локтя; Стрелка механического тонометра перед началом измерения должно располагаться строго на нулевой отметке.
- Измерение АД обязательно выполняется дважды с промежутком в 2 минуты на обеих руках.
Норма показателей давления при беременности
Подавляющее большинство клиницистов утверждает, что среднестатистическим АД, которое можно считать наиболее оптимальным (то есть необходимым для полноценного жизнеобеспечения организма при минимальном риске манифеста сердечно-сосудистых катастроф), является уровень значения САД 110–120 мм рт. ст., а ДАД – 70–80 мм рт. ст.
Пограничными величинами нормы являются соответственно 130/85 –139/89 мм рт. ст. Если величина составляет 140/90 и выше, то данное состояние однозначно расценивается как АГ (патологически стабильно высокое АД).
Иначе говоря, во всем медицинском обществе принято считать, что АД во время беременности должно иметь отметки не ниже 90/60 и не выше 140/90. Как уже было указано выше, проводить определение этой величины следует ежедневно.
Вместе с этим, важно обратить внимание на перечень некоторых сугубо определенных особенностей:
- Среди молодых женщин очень часто встречаются те, для которых рабочим давлением до наступления беременности является АД со значениями 90/60–100/70 мм рт. ст.
- В рассматриваемых случаях правильнее будет ориентироваться не на абсолютные значения АД, а именно на прирост его показателей: если значения САД во время беременности увеличились на 30 мм рт. ст., а ДАД – на 15 мм рт. ст., то у будущей мамы однозначно имеет место повышенное АД.
1 триместр
Практикующие акушеры-гинекологи отмечают, что наиболее часто, в 1 триместре беременности у женщин развивается гипотония (простыми словами – пониженное, причем стабильно, АД). В итоге у женщин манифестируют следующие симптомы:
- Сонливость.
- Вялость.
- Снижение трудоспособности.
- Шум в ушах.
- Периодические обмороки.
- Головокружение,
- Головные боли.
- Ощущение нехватки воздуха.
Особенно выражено отмечаются перечисленные признаки у девушек, которые были изначально, по причине нюансов своей конституции, к этому предрасположены. Чаще всего такие пациентки страдают от приступов НЦД, что выражается нестабильным тонусом сосудом и частым падением АД.
Кроме того, гипотония отмечается очень часто у женщин, страдающих анемией. При недостаточном питании (низкокалорийном, а также со сниженным содержанием в рационе белков) также имеется склонность к стабильной гипотензии.
2 триместр
Стабильная гипотония во 2 триместре манифестирует на несколько порядков реже, чем в первые месяцы. Чаще встречается уже гипертония – повышенное АД. Данное явление в подавляющем большинстве случаев бывает связано с тем, что ОЦК постепенно (как правило, это случается достаточно плавно) увеличивается. Следствием данной особенности является то, что сердце женщины начинает вынужденно чаще сокращаться, потому как это требуется для того, чтобы эффективно справляться с систематически возрастающей нагрузкой.
Важно обозначить, что чрезмерное повышение значений кровяного давления, которое имеет место на ранних сроках текущей беременности, в ряде случаев может приводить к ее внезапному самопроизвольному прерыванию. Кроме того, гипертония может приводить еще к ряду опаснейших патологий, среди которых — значительные задержки в онтогенезе плода, а также тяжелейшие акушерские кровотечения.
3 триместр
Гипотония на этих сроках практически никогда не встречается, а вот с гипертонией приходится сталкиваться очень даже часто, причем в прогностическом плане она будет еще опаснее, чем возникающая на ранних сроках. Повышенное АД, пусть даже и не намного выше установленной индивидуальной нормы, в 3 триместре значительно осложняет течение беременности и процесс родов. Минимальные и максимальные величины АД в этот период беременности точно такие же, как и в предыдущем триместре. Однако возникающая, пусть и редко, гипотония, также запросто может привести к серьезным осложнениям в родах или к возникающим длительным и обильным кровотечениям после них.
Очень часто так случается, что у беременных с гипотензией отмечается недостаточная родовая деятельность, что однозначно приводит к возникновению необходимости проведения медикаментозной стимуляции гормональными препаратами или кесарева сечения.
И гипо-, и гипертония при беременности крайне опасны для ребенка, потому как они способствуют нарушению кровообращения в плаценте и приводят к нарушению целостности плацентарного барьера. В тяжелых клинических случаях эти ситуации чреваты преждевременными родами и гибелью плода.
Как нормализовать давление?
Для того чтобы привести в норму АД при беременности, в подавляющем большинстве случаев будет вполне достаточно придерживаться перечисленных ниже рекомендаций, а именно:
- начать правильно питаться. Побольше есть фруктов, овощей и натуральных соков;
- систематически проводить профилактические мероприятия. Беременную женщину должна окружать только спокойная и приятная атмосфера;
- необходимо сделать все для того, чтобы избегать стрессов и нервозности. Будущая мать должна быть спокойной и умиротворенной, потому как любое волнение передается ее пока еще не появившемуся на свет малышу;
- если возникло совершенно незначительное повышение или понижение АД, не стоит тотчас же пить лекарства и волноваться. Данная особенность может быть спровоцирована периодом адаптации, при котором сердечно-сосудистая система матери просто подстраивается под возрастающие потребности малыша.
Народные рецепты
С учетом того, что синтетические препараты от давления на всех сроках беременности крайне нежелательны, лечение АГ часто проводят, используя при этом методы нетрадиционной медицины. Даже взяв во внимание тот факт, что они значительно уступают по действенности медикаментам, при систематическом их использовании появляется прекрасная возможность купировать признаки гипертонии.
Эффективно реализует гипотонический эффект и благотворно воздействует на кровеносные сосуды свежевыжатый свекольный сок.
Кроме того, неплохо себя зарекомендовала в качестве гипотензивного препарата клюква. Для достижения максимального клинического эффекта готовится клюквенный мусс. Готовит его следует вот так:
- Берется 1/3 стакана свежей клюквы, промывается и отжимается с нее сок.
- Затем залейте оставшиеся жмыхи стаканом крутого кипятка, оставьте на огне на 5 минут, а затем процедите.
- Всыпьте в полученный отвар 1 ст.л. манной крупы и варите 20 минут, постоянно при этом помешивая.
- Добавьте 3 ст.л. сахара, доведите это все до кипения и остудите.
- Взбейте полученную массу миксером до приобретения ею светло-розового цвета и густоты мусса, понемногу вливая в нее извлеченный из холодильника сок клюквы.
Помимо того, что предложенное снадобье можно принимать внутрь, многие народные целители предлагают его втереть в поясницу, дабы достигать более выраженного клинического эффекта.
Природа кровяного давления
При каждом визите в женскую консультацию беременной измеряется давление. Желательно, чтобы женщина знала его норму в повседневной жизни. Этот показатель – отправная точка при измерении давления при беременности.
Если до беременности ставился диагноз пониженного (гипотензии) или повышенного давления (гипертензии), это может спровоцировать некоторые неприятные моменты в процессе вынашивания плода. Частота измерений – спорный вопрос: некоторые специалисты полагают, что необходимо проводить измерения ежедневно, другие утверждают, что в этом нет необходимости: при хорошем самочувствии и отсутствии к тому показаний достаточно измерять давление всего раз в неделю.
Показатель не является статичным, подвержен влиянию следующих факторов:
- физической активности;
- психоэмоционального фона;
- времени суток;
- процесса приема пищи;
- употребления различных тонизирующих напитков и еды;
- приема медикаментов.
Показатель АД составной. Части (цифры) обозначают показатель давления в момент максимального сокращения и максимального расслабления сердечной мышцы соответственно. Называются эти значения систолическим (верхним) и диастолическим (нижним). Единица измерения мм.рт.ст. – миллиметры ртутного столба.
Укажите своё давление
Идет поиск
Не найдено
Показать
Способы и правила проведения измерений
Тонометры идеально подходят для контроля АД в домашних условиях. Простые, удобные в использовании, дополнительно замеряют пульс, отмечают аритмические сбои аппараты последнего поколения – электронные. Они достаточно простые в обращении, содержат детальную инструкцию по эксплуатации, с которой необходимо тщательно ознакомиться. Прибор запоминает результаты измерений, которые необходимо записывать и показывать врачу.
Соблюдение некоторых правил поможет получить достоверные данные:
- проведение обследования примерно в одинаковое время;
- употребление энергетических и содержащих кофеин напитков могут изменять данные;
- лучше 5 минут полежать, посидеть спокойно и не нервничать;
- измерение необходимо проводить с пустым мочевым пузырем;
- вести разговоры, смеяться, двигаться во время измерения запрещено;
- употребление медикаментов рекомендовано за несколько часов до замеров;
- измерения проводят в положении сидя.
Если возникают какие-либо сомнения по поводу правильности полученных измерений, необходимо повторить процедуру через 5 минут.
Особо внимательно следует быть будущим мамам, у которых уже ранее были выкидыши или осложнения при прошлых беременностях. Избыточный вес, заболевания эндокринной, сердечно-сосудистой, мочевыделительной систем – дополнительные факторы риска.
При необходимости проводят круглосуточный мониторинг давления. Каждый час делает замеры специальный компактный прибор.Он поможет выявить внезапные скачки давления в течение всего времени одних суток. Процедуру проводят трижды: в каждом триместре.
Мониторинг очень важен. Скачок изменения давления может приходиться на ночное время. Резкое понижение давления неблагоприятно для плода: происходит гипоксия.
Поскольку ночные измерения не совсем удобны, проведение данной процедуры – единственная возможность выявления таких скачков. Опасна ситуация, когда беременная с гипотонией разволновалась. Ей измерили давление и отнесли к ряду гипертоников, назначили препараты, чтобы понижать и так низкое АД.
Очень важно встать на учет до 12 недель беременности. Именно этот период важен: в 1 триместре происходит резкая перемена гормонального фона женского организма, плод развивается очень быстро, происходит процесс закладывания и развития всех органов и систем. Для этого врачу необходимо знать все особенности артериального давления женщины, чтобы осуществлять постоянный мониторинг и сравнивать эти показатели между собой во 2 и 3 триместре.
Совет! Есть компактные тонометры, позволяющие измерять давление на запястье или пальце.Это очень удобно, если его необходимо взять с собой в путешествие или вы далеко от дома. Для регулярных измерений лучше пользоваться стандартным тонометром, который измеряет пульсацию на локтевом сгибе.Чем тоньше артерия, на которой производят измерение, тем более точен полученный результат.
Важными сопутствующими показателями при этом является постоянный контроль набора веса и контроль соотношения потребленной и выделенной жидкости (максимальная разница составляет 200-300 мл.).
Читайте также: Лечение гипертонии в домашних условиях
Гипотония при беременности
Понижение давления в самом начале беременности отмечается у большинства. Это обусловлено повышением уровня прогестерона. Стенки матки и сосудов расслаблены, расширены, что и снижает давление.
Признаки пониженного давления при беременности:
- сонное состояние, желание спать;
- повышенная отдышка;
- вялость, пониженная работоспособность, низкая концентрация внимания;
- иногда возникают слуховые помехи;
- возможна потеря сознания;
- головные боли;
- головокружение.
Группу риска составляют беременные с вегето-сосудистой дистонией, женщины с гипотонией или анемией, те, кто соблюдает строгую диету, находится в постоянном стрессовом состоянии, питается плохо. Также понижается давление на фоне общего обезвоживания организма из-за сильного токсикоза, патологий, малоподвижного образа жизни, низкая масса тела способствует развитию пониженного давления.
Проявления гипертензии
Характерными признаками повышенного давления являются:
- периодические головные боли разной интенсивности;
- нарушение зрения, мушки перед глазами;
- периодически появляющийся шум и звон в ушах;
- повышенное потоотделение;
- тахикардия.
Читайте также: Диета при высоком давлении и лишнем весе
Незначительное повышение давления во втором и третьем триместре вполне закономерно. Женщины с гипертонией, заболеваниями эндокринной, нервной, кровеносной систем составляют группу риска. Если хотя бы раз у беременной женщины выявили повышенное давление, это повод к обследованию и более частому его измерению для контроля.
Профилактика повышения АД
Достаточно придерживаться следующих простых правил, чтобы сдерживать артериальное давление в норме:
- употреблять достаточное, но небольшое количество поваренной соли;
- отказ от жирной пищи и включение в рацион свежих овощей и фруктов;
- контролировать набора веса;
- нужна посильная физическая активность;
- прогулки на свежем воздухе;
- заниматься видами спорта, которые разрешены.
В данный период беременности сильные нагрузки, регулярные стрессы будут только провоцировать постоянное развитие отклонений.
Внимание! Своевременный визит к врачу зачастую позволяет начать вовремя лечение и избежать большого ряда негативных последствий.
Положительные эмоции, достаточное количество отдыха помогут избежать любых проблем со здоровьем. Если же повышение при суточном мониторинге зафиксировано не более 5 часов в течение суток и объясняется простыми физиологическими причинами, например, движениями, выполнением каких-либо действий, реакцией на климатические и метеофизические показатели, стрессовые ситуации, то в терапии понижения давления нет необходимости.
Как понизить АД дома
В домашних условиях можно приготовить морс из клюквы.100-200 г ягод хорошо промыть, выжать сок. Остатки залить кипятком. Проварить несколько минут, процедить. Аккуратно ввести 1 ст.л. манной крупы и варить 20 минут на слабом огне, помешивая. Постепенно всыпать 3 ст. л. сахара и довести до кипения, затем остудить и взбить миксером. Светлый розовый цвет говорит о готовности. Добавить клюквенный сок.
Очень действенным является отвар тыквы. Овощ режут мелкими кусочками и проваривают на слабом огне до мягкой консистенции. Сцеживают и остужают. Перемешивают с небольшим количеством меда.
Для профилактики следует исключить чай, кофе, шоколад, очень жирную пищу и сократить потребление соли. От высокого артериального давления также эффективны брусника, калина, черноплодная рябина, белая омела, боярышник, шиповник. Отлично помогает зеленый чай и каркаде.
Совет! С каркаде следует быть осторожнее. Горячий напиток повышает артериальное давление, холодный имеет понижающий эффект.
Точечный массаж позволит снизить АД:
- в месте соединения головы и позвоночника расположена затылочная впадина. Нажимая на эту ямку подушечкой большого пальца. Повторять 2 раза по 10 секунд;
- на линии под грудиной посередине (примерно совпадает с областью солнечного сплетения) находится точка, которую надавливают тремя средними пальцами обеих рук. Повторять 10 раз по 10 секунд;
- средний палец сдавить и растягивать второй рукой.Повторить манипуляции, поменяв руки.
Всегда помните о профилактике и здоровом образе жизни – это главный ключ на пути к счастливому материнству. Постоянный контроль давления у беременных позволяет своевременно выявить отклонения. Вовремя начатое лечение поможет не только избавиться от недуга, но и столкнуться с минимальными последствиями. Важно помнить, что маленькая жизнь в ваших руках!
Повышенное давление и беременность
Елена Малышева. Беременность: на какие параметры следует обращать внимание в первую очередь?
Гипотония беременных: пониженное давление, низкое давление. Грибанова Людмила. Клиника Genesis Dnepr
Сердечно-сосудистая система
Физиологические адаптационные изменения в организме беременной оказывают существенное влияние на ее сердечно-сосудистую систему, которая функционирует с повышенной нагрузкой. Это обусловлено:
- появлением нового круга кровообращения в системе мать — плацента — плод;
- увеличением ОЦК;
- возрастанием общей массы тела;
- повышением внутрибрюшного давления.
Происходящие во время беременности изменения в деятельности сердечно-сосудистой системы направлены на обеспечение жизнедеятельности организма беременной, а также доставки к плоду в должном объеме кислорода и питательных веществ и удаления продуктов его метаболизма.
В ответ на повышенную нагрузку увеличивается масса миокарда, размеры отделов сердца. С увеличением ОЦК сердечный выброс повышается в среднем на 30—40 % от величины выброса до беременности. Увеличение этого показателя отмечается уже с 8 нед беременности. Минутный объем сердца возрастает с началом раннего фетального периода, достигая максимума к концу II триместра (28—32 нед), составляя 6—7 л/мин. В этот же период существенно возрастает венозный возврат крови к сердцу и усиливаются сокращения правого желудочка.
Увеличение ОЦК отмечается с I триместра беременности, достигая максимальных значений в 29—36 нед. Изменения показателей центральной гемодинамики, происходящие во время беременности, представлены в табл. 3.
Таблица 5.3. Изменения показателей центральной гемодинамики во время беременности
| Показатели | Вне беременности | В конце беременности |
| Объем крови, мл | 3500 | 5000 |
| Среднее артериальное давление, мм рт. ст. | 86 ± 8 | 90 ±6 |
| Сердечный выброс, л/мин | 4,3 ± 1 | 6,2 ± 1 |
| ЦВД, мм водн. ст. | 4±3 | 4± 3 |
| Давление заклинивания в легочных капиллярах, мм рт. ст. | 6±2 | 8 + 2 |
| Легочное сосудистое сопротивление, дин/(с • см5) | 119 ± 47 | 78 ±22 |
Изменения показателей сердечно-сосудистой адаптации, происходящие во время беременности, представлены в табл. 4.
Таблица 5.4. Изменения показателей сердечно-сосудистой адаптации во время беременности
| Показатели | I триместр | II триместр | III триместр |
| Ударный объем сердца, мл | 70 | 90 | 60 |
| ЧСС, уд/мин | 60-80 | 80-90 | 80 |
| Увеличение МОС, % | 15 | 45 | 0-5 |
| Периферическое сосудистое сопротивление, дин/(с • см5) | 1300-1500 | 980 | 1200 |
| Вязкость крови, усл. ед. | 4,2 | 3,75 | 3,99 |
При беременности изменяются как размеры, так и положение сердца. Сердце несколько расширяется за счет дилатации и гипертрофии миокарда. Дилатация в области правого предсердно-желудочкового (трикуспидального) клапана может вызывать незначительную регургитацию с появлением систолического шума. Смещение диафрагмы увеличенной маткой сдвигает сердце влево и кпереди таким образом, что верхушечный толчок перемещается кнаружи и вверх.
Несмотря на повышенную нагрузку на сердце во время беременности, у здоровых женщин не происходит нарушения ритма сердца. У беременной с заболеваниями сердца и его низкими функциональными резервами повышенная активность может спровоцировать сердечную недостаточность.
Системное артериальное давление во время нормальной беременности не повышается. С 9 нед беременности артериальное давление снижается на 8—42 мм рт. ст., сохраняясь на этом уровне до середины беременности. Давление в легочном стволе практически остается на неизменном уровне.
Снижение периферического сосудистого сопротивления обусловлено образованием маточного круга кровообращения с низким сопротивлением, а также сосудорасширяющим действием эстрогенов и прогестерона.
Центральное венозное давление не меняется. Особенно высокое венозное давление отмечается в бедренной вене у лежащей на спине пациентки (сдавление маткой нижней полой вены). Поэтому нередко во время беременности возникает варикозное расширение вен малого таза, наружных половых органов и нижних конечностей.
Растяжение вен во время беременности может достигать 150 % от исходного уровня. Венозные концы капилляров расширяются, снижая тем самым интенсивность тока крови.
Начиная с середины беременности, в положении лежа на спине увеличенная в размерах матка может сдавливать нижнюю полую вену и аорту. Сужение просвета нижней полой вены уменьшает венозный возврат крови к сердцу, что приводит к снижению сердечного выброса до 24 % от исходного. Большинство женщин могут компенсировать падение ударного объема за счет увеличения. При этом артериальное давление быстро снижается. Кожные покровы становятся бледными с цианотичным оттенком. Отмечается нитевидный пульс. Первой помощью в этой ситуации является изменение положения тела пациентки, которую следует повернуть на правый или левый бок. После этого состояние быстро улучшается, артериальное давление и пульс нормализуются. Если этого не сделать, может наступить смерть плода, а также выраженное ухудшение состояния беременной.
Во время беременности активизируется ренин-ангиотензиновая система. В циркулирующей крови возрастает содержание ангиотензина II, который способствует задержке натрия и воды в организме, увеличивает ОЦК и оказывает вазоконстрикторное действие. Поэтому даже здоровым беременным женщинам следует ограничивать потребление соли и сохранять умеренный водный режим.
Система дыхания
Система дыхания во время беременности находится в состоянии функционального напряжения, так как потребление кислорода к концу беременности возрастает на 30—40 %, а во время схваток в родах до 150—200 %.
Во время беременности в системе дыхания происходят следующие изменения:
- учащение дыхания на 10 %;
- увеличение дыхательного объема к концу беременности на 30—40 %;
- возрастание минутного объема дыхания с 12 нед до 11 л/мин;
- увеличение альвеолярной вентиляции легких;
- увеличение жизненной емкости легких на 100-200 мл (5 %);
- снижение общей емкости легких вследствие высокого стояния диафрагмы;
- увеличение работы дыхательных мышц из-за повышенной потребности в кислороде;
- снижение содержания кислорода в артериальной крови;
- снижение парциального давления углекислого газа на 15—20 % в связи с гипервентиляцией.
Изменения со стороны сосудов дыхательных путей (вследствие гормональной перестройки в организме беременной) приводят к капиллярному застою и набуханию слизистой оболочки носа, ротоглотки и трахеи. Во время беременности могут отмечаться симптомы ринита, изменение голоса. Эти симптомы могут усугубляться при перегрузке организма жидкостью, возникновении отеков, гипертензии или гестозе.
Матка при беременности смещает диафрагму вверх на 4 см, однако общая емкость легких изменяется незначительно из-за компенсаторного увеличения переднезаднего и транслатерального размеров грудной клетки, а также увеличения межреберных промежутков. Эти анатомические изменения обусловлены действием гормонов на свойства связочного аппарата. Несмотря на смещение вверх, диафрагма во время дыхания у беременных двигается с большими экскурсиями, чем у небеременных. Дыхание при беременности больше диафрагмальное, нежели грудное, что имеет определенные преимущества при положении пациентки на спине. Одышка, которая часто отмечается при беременности, обусловлена увеличением дыхательного объема, а не частотой дыхания.
Прогрессивное увеличение минутной вентиляции начинается с самых ранних сроков беременности и ко II триместру достигает своего максимального прироста на 50 %. Это происходит за счет увеличения дыхательного объема на 40 % и увеличения частоты дыхания на 15 %. Из-за того что мертвое пространство остается неизменным, альвеолярная вентиляция к концу беременности становится примерно на 70 % выше.
Вследствие увеличения дыхательного объема значительно (на 15—20 %) снижается величина парциального давления углекислого газа, и несколько повышается парциальное давление кислорода, что существенно облегчает газообмен между организмом матери и плода.
Эндокринная система
С самого начала беременности происходит торможение циклической гонадотропной функции гипофиза.
Гормоны периферических эндокринных желез находятся преимущественно в связанном состоянии. Эндокринная функция организма беременной обеспечивается в первую очередь плацентой.
Передняя доля гипофиза увеличивается во время беременности в 2—3 раза. Происходит выраженное снижение ФСГ и ЛГ.
В противоположность гипофизарным гонадотропинам уровень циркулирующего в крови матери пролактина начинает повышаться уже в I триместре и ко времени родов в 10 раз превышает уровень, наблюдающийся до беременности. Основным стимулятором продукции пролактина являются, вероятно, эстрогены, секреция которых плацентой нарастает по мере увеличения сроков беременности. При этом выявлена гиперплазия и гипертрофия лактотрофов гипофиза матери.
Концентрация гипофизарного соматотропного и тиреотропного гормонов сохраняется практически такой же, как и до наступления беременности.
На фоне беременности весь метаболизм в организме, в том числе и функция щитовидной железы, изменяется для обеспечения возрастающих потребностей развивающегося плода. Изменение функционирования щитовидной железы происходит уже с первых недель беременности и проявляется увеличением ее размеров и продукции тиреоидных гормонов на 30—50 %. Такое состояние расценивают как физиологический гипертиреоз, развивающийся в результате гиперстимуляции щитовидной железы (схема 1).
Схема 1. Изменение функционирования щитовидной железы во время беременности
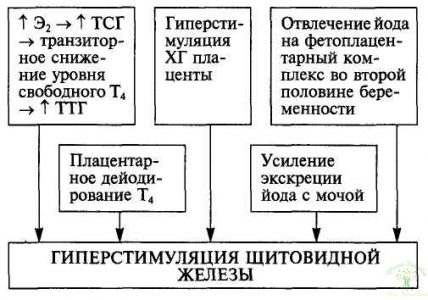
Наиболее мощным стимулятором ее в первой половине беременности является хорионический гонадотропин (ХГ), схожий по своей структуре с тиреотропным гормоном гипофиза (ТТГ) за счет общей α-субъединицы и в больших количествах способный оказывать ТТГ-подобное действие. Увеличение продукции тиреоидных гормонов по механизму отрицательной обратной связи обусловливает подавление продукции ТТГ, который в норме в первой половине беременности снижен у 20 % женщин. Однако при многоплодной беременности, когда уровень ХГ в крови повышен значительно, продукция ТТГ гипофиза подавляется в 100 % случаев. Далее по мере увеличения срока беременности происходит снижение количества ХГ и уровень ТТГ возвращается к нормальным значениям, в то время как уровень тиреоидных гормонов остается повышенным до конца беременности и снижается непосредственно перед родами.
Помимо выработки ХГ, на фоне развивающейся беременности происходит увеличение продукции эстрогенов, стимулирующих образование в печени тироксинсвязывающего глобулина (ТСГ). Кроме того, увеличивается связывание ТСГ с сиаловыми кислотами, что значительно снижает его клиренс. В результате к 18— 20-й неделе уровень ТСГ удваивается и приводит к связыванию дополнительного количества свободных тиреоидных гормонов. Транзиторное снижение уровня последних вызывает дополнительную стимуляцию щитовидной железы со стороны ТТГ, в результате чего количество свободных фракций Т4 и Т3 в кровотоке сохраняется на нормальном уровне, тогда как уровень общих (связанных + свободных) Т4 и Т3 у всех беременных женщин в норме повышен. Физиологический смысл этого феномена заключается, возможно, в том, что в организме беременной создается дополнительный резерв тиреоидных гормонов.
Формирование и функционирование фетоплацентарного комплекса приводит к отвлечению на себя части гормонов щитовидной железы и йода. В плаценте функционируют дейодиназы. Среди них наибольшей активностью обладает 5-дейоди-наза III типа, катализирующая дейодирование матери до реверсивного Т3, который в высокой концентрации содержится в амниотической жидкости, и трансформацию Т3 в Т4 (дийодтирозин), т. е. превращает активные тиреоидные гормоны в биологически неактивные метаболиты. Высвобождающийся в этой реакции йод может переноситься к плоду и использоваться для синтеза его тиреоидных гормонов. Активное дейодирование тиреоидных гормонов матери и дополнительная потеря йода также служат косвенным стимулятором гормонпродуцирующей функции щитовидной железы. Кроме того, на фоне беременности постепенное увеличение объема почечного кровотока и гломерулярной фильтрации приводит к увеличению экскреции йода с мочой, что также обусловливает косвенную стимуляцию щитовидной железы.
Во время беременности происходит повышение функциональной активности коркового вещества надпочечников, что связано с секрецией плацентой адренокортикотропного гормона (АКТГ) и кортизоноподобных веществ. Увеличивается количество суммарных (свободных и связанных) кортикостероидов. Это обстоятельство обусловлено тем, что под воздействием эстрогенов в печени усиливается синтез глобулинов, связывающих кортикостероиды, что приводит к уменьшению их утилизации. Кроме того, во время беременности повышается чувствительность к существующему уровню АКТГ.
Плацента проницаема для кортикостероидов как материнского, так и плодового происхождения.
Изменения со стороны крови
Среди многочисленных изменений, происходящих со стороны крови во время беременности, следует отметить увеличение ОЦК. Увеличение этого показателя начинается с 10 нед беременности, постоянно нарастает и достигает своего пика в 36 нед, составляя 25—50 % от исходного уровня. Наибольшее увеличение ОЦК сопровождается процессом роста плаценты в I и во II триместрах. Увеличение ОЦК связано с возрастанием объема маточно-плацентарного круга кровообращения, увеличением массы молочных желез и объема венозного русла.
Прирост ОЦК происходит в основном за счет увеличения ОЦП и в меньшей степени за счет объема и количества эритроцитов. Так, объем плазмы возрастает на 35—50 % в сравнении с исходным уровнем, а количество эритроцитов, только на 12—15 %. Возникающая при этом диспропорция сопровождается тем, что в 26—32 нед происходит относительное снижение количества эритроцитов и содержания гемоглобина, несмотря на их абсолютное увеличение. Это приводит к возникновению олигоцитемической гиповолемии и снижению вязкости крови.
Соотношение между приростом ОЦП и общим объемом эритроцитов, циркулирующих в крови, отражает показатель гематокритного числа, который во время беременности колеблется от 30 до 36 %.
Вследствие неравнозначного прироста ОЦП и количества эритроцитов развивается физиологическая анемия, которая характеризуется снижением гематокритного числа до 30 % и снижением уровня гемоглобина. Уменьшение содержания гемоглобина до 110 г/л является нижней границей нормы для беременных.
В отличие от эритроцитов количество лейкоцитов во время беременности увеличивается в основном за счет возрастания количества нейтрофилов.
В табл. 5.5 представлены изменения гематологических показателей во время беременности.
Во время беременности в системе гемостаза происходят адаптационные изменения, с одной стороны, направленные на создание условий для быстрой остановки кровотечения, а с другой — на оптимизацию маточно-плацентарного и плодово-плацентарного кровотока.
Происходит повышение активности факторов свертывания крови, особенно фибриногена. Фибрин откладывается на стенках сосудов маточно-плацентарного комплекса. Отмечается снижение активности фибринолиза.
Тромбоциты играют важную роль в системе гемостаза. Значительного изменения их количества при нормальном течении беременности не происходит. Процесс тромбообразования с участием тромбоцитов, с одной стороны, регулируется простациклином, который продуцируется сосудистой стенкой, является вазодилататором и ингибитором агрегации тромбоцитов, а с другой стороны — тромбоксаном, который является вазоконстриктором и активирует агрегацию тромбоцитов. При нормальном течении беременности существует баланс между простациклином и тромбоксаном.
Таблица 5. Изменения гематологических показателей во время беременности
| Показатели | Небеременные | I триместр | II триместр | III триместр |
| ОЦК, мл/кг | 65,7 ± 2,3 | 74,2 ± 4,3 | 81,1 ±4,4 | 85,0 ± 4,6 |
| Объем плазмы, мл/кг | 40,9 ± 1,2 | 47,1 ± 2,2 | 50,8 ± 3,0 | 51,9 ± 2,0 |
| Эритроциты, •1012/л | 4,2 ± 0,05 | 4,1 ± 0,07 | 4,0 ± 0,07 | 3,8 ± 0,07 |
| Гемоглобин, г/л | 130,8 ± 2,6 | 128,0 ± 2,8 | 122,0 ± 2,6 | 120,0 ± 2,3 |
| Гематокритное число, % | 35 | 33 | 36 | 36 |
| Лейкоциты, •109/л | 7,4 | 10,2 | 10,5 | 10,4 |
| Нейтрофилы, % | 55 | 66 | 69 | 69,6 |
| Базофилы, % | 0,5 | 0,2 | 0,2 | 0,1 |
| Эозинофилы, % | 2,0 | 1,7 | 1,5 | 1,5 |
| Лимфоциты, % | 38,0 | 27,9 | 25,2 | 25,3 |
| Моноциты, % | 4,0 | 3,9 | 4,0 | 4,5 |
| СОЭ, мм/ч | 22 | 24 | 45 | 52 |
Таблица 6. Изменения показателей системы гемостаза во время беременности
| Показатели | Небеременные | I триместр | II триместр | III триместр |
| Фибриноген, г/л | 3,01 ± 0,38 | 2,98 ± 0,28 | 3,11 ±0,31 | 4,95 + 0,62 |
| АЧТВ, с | 41,5 ± 3,8 | 39,2 ± 4,1 | 36,5 ± 2,1 | 34,1 ± 2,5 |
| АВР, с | 65,0 ± 5,0 | 64,4 ± 6,9 | 61,4 ± 5,9 | 51,1 ±4,8 |
| Протромбиновый индекс, % | 86,5 ± 3,4 | 89,3 ± 4,5 | 95,4 ± 5,3 | 108,8 ± 3,3 |
| ПДФ, мкг/мл | До 2,0 | До 2,0 | До 2,0 | 5,7 ± 0,9 |
| Антитромбин III, г/л | 0,25 ± 0,022 | 0,222 ± 0,032 | 0,175 ± 0,013 | 0,15 ± 0,019 |
| Тромбоциты, •109/л | 295 ± 32 | 302 ± 14,5 | 288 ± 12 | 250 + 14 |
В процессе нормального течения беременности, начиная с 12—13 нед, отмечается повышение уровня ряда факторов свертывания крови (VII, VIII, X) и увеличение уровня фибриногена в плазме.
Снижается активность ингибиторов свертывания крови, к которым относятся антитромбин III и протеин С.
Фибринолитическая активность плазмы снижается и становится наименее выраженной в родах. В торможении процесса фибринолиза важную роль играет плацента.
Изменения показателей системы гемостаза во время беременности представлены в табл. 6.
Анализ крови: пониженный ТТГ при беременности
Низкий ТТГ при беременности не угрожает неправильным формированием органов ребенка. Иногда врачи склонны рассматривать сниженный ТТГ как физиологическое состояние, не требующее лечения.
Причины сниженного ТТГ
Содержание тиреотропина понижается, когда есть эндокринные заболевания.
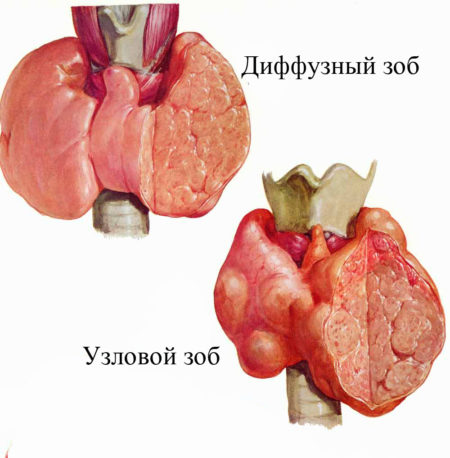
- Усиленно выделяются тироксин и трийодтиротин при Базедовой болезни. Это – аутоиммунная патология, провоцирующая ненормальную активность щитовидной железы.
- Еще одна причина – узловой щитовидный зоб. В эндокринной железе образуются опухолевидные образования (узлы), увеличивающие секрецию гормонов.
- Низкий уровень ТТГ получается, когда щитовидая железа действует независимо от гипофиза.
- Очень низкий тиротропин может быть следствием передозировки тироксина.
- Реже причинами уменьшения нормальной концентрации тиреотропных гормонов бывают патологии гипофиза, вызванные:
- опухолями;
- аутоиммунными заболеваниями;
- травмами головы;
- инфекциями.
Терапия при низком ТТГ
Когда причина лежит в гиперактивности щитовидной железы, для лечения используются тиреостатические препараты, понижающие ее избыточную деятельность. Если не щитовидная железа в порядке, то выявляются и устраняются патологии, приведшие к снижению тиротропина.
Уровень послеродового ТТГ
Роды и кормление грудью могут повысить или понизить концентрацию этих гормонов в крови молодой матери. Для ребенка уход от нормы не опасен. В случае существенного понижения или повышения необходимо медицинское обследование. Например: низкий ТТГ после родов может наблюдаться при некрозе гипофиза (синдром Шихана). Возникает он как реакция на сильные кровотечения во время родов.
Лечение должно определяться врачом, чтобы поправить здоровье матери, не нанеся вреда малышу.
Самолечение или лечение на основе советов умудренных жизнью подруг недопустимо. Схожие симптомы и показатели могут демонстрировать различные патологии, требующие специфической терапии. Столь же осторожно надо относиться к рецептам народной медицины. Без консультации с лечащим врачом применять их нельзя.
Дополнительную информацию по теме можно получить из видео:
Еще:
 Какие значения анализа на ТТГ считаются нормой для женщин разного возраста?
Какие значения анализа на ТТГ считаются нормой для женщин разного возраста?
 Что необходимо знать про норму ТТГ в организме и его роль?
Что необходимо знать про норму ТТГ в организме и его роль?
 Почему повышается ТТГ и как его понизить? Симптомы и способы коррекции
Почему повышается ТТГ и как его понизить? Симптомы и способы коррекции
 Причины повышения Ат к рецепторам ТТГ при беременности, что следует делать
Причины повышения Ат к рецепторам ТТГ при беременности, что следует делать















































