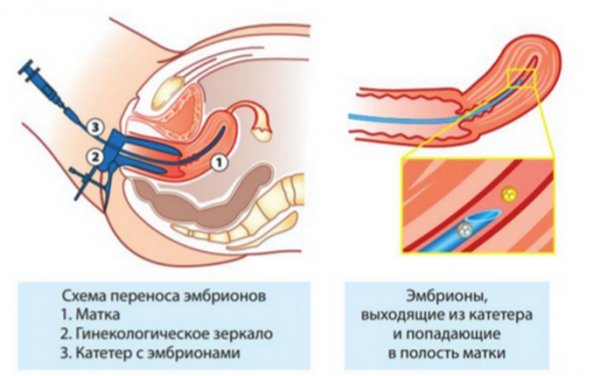
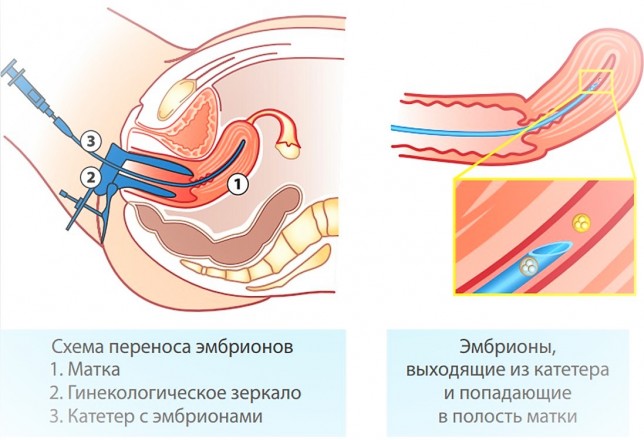
Криоперенос – это комплекс мероприятий, включающий в себя следующие этапы:
- подготовка эндометрия к имплантации криоконсервированных эмбрионов после их разморозки
- непосредственно перенос эмбрионов под контролем УЗИ
- лекарственная поддержка в посттрансферный периоде
Разморозка эмбрионов при криопереносе осуществляется как минимум за несколько часов до трансфера. На этой стадии принимается решение либо об их незамедлительной трансплантации в матку, либо еще осуществляется наблюдение за их жизнеспособностью. Во втором варианте проходит последующее культивирование и перенос размороженных эмбрионов. В отдельных случаях происходит доращивание размороженных зародышей до бластоцисты.
Содержание
- 1 Специфика проведения
- 2 У женщин с СПКЯ имеются свои особенности, которые влияют на ход программы ЭКО:
- 3 Когда прибегают к использованию донорских яйцеклеток?
- 4 Особенности программы ЭКО с использованием донорских яйцеклеток
- 5 Требования, предъявляемые к донорам яйцеклеток
- 6 Анонимные и неанонимные доноры яйцеклеток
- 7 От чего зависит результат?
- 8 С первой, второй или третьей попытки?
- 9 Что уменьшает шансы на удачное ЭКО
- 10 Как подготовиться к ЭКО
- 11 Коррекция образа жизни перед ЭКО
Специфика проведения
Как описывалось выше, к криоконсервации прибегают в случаях не наступления беременности или ее срыва в протоколе эко.
К факторам, влияющим на отложение подсадки, с обязательной заморозкой морулы или бластоцисты относятся:
- синдром гиперстимуляции яичников, возникающий в процессе подготовки;
- неготовность эндометрия принять зародыш, откладывается окно имплантации;
- обнаружение патологий или обострение хронических заболеваний пациентки в период подготовки к трасплантации.
К криоконсервации также прибегают в вопросах суррогатного материнства. Перенос донорских размороженных эмбрионов осуществляется в подходящий период для имплантации будущей матери. Синхронизовать циклы двух женщин сложно, здесь криоконсервация – оптимальное решение.
Как происходит перенос криоконсервированных эмбрионов? При заморозке оболочка бластоцисты часто уплотняется. Поэтому, перед трансплантацией, обычно врачи вскрывают ее для того, чтобы зародышу было легче прикрепиться в матке. Хетчинг эмбрионов при криопереносе проводят с использованием лазера, микроиглы или кислоты. Доказано, что он существенно увеличивает шансы на удачный перенос размороженных эмбрионов.
У женщин с СПКЯ имеются свои особенности, которые влияют на ход программы ЭКО:
-
Высокий овариальный резерв.
-
Высокий риск синдрома гиперстимуляции яичников.
-
Высокие уровни гормонов во время стимуляции яичников
-
Больше яйцеклеток, но хуже показатели оплодотворения
-
Меньше доля эмбрионов высокого качества.
Другими словами, яйцеклеток можно получить больше, но качество их несколько хуже. Однако, в конечном итоге абсолютное число эмбрионов хорошего качества такое же, а часто выше, чем у женщин без СПКЯ. С точки зрения прогноза результативности программы ЭКО, это самые перспективные пациенты.
Самое большое «НО», это высокий риск синдрома гиперстимуляции яичников. К счастью, ее можно избежать.
Когда прибегают к использованию донорских яйцеклеток?
Донорские яйцеклетки применяют в следующих ситуациях:
- Если женщина старше 40 лет. С возрастом у женщин резко снижается способность давать эмбрион с правильным набором хромосом. Вероятность рождения больного ребенка у возрастных женщин гораздо выше, чем в возрасте до 35 лет. Использование донорских ооцитов повышает успешность программы ЭКО, снижает вероятность выкидыша и рождения ребенка с наследственной патологией.
- При выявлении истощения яичников. Снижение овариального резерва может быть следствием овариоэктомии (операции по удалению яичников), перенесенной химио- и/или лучевой терапии при лечении онкологических заболеваний. Раннее истощение яичников наблюдается и при некоторых генетических патологиях.
- В случае диагностики у женщины наследственного заболевания. Бывают ситуации, когда женщина может быть фенотипически (внешне) здоровым носителем дефектного гена. Метод кариотипирования позволяет выявить число и структуру хромосом, благодаря чему удается обнаружить скрытое носительство. К заболеваниям, сцепленным с Х-хромосомой, относятся гемофилия, ихтиоз, миодистрофия Дюшена. Если мужчина здоров, а женщина – носитель Х-сцепленного заболевания, вероятность рождения в семье больного мальчика – 50 %, 50 % девочек будут здоровыми, а 50 % – носителями данной патологии. Использование донорских яйцеклеток снижает риск рождения больного ребенка.
- При повторных неудачных попытках ЭКО. Отсутствие беременности при экстракорпоральном оплодотворении может быть связано с низким потенциалом к росту эмбрионов по причине неудовлетворительного качества полученных яйцеклеток.
Особенности программы ЭКО с использованием донорских яйцеклеток
Раньше, когда еще не удавалось провестикриоконсервацию яйцеклеток и эмбрионов, репродуктологи работали по «свежему» протоколу, менструальные циклы женщины-донора и реципиента (женщины, которая обратилась в клинику по причине бесплодия) синхронизировали. Что это значит? С началом менструации женщине-донору назначали гормональную терапию для стимуляции овуляции, женщина-реципиент начинала принимать препараты для подготовки эндометрия (внутреннего слоя матки) к беременности. Полученные в процессе пункции фолликулов яйцеклетки оплодотворяли спермой мужа. Культивирование эмбрионов длилось в среднем в течение 3–5 дней, после чего свежие эмбрионы переносили в матку женщине-реципиенту.
На сегодняшний день с успешным развитием криоконсервации потребность в достижении искусственной синхронизации циклов донора и реципиента полностью отсутствует.
Выживаемость эмбрионов после оттаивания при использовании криопротокола достигает 100 %
Сначала репродуктологи стимулируют овуляцию у женщины-донора, с помощью пункции производят забор содержимого фолликулов. После оплодотворения и культивирования эмбрионов до стадии бластоцисты их замораживают. Перенос проводят после подготовки эндометрия женщины к беременности, выбрав наиболее оптимальное для этого время.
Требования, предъявляемые к донорам яйцеклеток
Перед донацией яйцеклеток женщины проходят тщательное обследование.
Донорами яйцеклеток могут стать:
- физически, психически, репродуктивно здоровые женщины не старше 32 лет;
- приятной внешности (черты лица должны быть мягкими, невыразительными);
- у которых по данным генетического обследования не выявлено наследственной патологии;
- вредные привычки (курение, употребление алкоголя) отсутствуют.
Также женщины-доноры должны иметь хотя бы одного собственного ребенка.
Так как табакокурение отрицательно сказывается на качестве яйцеклеток, специалисты клиники «ЭКО на Петровке» проверяют женщин-доноров на содержание в организме никотина. Это позволяет отобрать соматически здоровых женщин, донирующих здоровые яйцеклетки.
Анонимные и неанонимные доноры яйцеклеток
Неанонимными донорами может стать дочь, сестра, близкие или дальние родственницы по линии жены. Плюсом неанонимного родственного донорства является общая генетика донора и реципиента. Также неанонимных доноров супружеская пара может найти самостоятельно по интернету. С одной стороны, в процессе знакомства женщина имеет возможность увидеть человека, узнать поближе, оценить внешние данные и личностные качества. Но неанонимность донора и пациента может стать и минусом, ведь многие пары не хотят, чтобы сторонние люди знали, в каком городе и в чьей семье родится ребенок, биологической матерью которого будет женщина-донор.
Анонимные доноры, так же как и неанонимные в обязательном порядке перед донацией яйцеклеток проходят комплексное обследование
С анонимным донором супружеская пара не имеет возможности познакомиться. Открытой остается информация о фенотипических данных женщины-донора (рост, вес, цвет глаз, цвет волос), образовании, наличии детей.
Применение специалистами клиники «ЭКО на Петровке» витрификации – сверхбыстрой криоконсервации – позволяет достичь 90 % выживаемости яйцеклеток после заморозки. Наличие банка донорских ооцитов предоставляет женщине большой выбор яйцеклеток и, что очень важно, отсутствие этапа ожидания.
Если вы хотите узнать больше об использовании донорских ооцитов в программе ЭКО или желаете стать донором яйцеклеток, запишитесь на консультацию по телефону: +7 (495) 909 9 909!
От чего зависит результат?
Перед протоколом ЭКО врачи обследуют состояние здоровья женщины. Выясняется причина бесплодия и сопутствующие факторы, которые могут снизить процент успешности протоколов. Важно учесть все нюансы в процессе подготовки, так как от этого будет зависеть, какие шансы есть у бесплодной пары. Эффективность процедуры зависит от внешних и внутренних факторов, от правильной тактики действий врача.
- Важен возраст пациентки. У женщин до 30 лет показатель успешного результата достигает 60%. ЭКО в 40 лет показывает хорошие результаты лишь у 6-10 пациенток из 100, решившихся на процедуру.
- Причина отсутствия беременности. Статистика успешных ЭКО при трубном бесплодии выше, нежели при заболеваниях, вызванных гормональными нарушениями: эндометриоз, аденомиоз, поликистоз, миома. Если у женщины генетические заболевания, которые являются причиной бесплодия, то шансы на успешное ЭКО резко снижаются, так как подобные случаи считаются самыми сложными.
- Состояние мужского здоровья. Если причина бесплодия заключается в плохом качестве спермы партнера, то использование дополнительных манипуляций (ИКСИ) дает высокие шансы на беременность. Важно, чтобы у женщины не было сопутствующих заболеваний.
- Квалификация врачей. Важно выбрать клинику, которая профессионально занимается экстракорпоральным оплодотворением. На этапе подготовки репродуктолог выбирает гормональные препараты и вид протокола, эти решения напрямую влияют на результат. При работе с эмбрионами важна ответственность и профессионализм эмбриолога.
- Подход пациентки. Повысить шансы на успешное зачатие можно, если ответственно подойти к подготовке. Зачастую женщины торопятся вступить в программу, чтобы быстрее приблизить себя к заветной цели. Однако торопиться нельзя. Пациентке надо тщательно обследоваться, и если потребуется, пройти лечение.
Статистика репродуктологии ведется относительно недавно. Тем не менее, каждая клиника, использующая ВРТ, может предоставить свои данные по количеству успешных протоколов. Детальное изучение методик, нововведения, а также использование современных препаратов повышает частоту протоколов, завершившихся беременностью.
С первой, второй или третьей попытки?
Успешный протокол ЭКО с первой попытки – это вполне реально. На вероятность такого результата влияют все факторы, о которых мы рассказали выше. Если женщина и ее партнер абсолютно здоровы, а причина бесплодия не установлена, то вероятность успешного ЭКО с первого раза составляет в среднем 45-50% для всех возрастов. Чем моложе пациентка, тем больше шанс – до 60%. Также имплантация с первой попытки часто происходит у пар с трубным бесплодием при условии, что отсутствуют другие проблемы. Результативность ЭКО с первого раза выше у тех женщин, которым подсаживают не одного, а сразу нескольких эмбрионов.

Психологическое состояние пациентки влияет на вероятность беременности с первой попытки. В случае неудачного протокола выполняется вторая попытка ЭКО, однако решаются на нее не все. Отказаться от дальнейших процедур будет ошибкой. Ведь во второй раз шанс наступления беременности выше. Об этом свидетельствуют обобщенная статистика клиник, специализирующихся на ВРТ.
Вероятность на удачу при проведении повторного ЭКО зависит от состояния яичников женщины. С каждой стимуляцией количество яйцеклеток снижается. Если это усугубляется возрастом пациентки, то шанс на успех будет ниже.
В этом случае использование донорского материала увеличивает процент удачных переносов. Если с первого раза протокол беременность не наступила, то надо обследоваться и узнать причину неудачи. При следующей программе репродуктологи это учтут, и это повысит шанс на беременность.
Что уменьшает шансы на удачное ЭКО
Существуют определенные факторы, повышающие риск неудачи. Давайте подробно рассмотрим, какие именно причины врачи считают наиболее опасными.
Воспалительные болезни органов малого таза
При развитии инфекционного процесса в придатках матки, толстом кишечнике или мочевом пузыре происходит образование спаек, затрудняющих физиологические движения органов половой системы женщины. Изменяется кислотность среды, что нарушает структуру придатков и матки. Врачи считают, что имплантируемый эмбрион будет испытывать трудности при внедрении и может не прикрепиться в эндометрий.
Аборты или выскабливания полости матки
Любые хирургические процедуры, которые подразумевают нарушение структуры внутренней оболочки матки, представляют опасность при выполнении последующего экстракорпорального оплодотворения. При проведении аборта нарушается функция гипоталамуса. Из-за него железа не в состоянии отдавать корректные команды, что негативно влияет на сохранение беременности, которая получена при помощи технологии.
Нарушение спермообразования партнера
Если ухудшается качество семенной жидкости, успешность процедуры снижается.
Врачи называют основные причины, из-за чего это происходит:
- Вредное воздействие на организм лекарственных, промышленных, токсических веществ, сигаретных смол и алкогольных напитков.
- Низкое содержание тестостерона.
- Гиповитаминоз витаминов А, С, Е и группы В, воздействующих на продукцию мужских половых клеток.
- Влияние инфекций, передаваемых половым путем.
Низкий фолликулярный резерв
Закладывание яйцеклеток происходит, когда девочка находится в утробе. При появлении на свет число ооцитов снижается. Половые клетки женщины, созревая в каждый менструальный цикл, в норме должны постепенно расходоваться. При появлении воспалительных заболеваний яичников или влиянии различных токсических веществ расход яйцеклеток происходит намного быстрее.
Со временем у женщины остается все меньше фолликулов, которые превратятся в полноценные половые клетки. При достижении 40-летнего возраста может снизиться успешность ЭКО, отчего приходится применять донорский ооцит.
Хронические заболевания женщины
Различные болезни пищеварительной, сердечно-сосудистой, нервной и дыхательной систем способны оказывать вредное воздействие на яичники и ухудшать их кровоснабжение. Если придатки сильно повреждены, сложно забрать здоровую яйцеклетку для проведения ЭКО.
Кроме того, эндометриоз яичников или матки осложняют пункцию женской половой клетки и подсадку эмбриона в эндометрий.
Как подготовиться к ЭКО
Процедура довольно дорогостоящая и трудоемкая, вот почему перед экстракорпоральным оплодотворением проводится подготовительный период. Мужчина и женщина поэтапно исправляют образ жизни и проходят обследование. Последовательность мероприятий определяет лечащий врач.
Женщине
Начать подготовку к ЭКО следует с прохождения полного обследования. Представительнице слабого пола придется сдать большой список исследований, чтобы попытка переноса эмбриона окончилась успешно.
В такой перечень входит:
- Клинический анализ крови (содержание клеток крови, гемоглобина и СОЭ).
- Общий анализ мочи.
- Биохимический анализ крови.
- Гемостазиограмма.
- Анализ на гормоны (прогестерон и эстрогены в плазме, исследование АМГ, ФСГ).
- Мазок на флору.
- ПЦР-диагностика.
- Серологическое исследование антител к TORCH-инфекции, ВИЧ, гепатиту В, С.
- Анализ крови на RW.
- Мазок на онкоцитологию.
- Флюорография легких.
- ЭКГ.
- УЗИ органов малого таза, выполненное трансвагинально.
- Маммография.
- Кольпоскопия.
- Гистеросальпингография (для визуализации проходимости фаллопиевых труб).
Во время подготовки к процедуре женщины, страдающие общими заболеваниями, должны пройти консультацию профильных специалистов. При наличии у супружеской пары многократных выкидышей или замерших беременностей, детей с аномалиями развития или наследственными отклонениями назначают осмотр генетика. Доктор рекомендует сдачу анализа на кариотипирование – исследование качества и числа хромосом обоих партнеров.
Некоторые врачи советуют пройти процедуру плазмолифтинга, утверждая, что метод повышает успешность прикрепления эмбриона в ходе ЭКО и наступление беременности.
Мужчине
Для подготовки к экстракорпоральному оплодотворению представителям сильного пола придется сдавать следующие анализы:
- Спермограмма: обратите внимание, что перед тестом воздержание от секса составляет 2-7 суток.
- Анализ крови на определение антител к ВИЧ, гепатиту В, С.
- Мазок из уретры на наличие половой инфекции.
- Анализ крови на RW.
- Цитологический анализ мазка из уретры на наличие атипичных и туберкулезных клеток.
- Ультразвуковое исследование органов мошонки, простаты.
- Анализ фрагментации ДНК сперматозоидов.
При наличии заболеваний мочеполовой системы мужчина идет на консультацию уролога и андролога.
Коррекция образа жизни перед ЭКО
Перед экстракорпоральным оплодотворением требуется не только прохождение анализов с консультацией врачей, но и изменение образа жизни.
Оба супруга должны пройти следующую подготовку:
- Отказаться от употребления алкогольных напитков и курения.
- Выпивать не более 1 чашки кофе в сутки.
- Стараться избегать перепадов температуры (посещения бань, саун).
- Провести терапию заболеваний, перешедших в хроническое течение.
- Нормализовать режим сна: нужно спать не менее 8-9 часов в день.
- Психологическая подготовка к ЭКО: создайте для себя комфортную обстановку. Врачи не рекомендуют много времени проводить в интернете, пытаясь найти информацию об экстракорпоральном оплодотворении.
Диета
Подготовка перед ЭКО включает в себя нормализацию питания и мужчины, и женщины. Для этого придется отказаться от жареной, жирной пищи, а также острых и сладких продуктов. Из рациона удаляют еду, содержащую консерванты или химические добавки.
Постарайтесь есть небольшими порциями по 5-6 раз в день. Если у вас имеется нарушение веса, неважно его повышение или снижение, необходимо нормализовать массу тела. От этого зависит гормональный фон. Чтобы диета была правильной и подходила вам, постарайтесь проконсультироваться с диетологом: врач подберет рацион.
Питье
При подготовке к экстракорпоральному оплодотворению вам придется употреблять около 2-3 литров воды в сутки при условии, что нет патологии почек и сердца. Такой объем жидкости очищает организм от токсинов, а во время гормональной терапии в ходе ЭКО помогает предупредить тяжелое и опасное осложнение – синдром гиперстимуляции яичников.
Пить следует воду, компоты, морсы, зеленый чай, а вот от употребления крепкого чая и газированных напитков придется отказаться.
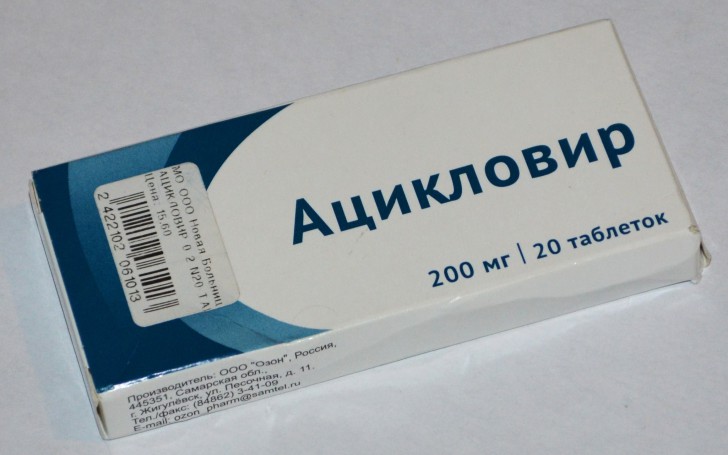
Лекарства
Во время подготовки перед экстракорпоральным оплодотворением врач назначает медицинские препараты, способствующие стимуляции технологии и благополучному исходу процедуры.
Для лечения многих заболеваний, связанных с мужским или женским бесплодием, применяется лекарственная трава – боровая матка. Чтобы женщина легче забеременела при экстракорпоральном оплодотворении, врачи выписывают Прегнотон, так как он улучшает функцию репродуктивной системы перед протоколом ЭКО.
Для нормализации гормонального фона, в также при незрелости эндометрия женщина принимает Фемостон. Показание к применению Регулона — коррекция менструального цикла, что поможет подготовиться к процедуре. Пациенткам, возраст которых превышает 40 лет, рекомендуют прием DHEA, который улучшает качество яйцеклеток.
Перед подготовкой к переносу эмбриона в ходе ЭКО необходимо защитить организм от бактериального воспаления. Для этого применяется Тержинан. Если пара страдает генитальным герпесом или цитомегаловирусной инфекцией, потребуется прием Панавира, который способствует продукции интерферона. Чтобы уменьшить спаечный процесс и повысить иммунитет используется Вобэнзим, Лонгидаза.
Назначение Актовегина целесообразно, когда у пациентки в анамнезе наблюдается невынашивание беременности и гипоксия. Для регуляции обмена веществ и улучшения репродуктивной функции назначается Омега-3. Если женщина жалуется на повышенную нервозность в связи с предстоящей процедурой, врач назначает седативные препараты (Валерьянку, Пустырник).
Спорт
Если женщина займется плаваньем или ходьбой, они помогут ей укрепить организм перед экстракорпоральным оплодотворением. Считается, что восточные танцы весьма эффективны на этапе подготовки к процедуре. Дело в том, что при активных движениях животом и малым тазом, которые присущи восточным танцам, улучшается кровоснабжение органов репродуктивной системы, что повышает шансы на благоприятный исход имплантации эмбриона и последующее вынашивание крохи.
Вакцинация
Для защиты себя и будущего малыша от серьезных и опасных заболеваний врачи рекомендуют женщине сделать прививки от гепатита В, полиомиелита, краснухи, столбняка, гриппа и дифтерии. Вакцинация проводится не позднее 2-3 месяцев до проведения экстракорпорального оплодотворения.
Как подготовиться к ЭКО — алгоритм действий в видеоформате: