Лейкоциты представляют из себя неоднородную группу различных клеток крови, главной функцией которых является защита организма от внутренних и внешних патогенных агентов. Белые кровяные клетки не имеют самостоятельного окраса, поэтому их легко обнаружить по признакам наличия ядра в моче.
Содержание
- 1 Почему повышены лейкоциты в моче у ребенка
- 2 Лейкоциты в моче у ребенка: норма, таблица
- 3 Повышены лейкоциты в моче у ребенка: чем лечить
- 4 Как образуется моча?
- 5 5 простых правил подготовки к анализу
- 6 Как правильно собрать мочу у детей?
- 7 Пробы для анализа функций почек
- 8 Другие показатели мочи
- 9 Заключение
- 10 Уробилиноген в моче — что это значит
- 11 Норма уробилиногена в моче
- 12 Причины повышения уробилиногена в моче
- 13 Причины снижения уробилиногена в моче
- 14 Что делать при отклонении уробилиногена в моче от нормы
- 15 Показания для назначения биохимии крови на АЛТ
- 16 Правила проведения забора анализа на АЛТ
- 17 Нормальные показатели у мужчин и женщин
- 18 Повышение цифр АЛТ
- 19 Как понизить уровень фермента в крови
Почему повышены лейкоциты в моче у ребенка
Как правило, лейкоциты отвечают за общее защитное состояние всего организма, и поэтому очень важно, чтобы они всегда были на одном уровне, то есть в норме. Не всегда врачам удается установить причины повышения лейкоцитов в моче. Но с этой непростой задачей легко справится тщательная диагностика всего организма.
Перед непосредственной сдачей анализа стоит убедиться в правильности сбора биоматериала. Ведь именно у детей наиболее затруднительным является момент сбора анализов. Первоначальным этапом является процедура подмывания ребенка, которая поможет произвести более достоверный анализ. Моча должна быть именно утреннего сбора и средней порции. Емкость для жидкости должна быть идеально сухой и чистой.
Но существуют физиологические причины, которые сами по себе подразумевают естественное повышение белых кровянистых телец:
- Избыток приема мясных продуктов;
- Переутомление ребенка;
- Чрезмерное пребывание в холодной или горячей ванне;
- Прививание.
Если повторный анализ все же подтверждает повышение белых частиц, то это служит серьезным поводом обратить внимание на здоровье своего ребенка. Ведь чаще всего это первый признак о наличии заболеваний.
Тревожные симптомы:
- Опрелости;
- Аллергия;
- Энтеробиоз;
- Нарушение обмена веществ;
- Наличие камней в мочевом пузыре или почках;
- Возможны воспалительные процессы наружных половых органов;
- Инфекция мочевыводящих путей (цистит, уретрит);
- Чрезмерное употребления в пищу продуктов, содержащих витамин С или белок.
Повышенные лейкоциты в моче требуют незамедлительного лечения, которое должен назначить специалист, так как заболевания могут быть самыми разнообразными. Кроме того, о повышенных тельцах могут свидетельствовать воспалительные процессы в мочеполовой системе, которые сопровождаются болью и затруднением при мочеиспускании.

Про повышенные эритроциты в моче у детей вы можете узнать в нашей статье.
О лейкоцитах в кале у грудничка, читаем тут.
Про расшифровку и нормы анализа мочи у ребенка читайте по ссылке http://klubmama.ru/zdorove/detskie-bolezni/analiz-mochi-u-rebenka-rasshifrovka-norma.html
Поэтому чаще всего проявляющиеся симптомы являются уже первым звоночком о том, что лейкоциты в моче у ребенка будут гарантированно повышены.
Лейкоциты в моче у ребенка: норма, таблица
Для определения, необходимо ознакомиться с нормами содержания активных клеток в биологической жидкости, которые, в свою очередь, для каждого возраста исследуемого сильно разнятся.
Стоит отметить, что у девочек количество лейкоцитов значительно отличается от мальчиков. Обычно показатели девочек всегда выше на 2-3 единицы.
| девочки | мальчики | |
| Груднички | 8 — 9 | 5 — 6 |
| Дети старше года | 0 — 3 | 0 — 2 |
| Граневой уровень | 9 — 10 | 6 — 7 |
У здорового ребенка наличие небольшого количества белых клеток в моче является нормой и составляет не более 3 единиц. Это свидетельствует о нормальном функционировании иммунной системы. Этот факт педиатры связывают с тем, что почки грудничков еще не способны выполнять свои функции в полной мере. Только со временем лейкоциты смогут прийти в норму, установленную Минздравом.
И соответственно, даже если ребенок перенес любого рода инфекцию, то защитные функции организма активируются. Таким образом, белые тела в детском организме повышаются, и будут существовать в определенном количестве до полного выздоровления грудничка. У детей старшего возраста тревожным знаком является наличие белых телец: у девочек более 10 элементов, у мальчиков около 7 –ми.
Повышены лейкоциты в моче у ребенка: чем лечить
После обнаружения лейкоцитов часто врачи забывают проинструктировать молодую маму о дальнейших обязательных действиях (лечении) касательно своего чада. Но добросовестный врач всегда направит на консультацию не к одному специалисту, а сразу нескольким: нефрологу, аллергологу и эндокринологу.
При наличии высокого количества белых клеток ребенку в обязательном порядке должны назначить курс антибиотиков широкого воздействия. Но не стоит забывать о том, что лечение инфекционных заболеваний для каждого ребенка проходит строго по индивидуальной схеме, назначенной лечащим врачом.
Важным фактором при выборе метода лечения являются:
- Возраст пациента;
- Результаты анализов;
- Диагноз;
- Степень тяжести патологии;
- Противопоказания (аллергии);
- Наличие сопутствующих заболеваний.
Препараты лекарственного назначения
Когда в семье появляется ребенок, нужно понимать, что педиатр становится вам лучшим другом, ведь только он может назначить грудничку правильное лечение. Младенцам раннего возраста подходит только ограниченный список действующих веществ антибактериального назначения. К процедуре терапии нужен взвешенный подход специалиста!
Народные методы
К сожалению, большая часть молодых мам не приветствует походы к врачам по причине некорректного лечения соседского ребенка. Исходя из подобных случаев, некоторые мамочки приходят к народным методам лечения, полагаясь на различного рода травки, мази, компрессы и отвары.
Такое лечение, возможно, действенно, но не во всех случаях. Мало кто задумывается, что неправильная домашняя терапия может привести к необратимым последствиям, ведь болезнь может перейти в хроническую стадию, тем самым построив почву для развития опасных осложнений. Важно знать, что чем меньше возраст ребенка, тем тяжелее лечить запущенные состояния мочевыводящей системы.
Важно знать
Следует понимать, что не все антибиотики обладают одинаковым воздействием на инфекционных агентов, поэтому очень важно следовать назначению врача. И уже исходя из анализов и поставленного диагноза, педиатр назначит наиболее подходящий препарат для антибактериальной терапии.
Нередко самолечение по лично проверенному методу может спровоцировать выработку устойчивости бактерий к определенному лекарственному веществу. Важно знать, что по незнанию степени воздействия антибактериального средства оно может оказаться слабым по своему действию.
Таким образом, такое лечение не только навредит общей терапии, но и затянет процесс выздоровления в целом. Чтобы избежать этого неприятного казуса и выбрать более сильный препарат, назначается бакпосев мочи.

О лекарствах при болях в животе у детей вы можете узнать в нашей статье.
Что делать, если ребенок не может сходить в туалет по большому, читаем тут.
Что делать, если болит животик у новорожденного, читайте по ссылке http://klubmama.ru/sovety-roditelyam/uxod-za-novorozhdennymi/chto-delat-esli-bolit-zhivotik-u-novorozhdennogo.html
Как образуется моча?
Функциональной единицей почки является нефрон. Он состоит из клубочка, системы канальцев и собирательных трубочек. По почечной артерии кровь поступает в капсулу Боумена-Шумлянского, где происходит отсев крупных молекул и возврат их обратно в кровоток. Отфильтрованные элементы поступают в канальцы, где происходит их обратное всасывание (реабсорбция). Но часть веществ вновь выделяется по собирательным трубочкам в конечную мочу.
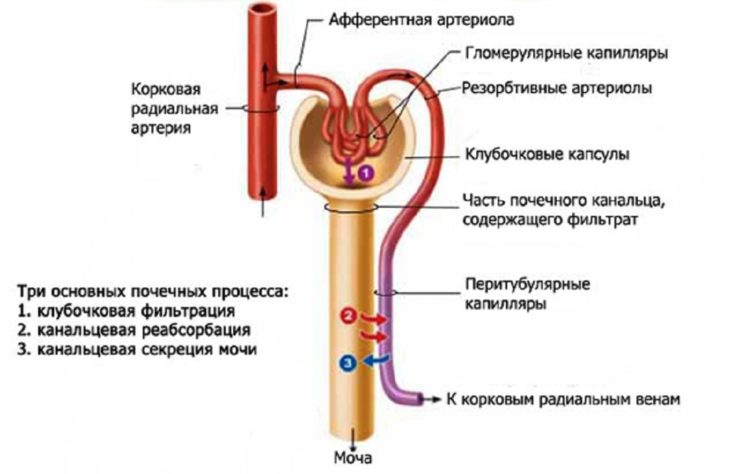
5 простых правил подготовки к анализу
Для получения достоверной информации при исследовании мочи необходимо знать, что и как может повлиять на результат.
- За сутки перед анализом:
- избегать физических нагрузок, стрессов;
- исключить употребление алкоголя, красящих продуктов (свёклы), приём жирной и острой пищи;
- быть осторожнее с лекарственными средствами, так как они могут изменять цвет мочи. Лечащий врач должен знать, какие препараты вы принимаете.
- Сбор мочи осуществлять в стерильный сухой контейнер, который с лёгкостью можно купить в любой аптеке.
- Для общего анализа мочи используется утренняя порция (после ночного сна). Это позволяет собрать более концентрированную мочу и избежать суточных колебаний при определении веществ. В идеале необходимо первую треть порции (или хотя бы пару капель) спустить в унитаз, в ёмкость собрать вторую треть. При наполнении контейнера остатки мочи можно слить. Это делается для того, чтобы в тару не попали субстанции, не относящиеся к мочевыделительным путям.
- Перед мочеиспусканием обязательно нужно провести туалет наружных половых органов. Женщинам не стоит сдавать анализ во время менструации, исключение составляет срочное исследование. Кипячёной водой промыть наружные половые органы (направление спереди назад), вытереть сухой салфеткой и во время мочеиспускания раздвинуть половые губы. Врачи ещё советуют закрыть тампоном влагалище, чтобы микрофлора оттуда не попадала в контейнер. Мужчинам также необходимо помыть половой член, оттянув кожную складку, освободить отверстие мочеиспускательного канала.
- Собранный материал следует принести в лабораторию не позднее, чем через 2 часа. Долгое стояние мочи приводит к разрушению клеточных элементов, развитию бактерий, что влечёт за собой изменение показателей анализа.
Как правильно собрать мочу у детей?
У взрослых обычно нет проблем с контролем процесса мочеиспускания. Но вот с детьми бывают некоторые сложности.
Перед сбором мочи важно провести туалет мочеполовых органов: тщательное подмывание спереди назад позволит избежать загрязнения урины микроорганизмами.
Не допускается выжимание подгузника или пелёнки, так как эти предметы не обладают стерильностью, а подгузники содержат впитывающие вещества, гели, которые таким образом попадают в мочу.
Переливание из пластикового горшка урины приведёт к искажению результатов численности белых кровяных клеток (лейкоцитов) из-за использования чистящих средств.
Терпеливые родители могут попробовать выждать момент и подловить ребёнка на мочеиспускании, подставив стерильный контейнер. Ускорить процесс помогут звуки плеска воды или выпитая жидкость.
Другим более простым и менее нервотрепещущим способом является использование мочесборника, который легко можно купить в аптеке. Мочеприёмник представляет собой стерильный прозрачный мешок, с клейкой лентой, прикрепляющейся к лобку ребёнка для фиксации. Имеются отдельные мочесборники для мальчиков и для девочек. Рекомендуется использование за несколько часов до сдачи анализа, например, рано утром. За это время приёмник должен наполниться. Далее его аккуратно отклеивают и заклеивают отверстие плёнкой. Собранную мочу переливают в стерильный контейнер и несут в лабораторию.
Желательно, чтобы во время сбора урины ребёнок был спокоен и не подвергался стрессу.
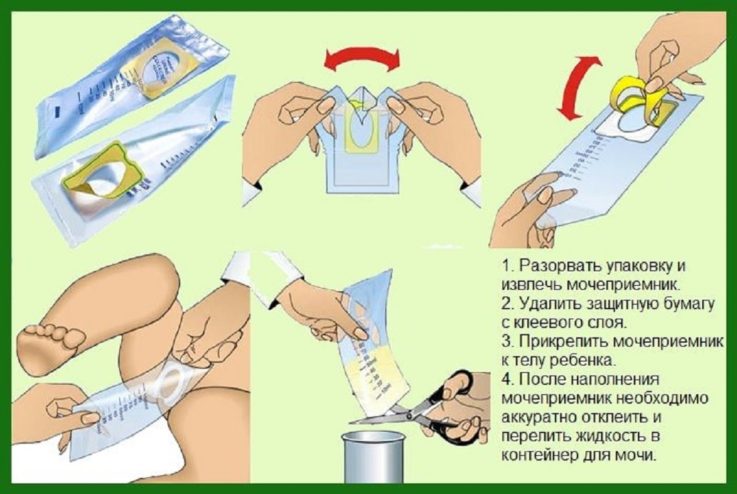
Пробы для анализа функций почек
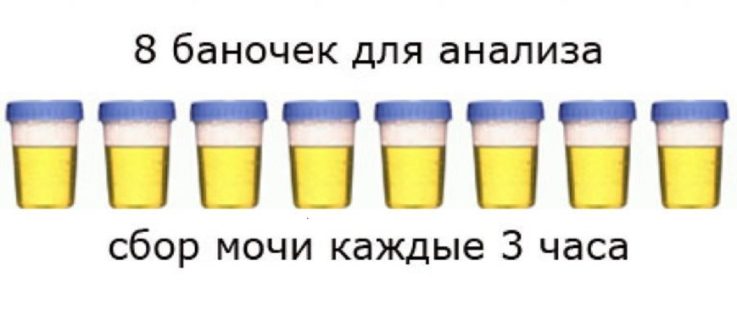
- Проба Зимницкого. Способ изучения функций концентрирования и разведения мочи. Пациент в течение суток собирает мочу в 8 банок (интервал, в течение которого заполняется 1 банка — 3 часа, например, с 6 до 9 утра, с 9 до 12 наполняется следующая банка и т.д). Все емкости подписываются. Если желания мочиться в промежутке, указанном на конкретной банке не было, емкость остается пустой. При этом ведется учёт выпитой жидкости (супы, молоко и т.д.). В лаборатории проводят анализ количества, относительной плотности, соотношения дневного и ночного диуреза
- Проба на разведение. После утреннего опорожнения мочевого пузыря больной выпивает жидкость (чай или воду) объёмом 20 мл/кг массы тела и через полчаса вновь опустошает мочевой пузырь. И так каждый час, на протяжении 4 часов. Мочу собирают и определяют её количество и относительную плотность. Пациент взвешивается: до первого приёма воды, после употребления жидкости и через 4 часа после завершения исследования. В норме удельный вес снижается до 1001 г/л. На нарушение функции разведения мочи указывает отсутствие снижения относительной плотности до 1003 г/л. Не допускается проведение такой пробы у лиц с почечной недостаточностью, гипертонической болезнью. У ребёнка количество выпитой жидкости определяется ростом (см=мл) или массой тела (3%).
- Проба на концентрирование. Пациент в течение суток не пьёт и ест только высокобелковую пищу. Мочу собирают каждые 4 ч. Также оценивается её относительная плотность и количество. Через 18 – 20 часов моча становится наиболее концентрированной: в норме удельный вес достигает 1030 г/л. Если относительная плотность ниже 1016, то это говорит о нарушении функции почек концентрировать урину. Может даже достигаться состояние изостенурии, когда удельный вес мочи равен 1010 г/л. Не допускается приём мочегонных препаратов (диуретиков) при данной пробе.
Другие показатели мочи
В урине можно также обнаружить электролиты, креатинин, мочевину.
Среди ионов большее значение имеют: калий, натрий, кальций. Нормальные уровни представлены в таблице № 6.
Таблица 6. Нормальные уровни электролитов в моче.
| Возраст | Калий,ммоль/сут | Кальций, ммоль/сут | Натрий, ммоль/сут |
| До 1 года | ˂ 18 | 0,5 – 2,5 | ˂ 30 |
| 8 — 12 лет | 36 – 46 | 1,5 – 4 | 50 – 120 |
| Взрослые | 38 – 77 | 2,5 – 7,5 | 130 – 260 |
Выделение калия и задержку натрия почками регулирует гормон коры надпочечников – альдостерон. Повышенная потеря калия сразу же проявится нарушением работы сердца. Увеличение выделения калия с мочой и задержка натрия в организме возникает при гиперкортицизме (гиперфункция коры надпочечников), метаболическом ацидозе.
Паратгормон способствует обратному всасыванию кальция в почечных канальцах. Уровень кальция в моче напрямую зависит от концентрации в крови, отражает состояние минерального обмена костей и паращитовидной железы. Концентрация в моче повышается при гиперфункции околощитовидных желёз (гиперпаратиреоидизм), остеопорозе (сниженная прочность костей), разрушении костной ткани, гиперкортицизме. Снижение кальция в урине вызвано поражением почек (нефрит, нефроз) и алкалозом.
Креатинин, как конечный продукт распада креатина – энергетического субстрата мышц, можно определить в моче. В норме его уровень равен 8,8 – 18 ммоль/сут: у мужчин, 7,1 – 16 ммоль/сут у женщин, у детей первого года жизни не превышает 0,8 ммоль в сутки. Выделение креатинина не зависит от типа потребляемой пищи. Данное вещество беспороговое, оно фильтруется клубочками, но реабсорбции не поддаётся. Поэтому выгодно его использовать в таком тесте, как клиренс креатинина, который позволяет оценить фильтрационную функцию почек, путём сравнения концентрация вещества в крови и моче. Нормы представлены в таблице № 7.
Таблица 7. Норма клиренса креатинина.
| Возраст | Клиренс креатинина, мл/мин |
| До 1 года | 35 – 80 |
| 4 – 12 лет | 60 – 100 |
| Взрослые: | 97 – 137 88 – 128 |
Снижение значений клиренса креатинина говорит о низкой фильтрующей способности и развивается при почечной недостаточности, нефритах.
Однако клиренс креатинина позволяет обнаружить поражение почек позднее, чем хотелось бы. Для выявления более ранней патологии используют клиренс цистатина С, который также полностью фильтруется и не реабсорбируется.
Конечный продукт распада белков – мочевина также присутствует в моче. У детей 1 года жизни её уровень достигает 12 – 95 ммоль в сутки, а взрослых – 333 – 583 ммоль/сут. Чем больше мочевины в крови, тем больше её выделение почками, в частности, при усиленном разрушение белков в организме. Снижение уровня мочевины свидетельствует о патологии почек (почечная недостаточность, нефриты, опухоли почек).
Заключение
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!





Загрузка…
Уробилиноген в моче — что это значит
Билирубин — это вещество, который выделяется гепатоцитами. Он проходит трансформации, окисления, после чего становится общим уробилиногеном. Он делится на:
- Уробилиноген. Возникает под действием желчи внутри желчного пузыря. Вместе с ней он переходит в кишечник. Далее во внутрисосудистую жидкость, из крови проходит к печени. Одна часть опять поступает в желчный пузырь, другая часть уробилиногена, не попавшая в пузырь, переходит к почкам. Там проходит сквозь фильтрационные структуры и перемещается внутрь мочи.
- Стеркобилиноген, который переходит в стеркобилин внутри кишечника. Одна часть поступает к крови, другая — выводится с калом.
Функция пигмента — окраска мочи желтым цветом. Она должна быть светлой. Если моча темнеет, необходимо сдать общий анализ мочи и обратиться к врачу. На ее цвет могут влиять питание, применение препаратов.
Важно! Если появляется даже небольшой уровень билирубина в моче — это означает присутствие патологии. Следы уробилиногена — это норма.
Если моча долго стоит при дневном освещении, внутри нее происходит ускорение реакций. Билирубин перейдет в уробилиноген. Анализ мочи будет не точным, лаборант не найдет патологическое появление билирубина.
Для определения количества уробилиногена в моче проводят общий анализ мочи или используют специальные тест-полоски. Помочившись на них, человек сразу узнает количество пигмента. Для определения пигмента с помощью общего анализа мочи требуется больше времени, необходимо приезжать в лабораторию, но анализ мочи выявит другие показатели, которые помогут при диагностике заболевания. Тест-полоски эффективны, если обнаружена патология и необходимо постоянно контролировать число пигмента.
Норма уробилиногена в моче
Если моча содержит следы uro, это считается нормальным показателем у здоровых людей. Некоторое его число поступает через фильтрационный барьер почек.
Показатель уробилиногена в моче не должен превышать 10 мг/л (это 34 мкмоль). Это число является следом присутствия пигмента.
Если повышается уробилиноген в моче (уробилинурия), на бланке анализа мочи это обозначают крестами. Это является важным показателем присутствия нарушения организма.
| Показатель | Значение |
|---|---|
| + | слабоположительное повышение уробилиногена в моче |
| ++ | положительное повышение уробилиногена в моче |
| +++ | резко увеличенное количество уробилиногена в моче |
Норма уробилиногена в моче у детей
У детей норма уробилиногена в моче (uro) зависит от возраста. Повышается по тем же причинам, что и у взрослых. Кишечник младенца после рождения стерильный, не заселен микроорганизмами, которые вызывают преобразование билирубина. Показатель появляется только при физиологической желтухе новорожденных.
Нормальные показатели uro у детей, зависимо от возраста:
| Возраст ребенка | Нормальное значение |
|---|---|
| дети до 1 месяца | до 10 мг/л |
| дети от 1 месяца до 1 года | нет |
| дети от одного года | 5-10 мг/л |
Уровень уробилиногена в моче у беременных
Во время беременности изменяются практически все показатели крови, мочи, кала. Это необходимо для поддержания всех систем, способствующих вынашиванию плода.
Уровень уробилиногена в моче у беременных не изменяется или незначительно повышается. Резкое изменение числа uro указывает на болезнь ЖКТ, гемолизе (когда эритроциты массово разрушаются), токсикозе.
Внимание! Если у женщины произошло изменение цвета мочи, следует немедленно обратиться к врачу, сдать общий анализ мочи.
Беременные часто не соблюдают диету, употребляют много соленых продуктов, происходит обезвоживание из-за недостаточного поступления воды. Тогда uro повышается не из-за болезни, а по причине уменьшения жидкости организма. Моча также становится темной.
Причины повышения уробилиногена в моче
Uro в моче не всегда повышен при заболеваниях. Физиологическое увеличение наблюдается при первых днях жизни ребенка (желтушка новорожденных), в результате уменьшения количества мочеиспускания, при недостаточном поступлении воды в организм, когда количество пигмента не изменяется, но концентрация становится больше за счет уменьшения жидкости. Прием медикаментов, вызывающих изменение водно-солевого баланса вызывает увеличение концентрации uro.
Уробилиноген в моче повышен при наличии следующих заболеваний:
- Нарушение функции печени. Инфекционное или вирусное поражение органа (гепатит) сопровождается болями в правом подреберье, желтушностью кожных покровов. Заболевание излечимо. Цирроз (замещение паренхимы печени соединительной тканью) протекает с теми же симптомами, но лечится только с помощью трансплантации (пересадки) органа. Обе болезни сопровождаются резким повышением uro в анализе мочи.
- Отравление, сопровождающееся интоксикацией организма. Сопровождается диспепсическими расстройствами (тошнота, рвота, диарея), повышением температуры тела. Уробилиноген повышается, если токсические вещества достигают печени.
- Болезни, вызывающие поражение селезенки. Орган выполняет функции обмена веществ и кроветворения. Так как через печень проходят продукты обмена веществ и она является местом утилизации форменных элементов крови, нарушения селезенки влияют на ее работу, вызывая повышение пигмента.
- Болезни кишечника, вызывающие его воспаление (энтероколит). Появляются диспепсические расстройства, вздутия живота, изменение кишечного пищеварения.
- Переливание неправильной группы крови.
- Появление чужеродных элементов внутри организма (протезы, клапаны).
При этих заболеваниях изменяется прозрачность мочи (становится более темной), поэтому пациент может заподозрить обострение болезни. Уробилиноген в моче у ребенка повышается по тем же причинам, что и у взрослых женщин и мужчин.
Важно! Для сокращения в бланке исследования используют короткое название уробилиногена. Для одних лабораторий — uro, для других – ubg в анализе мочи.
Причины снижения уробилиногена в моче
Физиологической причиной снижения уровня ubg является увеличение жидкости организма. При этом количество показателя не изменяется, снижается его концентрация на 1 литр жидкости. Для снижения пигмента мочи пациента характерны следующие заболевания:
- подпеченочная желтуха, закупорка желчных протоков (снижается uro, повышается концентрация билирубина);
- гломерулонефрит также обуславливает снижение уробилиногена;
- нарушение фильтрационной способности почек, показатель уменьшается или отсутствует вообще;
- опухолевые заболевания, затрагивающие функции почек и печени.
Что делать при отклонении уробилиногена в моче от нормы
При получении результата анализа с отклонением уробилиногена от нормы (повышение, понижение), сдают повторное тестирование для корректной расшифровки. Результат искажается при долговременном стоянии мочи на солнце или сдаче биоматериала внутри нестерильного контейнера. Поэтому при отсутствии патологических причин, лечение не проводят.
Если повторный анализ мочи показывает те же результаты, необходимо обратиться к врачу, чтобы узнать что такое уробилиноген и для получения дальнейшего лечения. Нельзя проводить самостоятельную терапию, увеличение образования uro может быть показателем серьезного заболевания. Если результат анализа завышен, врач назначит инструментальную диагностику.
Врачи назначают медикаментозное лечение изменения уробилиногена в моче, народные препараты, диету.
- Диета. Назначается при обнаружении некоторых заболеваний ЖКТ, печени (энтероколлит, гепатит, цирроз). Исключается алкоголь, жареная, острая, копченая, соленая еда. Отменяют выпечку. Сокращают количество яиц за неделю. Необходимо пить больше воды для разжижжения крови, уменьшения концентрации данного пигмента на 1 литр жидкости организма. Рекомендуемые продукты: нежирное мясо (индейка, курица), молочные продукты, зеленые овощи, фрукты.
- Препараты для печени. Назначают гепатопротекторы при воспалении органа для защиты гепатоцитов от воздействия токсических веществ. Противовирусные применяют, если заболевание имеет вирусную природу (гепатит А). Назначают капельницы с минералами, витаминами, физраствором. Они выводят токсические вещества из организма, корректируют водно-солевой баланс, способствуют улучшению общего состояния организма. Так как организм ослаблен от заболевания и подвержен риску возникновения вторичных вирусов и инфекций, назначают иммуномодуляторы.
- Желчегонные средства. Так как под влиянием желчи образуется uro, снижение ее концентрации ведет к уменьшению пигментармоче. Для стимуляции желчи назначают желчегонные препараты (Хофитол).
- При отравлениях организма назначают сорбенты (Смекта, Полисорб), антисептики (Энтерофурил), средства, восполняющие потерю жидкости организма (Регидрон), антибиотики широкого спектра действия.
- Для лечения энтероколлита используют антибактериальные препараты широкого спектра действия, средства, поддерживающие микрофлору кишечника (Нормобакт), ферментные препараты (Креон) для улучшения пищеварительной функции, лекарства, улучшающие перистальтику кишечника (Лоперамид).
При своевременном обращении к врачу при появлении симптомов недомогания и клинических признаков болезни, прогноз заболевания положительный.
Самолечение исключается, следует строго придерживаться указаний врача по лечению.
Для профилактики повышения уробилиногена мочи и улучшения состояния здоровья пьют воду (не менее 2 литров за день), придерживаются полезного питания, применяют закаливание (купание с прохладной водой, ходьба дома босиком, посещение бассейна), ведут здоровый образ жизни.
Показания для назначения биохимии крови на АЛТ
В биохимическом анализе крови обязательно вычисляют АЛТ, который бывает выше нормы. Сигналом к проверке такого фермента являются такие симптомы и состояние человека:
- пациент не хочет есть;
- в районе живота испытывает боль;
- отмечен желтый оттенок кожи и белков глаз;
- тошнота, которая заканчивается рвотой;
- одновременное потемнение мочи и высветление кала.
Это распространённые признаки печеночных патологий, которые обычно диагностируются при увеличенном ферменте.
Правила проведения забора анализа на АЛТ
Для выяснения точных показателей необходимо провести забор анализа по всем правилам. Их несколько:
- кровь нужно брать из вены;
- последний раз кушать — за 10 часов до процедуры (натощак утром);
- нельзя пить алкоголь минимум за 7 дней до похода в лабораторию;
- за 20 минут до процедуры следует расслабиться, не курить и не нервничать.
Сдача анализа крови обычно проходит с утра. При этом результат можно узнать через день. Расшифровка анализа крови должна осуществляться врачом. Результат измеряется в ммоль, но чаще в Ед/л.
Нормальные показатели у мужчин и женщин
Нормы АЛТ могут различаться у пациентов по возрасту и полу. Примерные показатели нормы таковы:
- детки до 5 суток — 49 Ед/л;
- младенцы до 6 месяцев — до 56 Ед/л;
- полгода — год — норма 54 Ед/л;
- в возрастной период до 3-х лет показатель до 33 Ед/л;
- затем цифры в норме уменьшаются до 29 Ед/л;
- в 12 лет уровень чуть возрастает и поднимается до 39.
Неравномерный рост у детей может провоцировать скачки фермента, но это является вариантом нормы.
Цифры у взрослых колеблется от пола. Для сильного пола цифры — до 45 Ед/л, а у женщин — 34 Ед/л.
Повышение цифр АЛТ
АЛТ повышен может быть на разные показатели. Это определяет отклонения, которые есть у пациента.
- Легкий вариант превышения — в 1.5-5 раз;
- Среднее отклонение — в 6-10 раз;
- Высокий риск — от 10-кратного увеличения.
При скачке цифр фермента в 5 раз можно подозревать инфаркта миокарда. Если гепатит, то возрастание alt получается в 20-50 раз. При гангрене повышение составляет 3-5 раз. Мышечная дистрофия и прочие патологии соединительной ткани выдают цифры выше в 8-10 раз.
Возможные патологии
Повышенные цифры alt в биохимии крови может указывать на такие патологии:
- Рак печени. Опухоли и злокачественные клетки провоцируют гибель печеночных клеток и повышение уровня АЛТ. В такой ситуации врач направляет пациента на биохимию крови не только для диагностики, но и для прогноза на оперативное вмешательство. Если цифры фермента взлетели в сотни раз, то хирургическое вмешательство нежелательно, поскольку есть риск опасных осложнений. Анализ АЛТ может быть повышен и после химиотерапии.
- Гепатит. Вне зависимости о формы гепатита уровень АЛТ повышается еще до того, как появляются первые симптомы в виде развития желтухи. Показатель АЛТ резко повышается при вирусных и алкогольных видах гепатита.
- Панкреатит. В этой ситуации показатели возрастают при обострении. Поэтому пациенты с хроническим панкреатитом должны сдавать анализ крови на АЛТ постоянно по указанию врача, чтобы контролировать обострения. Так получится избежать приступов.
- Цирроз. Болезнь не имеет ярко-выраженных симптомов, а потому очень опасна. Анализ крови АЛТ бывает повышен в 5 раз. Помогает своевременно диагностировать опасную патологию печени.
- Миокардит. При этом заболевании поражается мышца сердца. У пациентов возникает одышка, он быстро устает. Для диагностики измеряется АЛТ и АСТ в крови, а затем подсчитывается коэффициент де Ритиса. Этот коэффициент означает и показывает, какое соотношении двух показателей. На основе этих цифр можно определить конечный диагноз.
- Инфаркт. Эта болезнь характеризуется отмиранием и рубцеванием сердечной мышцы. Если инфаркт неосложненный, то по сравнению с АСТ, АЛТ немного увеличивается. Но в совокупности по этим двум цифрам легко определить болезнь.
- Мононуклеоз. Еще одна причина повышенного АЛТ. При этой болезни поражается не только печень, но и селезенка. Также меняется состав крови.
- Нарушения в функционировании поджелудочной железы — показатель возникает перед приступами и обострениями.
Возможные причины
Если АЛТ повышен, что это значит? Не всегда незначительное увеличение АЛТ — болезнь. Есть вполне безобидные причины:
- прием запрещенных веществ и частое злоупотребление алкоголем;
- увлечение фаст-фудом;
- прием сильнодействующих препаратов;
- лечение химеотерапией;
- интоксикация свинцом;
- шок психологического характера;
- оперативное вмешательство накануне анализа;
- повреждения мягких тканей;
- беременность.
Причиной повышения АЛТ может стать и утомление, как физическом смысле, так и в психологическом. Даже стресс перед забором анализа может отрицательно сказаться на конечной цифре в исследовании.
При беременности количество уровень фермента повышается в первые 3 месяца. Это незначительный скачок, который является вариантом нормы. В конце периода вынашивания ребенка увеличенные цифры АЛТ могут указать на наличие гестоза. Гестоз — осложнение во время беременности, которое повышает риск перинатальной смерти. Страдает патологией примерно 30% беременных женщин.
Важно, не впадать в панику. Если пациент сам расшифровывает анализы и пытается назначить себе лечение, это часто приводит к еще большему ухудшению самочувствия. Поэтому при имеющихся сомнениях врач для постановки диагноза применяет и другие диагностические методы.
Как понизить уровень фермента в крови
Прежде всего, нельзя прибегать к самолечению. Постановкой диагноза следует заниматься специалисту. Только врач должен делать выводы. Он же и поставит по имеющимся показателям диагноз и назначит необходимо лечение. Уровень ферментов понижается после того, как устранена причина их повышения. Если вылечить патологию, из-за которой вырос уровень АЛТ, то он придет в норму.
Лечащий специалист при высоком уровне АЛТ назначает терапию. В нее могут входить такие препараты, как Карсил, Гепатамин, Гептрал, а также Дюфалакс и Гефитол.
Для скорого достижения результата следует скорректировать диету и добавить туда следующие виды питания:
- свежие овощи;
- капуста броколли;
- свежие фрукты;
- нежирную рыбу и мясо;
- яйца курицы;
- кисломолочные продукты.
При коррекции меню важно снизить содержание жиров в рационе. Также исключаются продукты быстрого приготовления, соленые, маринованные, квашенные блюда.
Также используются народные средства в лечение таких заболеваний. Но их применять необходимо только после консультации с врачом.
Рецепт настоя с расторопшей:
- Чайную ложку семян залить стаканом кипящей воды.
- Плотно закрыть.
- Настоять полчаса.
- Процедить настой и пить дважды в сутки по 250 мл.
На протяжении лечения биохимический анализ крови следует сдать еще несколько раз. Так лечащий специалист сможет наблюдать динамику лечения.
Анализ в крови АЛТ это современный метод лабораторной диагностики, на основе результатов которого есть возможность поставить диагноз заболеваний печени, сердечно-сосудистой системы, а также некоторых других органов. Используется не только как средство диагностики, но и при лечении. На основе данного анализа можно проследить динамику лечения, а также возможность провести оперативное вмешательство при раке печени. Важно не заниматься самолечением, а обращаться за расшифровкой лабораторных данных к специалисту.