Болит желудок при беременности на ранних сроках
 Боль в желудке является частой жалобой на ранних сроках беременности. Этот симптом сопровождает различные патологические состояния – от привычного токсикоза до опасной язвенной болезни. Важно различать характер болей, чтобы вовремя заметить тревожные признаки и не пропустить серьезные заболевания пищеварительного тракта. Ранняя диагностика и адекватно подобранная терапия позволяют избежать тяжелых осложнений и сохранить беременность.
Боль в желудке является частой жалобой на ранних сроках беременности. Этот симптом сопровождает различные патологические состояния – от привычного токсикоза до опасной язвенной болезни. Важно различать характер болей, чтобы вовремя заметить тревожные признаки и не пропустить серьезные заболевания пищеварительного тракта. Ранняя диагностика и адекватно подобранная терапия позволяют избежать тяжелых осложнений и сохранить беременность.
Содержание
- 1 Почему болит желудок на ранних сроках?
- 2 Схема диагностики
- 3 Методы лечения
- 4 Боли в желудке
- 5 Отравление при беременности
- 6 Чем устранить боль в желудке при беременности
- 7 Рвота при беременности — основные причины и лечение
- 8 Этиология
- 9 Классификация
- 10 Симптоматика
- 11 Диагностика
- 12 Профилактика
- 13 Причины возникновения рвоты при беременности
- 14 Признаки раннего токсикоза
- 15 Как облегчить состояние беременной
- 16 Рвота при беременности: в чем ее опасность и как справиться с недугом?
- 17 Первая помощь при сильной боли
- 18 Причины возникновения боли
- 19 Сопутствующие симптомы
- 20 Боли физиологического характера
- 21 Обзор средств от диареи, разрешенных к применению во время беременности
Почему болит желудок на ранних сроках?
Токсикоз – самая распространенная причина появления болей в проекции желудка (эпигастральной области). Неприятные ощущения возникают в различных ситуациях:
- Боли после длительного голодания. При сильном токсикозе, сопровождающемся постоянной тошнотой и многократной рвотой, женщина зачастую отказывается от еды. Аппетит обычно снижен, и чувство голода не приходит. Болезненные спазмы в эпигастрии возникают спустя 4-6 часов вынужденного голодания и приводят к еще большему усилению тошноты и рвоты.
- Боли после еды. Переполнение желудка после многочасового голодания ведет к перерастяжению его стенок и появлению тянущей боли в подложечной области.
- Боли после рвоты. Сильные спазмы мышц приводят к появлению кратковременной боли в эпигастрии и за грудиной в проекции пищевода. Одновременно с этим появляется чувство горечи во рту.
Токсикоз начинается на сроке 4-5 недель беременности и сохраняется до конца первого триместра. После 12-14 недель симптоматика стихает, и вскоре боли уходят вслед за тошнотой и рвотой. У части женщин токсикоз сохраняется до 18-20 недель. В этой ситуации нужно пройти обследование у гастроэнтеролога. Затяжной токсикоз нередко связан с сопутствующей патологией пищеварительного тракта.
Боли в желудке на ранних сроках гестации – тревожный признак. Нередко они идут вместе с тошнотой, рвотой, отрыжкой и нарушением стула. Такие симптомы маскируются под токсикоз, однако при обследовании порой выявляется серьезная патология ЖКТ. Без лечения болезнь будет прогрессировать, мешая течению беременности и родов.
Боль в эпигастрии может быть связана с такими заболеваниями пищеварительного тракта:
- Патология пищевода. Эзофагит приводит к появлению боли за грудиной, которая отдает в подложечную область. Сопровождается развитием изжоги и отрыжки.
- Гастрит. Воспаление желудка с повышенной секрецией ведет к развитию голодных болей – после длительного перерыва в приемах пищи. Одновременно с этим возникает изжога, отрыжка кислым, вздутие живота. При гастрите с пониженной секрецией боли появляются через 1-2 часа после еды и сопровождаются чувством переполненности желудка, отрыжкой и тошнотой.
- Язвенная болезнь желудка и двенадцатиперстной кишки. Боль в эпигастрии нарастает постепенно через полчаса после еды. При поражении пилорического отдела желудка и начальной части кишечника боли возникают через 4 часа и более. Отмечается отрыжка, изжога, расстройство стула. Резкая кинжальная боль в подложечной области говорит о перфорации язвы и развитии кровотечения.
- Заболевания кишечника. Воспалительные процессы в тонкой и толстой кишке приводят к появлению болей вокруг пупка и в боковых отделах живота. Дискомфорт в эпигастрии является сопутствующим симптомом. Характерно расстройство стула: диарея, запор или их чередование.
- Дискинезия желчевыводящих путей. При этой патологии боль возникает преимущественно справа в подреберной области, но может отдавать в эпигастрий и под лопатку. Отмечается появление тошноты и рвоты, нарушения стула. Возможно развитие желтухи при непроходимости желчевыводящих путей.
- Опухоль пищеварительного тракта. Боль при объемных образованиях – поздний признак, указывающий на большой размер очага и возможное прорастание в соседние органы.
Боль в проекции желудка не всегда связана с поражением самого органа. Причиной неприятных ощущений могут быть и другие состояния:
- Вегетососудистая дистония. На фоне ВСД отмечается разнообразная симптоматика. Боли возникают и в проекции желудка, и вокруг пупка, сопровождаются незначительной тошнотой, общей слабостью. Провоцирующим фактором могут стать любые эмоциональные переживания. Боль при ВСД слабая или умеренная, непродолжительная, не связанная с приемом пищи. Диагноз выставляется после исключения патологии пищеварительного тракта.
- Заболевания сердца. Боль локализуется в эпигастрии или чуть левее, не связана с приемом пищи. Отмечается изменение сердечного ритма, одышка, колебания артериального давления.
Боль в желудке может быть вызвана отравлением некачественными продуктами питания. Симптоматика развивается быстро. Отмечается появление тошноты, многократной рвоты, диареи. Характерно повышение температуры тела. Частая рвота и жидкий стул грозят обезвоживанием, поэтому помощь при отравлении должна быть оказана как можно скорее. При беременности лечение обычно проводится в стационаре.
Схема диагностики
Во время беременности диагноз выставляется на основании таких данных:
- Осмотр и сбор жалоб. Поскольку многие методы исследования при гестации недоступны, особое внимание уделяется характеру боли, времени ее возникновения, связи с приемом пищи. На основании полученных данных врач может выставить предварительный диагноз.
- Клиническое обследование. Анализы крови и мочи позволяют выявить воспалительный процесс и иные изменения. Копрограмма дает представление о функционировании пищеварительного тракта.
- Ультразвуковое исследование. Комфортный, безопасный, но не слишком информативный метод при заболеваниях пищеварительного тракта. Помогает оценить структуру органов, выявить объемные образования и некоторые другие нарушения. Проводится с ранних сроков беременности.
- Электрокардиография. ЭКГ назначается при подозрении на заболевания сердца, имитирующие боль в желудке.
На ранних сроках беременности может быть проведено эндоскопическое исследование желудка и двенадцатиперстной кишки – ФГДС. Зондирование выполняется с осторожностью и только по строгим показаниям:
- Длительный токсикоз без тенденции к улучшению состояния на сроке после 16 недель.
- Боли в желудке, выяснить причину которых иными методами невозможно.
- Признаки желудочного кровотечения.
- Подозрение на опухоль пищеварительного тракта.
В ходе обследования в пищевод через ротовую полость вводится тонкий зонд. Гибкая трубка с камерой на конце продвигается в желудок и двенадцатиперстную кишку. Врач осматривает стенки органа и может взять кусочек тканей для исследования. ФГДС позволяет диагностировать опухоли, язвы, полипы и другие заболевания пищеварительного тракта.
Гастроскопия во время беременности может привести к повышению тонуса матки и спровоцировать выкидыш на ранних сроках. После завершения процедуры женщина должна наблюдаться у гинеколога. При необходимости назначаются средства, снижающие тонус матки и способствующие сохранению беременности. На поздних сроках ФГДС обычно не проводится в связи с близким расположением матки (кроме экстренных ситуаций).
Методы лечения
Выбор лекарственных средств на ранних сроках беременности затруднен. Многие препараты запрещены к применению из-за высокого риска для плода. Большое внимание уделяется немедикаментозной терапии:
- Диета. Рекомендуется частое и дробное питание, отказ от острой, жареной и пряной пищи, ограничение соли.
- Питьевой режим. Если нет заболеваний почек и сердца, можно пить до 1,5-2 литров жидкости в сутки. Из напитков предпочтение отдается простой воде, травяному чаю и компотам. Стоит избегать кислых соков и морсов – они могут спровоцировать обострение болезни.
- Двигательная активность. На работу пищеварительного тракта благоприятно влияет плавание, йога, лечебная гимнастика.
Медикаментозная терапия назначается после выяснения причины проблемы. Применяются такие средства:
- Для снятия боли на ранних сроках могут быть предложены спазмолитики в таблетках и свечах.
- Для выведения токсинов, в том числе при отравлении, используются сорбенты.
- Улучшить переваривание пищи могут ферментные препараты.
- Симптоматическая терапия назначается при появлении изжоги, отрыжки и других сопутствующих проявлений болезни.
- Восстановление нормальной микрофлоры кишечника проводится препаратами, содержащими лакто- и бифидобактерии.
Своевременное выявление источника болей позволяет подобрать рациональную и безопасную схему терапии и предупредить осложнения беременности.
Автор: врач акушер-гинеколог Екатерина Сибилева
 Болит желудок при беременности
Болит желудок при беременности Пучит живот при беременности
Пучит живот при беременности Пробиотики при беременности
Пробиотики при беременности Болит пупок при беременности
Болит пупок при беременности Боли внизу живота на ранних сроках беременности
Боли внизу живота на ранних сроках беременности Болит печень при беременности
Болит печень при беременности
Боли в желудке
Изжога сопровождает спазмы в желудке не реже, чем тошнота. Растущая матка притесняет внутренние органы. Ко второму триместру давление на желудок увеличивается. Живот дополнительно стискивается тесной одеждой, поэтому женщине в положении следует выбирать комфортный крой платьев.
Проявление болей
Причины, провоцирующие болезненные ощущения в области желудка, связаны со стрессами, гастритами, токсикозом, другими болезнями. Боль проявляет себя чаще в подреберье слева. Может локализоваться в районе пупка.
Неприятные чувства в животе начинаются неожиданно, проходят внезапно. Женщина испытывает дискомфорт без резей и опоясывающих колик. Мальчик или девочка внутри мамы в безопасности. Тревога о состоянии представительницы прекрасного пола при вынашивании малыша появляется, когда:
- Возникает токсикоз;
- Боль носит спастический характер;


- Повышается температура;
- С калом выделяется кровь;
- Беременную тошнит;
- Болевые ощущения сопровождаются рвотой;
- Понос носит временный или постоянный характер;
- Самочувствию беременной сопутствуют головокружение, сонливость, вялость.
Источник тошноты и боли в животе
Тошнота и боль в желудке может носить глубокие причины. Что предшествует развитию болевого синдрома:
- Непереносимость молочных продуктов. В ферментной системе беременной не хватает лактазы, молоку сложно перевариться и усвоиться в организме. В желудке могут возникать боль и дискомфорт, провокация аллергических реакций.
- Иногда тошнит от витаминов для беременных.
- Неприятное чувство может вызвать фолиевая кислота. Приём препарата обсуждается с акушером, и если тошнит от фолиевой кислоты, её могут отменить.
- Гастриты различной этиологии. Бактерии, инфекции, вирусы вызывают у женщины желудочные спазмы с изжогой или без. Гастрит провоцирует переутомление, стрессовые ситуации, мышечные спазмы брюшной области. Беременная страдает от язвы, её мучает запор – это тоже ведёт к гастриту.
- Несварение пищи по причине вирусной или бактериальной инфекции. Процесс, помимо спазмов и тошноты, вызывает симптомы – рвоту, слабость, расстройство кишечника. Отравление продуктами с истёкшим сроком годности провоцирует диарею после приёма пищи. Признаки отравления проходят через три дня.


- Аппендицит. Воспаление отростка слепой кишки – нередкий признак боли в желудке. Напряжение внизу живота проецируется на эпигастральную зону.
- Острое или хроническое воспаление печени, поджелудочной железы, желчного пузыря. Беременная может ощущать горечь во рту, подсасывающие чувства в надчревной зоне.
- Проблема функционирования мочеполовой системы. Изменения в работе мочевого пузыря, мочеточников, почек проецируют недочёты на эпигастральную область. Женщину может беспокоить тянущая боль в любом триместре беременности.
Отравление при беременности
При отравлении беременную преследуют симптомы:
- Жидкий стул;
- Тошнота, рвота;
- Температура;
- Головная боль.
Женщине плохо один-три дня. Кишечная инфекция опасна и для ребёнка. Токсины проникают с кровью матери в плаценту. Отравление продуктами несёт вред обоим. При рвоте организм избавляется от токсинов, функции ЖКТ вскоре восстанавливаются. Остановить обезвоживание можно препаратом регидрон после прекращения рвотных позывов.
Чем устранить боль в желудке при беременности
Заболевание любой этиологии во время беременности требует повышенного внимания и бережного лечения. Навредить малышу в ответственный период очень легко. У ребёнка закладываются системы организма на первом триместре вынашивания. Лекарственные средства беспрепятственно проникают через плаценту с кровью матери.
Как облегчить болезненные ощущения
Половине женщин в положении знакомо страдание от обострившегося гастрита. Врач назначает ультразвуковое исследование органов брюшной полости, чтобы причина боли была точной.
Многий химический состав лекарств негативно сказывается на здоровье нерождённого малыша. Поэтому беременной женщине не рекомендуется принимать таблетки. Хирургическое вмешательство разрешается делать, когда польза для матери превышает возможный вред ребёнку.
Когда даму в положении одолевает нестерпимое болевое чувство в животе, доктор может назначить средства гомеопатии в маленьких количествах.
Народные методы
Травяные сборы нормализуют состояние беременной, успокоят на время морально. Для лечения гастрита с обычной и повышенной кислотностью заваривают травы зверобоя, тысячелистника или ромашки. Принимать настой следует за полчаса до еды 2-3 раза в день. Имбирь чудесным образом помогает от тошноты. Если мучает гастрит с пониженной кислотностью, то первые помощники среди трав – душица, фенхель, тмин, чабрец, полынь. Заваривать и принимать лечебный сбор по инструкции, указанной на пачке.
Отсутствие аллергической реакции на мёд является показанием к приёму природного сладкого антисептика. Минеральные столовые воды успокоят желудок женщины, восполнят баланс электролитов. Болевое чувство, появляющееся в желудке в результате стресса, снимают отварами трав валерианы, мяты, пустырника.
Избежать возникновения боли в желудке
Избавиться от болевых ощущений в желудке часто непросто. От них мучаются женщины в положении, не знавшие до беременности желудочных колик. Беременную тошнит или не тошнит. Снизить болевые спазмы под силу без применения препаратов. Как предотвратить неприятности и бороться со спазмами:
- Когда утренняя трапеза закончена, беременная может полежать в удобной позе для облегчения переваривания пищи.
- При тошноте после пробуждения оставаться в постели. Употребить простую пищу (банан, например).
- Избегание продолжительных периодов времени между приёмами еды. От голода кружится голова.
- Пить обычную воду вместо сладких напитков, кваса, соков. Отрыжка провоцируется газированным питьём. Часто переваривание белковой пищи сопровождается отрыжкой. Такой эффект бывает от мяса.
- Дозировать количество съеденного. Приём пищи маленькими порциями спасёт от переедания. Беременная избежит такого явления, как вздутие живота, это поможет правильному отхождению желчи. Еда перед сном исключается.
- Чтобы обойтись без тошноты, беременная должна убрать из рациона тяжёлую для переваривания пищу. Острое, жирное, жареное, копчёное спровоцируют тяжесть, неприятные ощущения в брюшной полости после еды или с утренней трапезой.
- Вызвать желудочную колику может сильное потрясение. Женщину в положении необходимо оградить от всякого рода нервных ситуаций.
Желудочные спазмы проходят от обычной соды, растворённой в воде.
Рвота при беременности — основные причины и лечение
Если питье вызывает рвоту, попробуете сосать лед и пейте небольшими глотками между перерывами пищи, а не во время. Многим помогает минеральная вода, или чай с имбирем. Можно порезать лимон и вдыхать его аромат. Это хорошо устраняет тошноту и рвоту.
Больше гуляйте на свежем воздухе. Это способствует обогащению крови кислородом и благотворно сказывается на здоровье будущей мамы и малыша. Принимайте необходимые витаминно-минеральные комплексы. Они восполняют дефицит необходимых микроэлементов, которые выходят из организма во время рвоты. Избегайте неприятных запахов, вызывающих у вас неприятные ощущения.
Рвота при беременности желчью
Рвота с желчью при беременности происходит тогда, когда она очень частая, или происходит заброс содержимого в двенадцатиперстную кишку и желудок. Это называется дуодено-гастральный рефлюкс. Появление желчи очень тревожный симптом. Это бывает и на голодный желудок, поэтому проснувшись, обязательно что-нибудь съешьте и запейте небольшим количеством воды. При появлении желчи в рвотных массах вам нужно срочно вызвать скорую помощь.
Рвота с кровью при беременности
Появление крови в рвотных массах во время беременности говорит о синдроме Мелори-Вейса. Если это происходит многократно, то рвотные движения способствуют, появлению трещинок на слизистой оболочке желудка там, где он переходит в пищевод. Это очень опасно для беременной женщины. Наличие крови может говорить и он язве желудка или о варикозном расширении вен пищевода.
Понос и рвота при беременности
Появление поноса на фоне тошноты и рвоты возникает при кишечных инфекциях. Это дизентерия, сальмонеллез, обострение гастроэнтерита. Они сопровождаются повышением температуры тела. Это крайне опасно, поэтому необходимо срочно вызвать врача.
Сильная рвота при беременности
Если беременная женщина бережно относится к себе и соблюдает необходимый режим, то стильная рвота встречается очень редко. Это тяжелое заболевание, которое приводит к нарушению важных систем и органов. Возникает дисбаланс в углеводном, солевом и жировом обмене. Появляется гиповитаминоз, скопление токсинов в организме, изменение обмена веществ и появляется метаболический ацидоз. Возможны изменения в почках, печени и других органах. Женщина плохо себя чувствует, у нее упадок сил, повышенная раздражительность и головные боли. При частых, более двадцати раз в сутки приступах из организма выходит не толь вода, но и пища. Это сопровождается повышенным слюнотечением, что значительно отягощает состояние и приводит к потере веса. Кожа становится дряблая и сухая, изо рта неприятно пахнет ацетоном, на языке виден налет. При пальпации живот болезненный. Возникает тахикардия, и наблюдается повышение температуры тела до 38 °С. В моче появляется белок, а анализ крови показывает увеличение содержания азота и билирубина. Склеры могут быть желтого цвета из-за проблем с печенью. Если во время не принять необходимые меры, то при нарастании интоксикации и дистрофии, есть вероятность комы и летального исхода. Тяжелый прогноз дают следующие симптомы:
- длительная тахикардия;
- нарушения со стороны нервной системы;
- повышенная температура тела;
- желтуха.
Лечение проводится в стационаре и включает комплекс мероприятий:
- восстановление нервной системы;
- нормализация водного баланса и питания;
- лечение сопутствующих болезней;
- восстановление обменного процесса в организме.
Создаются условия благоприятного эмоционального фона и покоя для беременной женщины. Необходимо дождаться полного выздоровления, чтобы рвота не возобновилась снова. Успешно применяются методы психотерапии и гипноза. Пища принимается лежа и маленькими порциями. Она должна быть обогащенной витаминами и хорошо усваиваться.
Похожие статьи:
Постоянно тошнит, не беременна
Токсикоз при беременности
Тошнота на ранних сроках беременности
Рвота по утрам
Рвота у новорожденного
Рвота при беременности – клинический признак, который может быть как следствием естественного физиологического процесса, так и определённого заболевания. О характере первопричинного фактора могут свидетельствовать и сами рвотные массы – особенно опасными являются примеси желчи и крови на 36 неделе беременности.
Этиология
Понос и рвота при беременности могут выступать клиническим проявлением как определённого недуга, так и внешних негативных факторов воздействия. К последним следует отнести:
- неправильное питание – в рационе недостача витаминов и минералов, преобладает жирная, острая пища;
- частые стрессы, нервное напряжение;
- несоблюдение режима дня;
- недостаточное количество выпиваемой жидкости в сутки.
Также следует отметить, что рвота при беременности на ранних сроках является естественной физиологической реакцией организма на изменения. Однако, если приступы рвоты довольно частые, есть риск развития обезвоживания, что крайне опасно для здоровья ребёнка и самой матери.
Рвота желчью при беременности может выступать клиническим проявлением таких недугов:
Рвота с кровью при беременности может быть проявлением замершей беременности, поэтому следует незамедлительно обращаться за медицинской помощью. Кроме этого, этот признак может свидетельствовать о таких заболеваниях:
Также рвота во время беременности может выступать клиническим проявлением таких нарушений в работе организма:
- пищевое отравление;
- кишечная инфекция (сальмонелла, норовирус, ротавирус);
- панкреатит.
Кроме заболеваний гастроэнтерологического характера, подобный симптом может быть реакцией организма на определённые медикаменты или фитоотвары, что также обусловлено физиологическими изменениями в организме беременной женщины.
Нужно понимать и то, что проявление этого симптома можно рассматривать как естественный физиологический процесс только на ранних сроках беременности, не позже второго триместра. На поздних сроках, в особенности на 36 неделе беременности сильная рвота однозначно указывает на определённый патологический процесс в организме, в том числе и что касается непосредственно развития плода. Поэтому следует срочно обращаться за медицинской помощью, игнорирование этого признака на таком этапе развития беременности крайне опасно для жизни.
Классификация
Различают несколько степеней тяжести проявления рвоты во время беременности:
- слабая – приступы рвоты наблюдаются не более 5 раз в сутки, женщина в общем чувствует себя хорошо, дополнительной симптоматики, кроме тошноты, не наблюдается;
- средняя – рвота до 10 раз в сутки, общее ухудшение самочувствия, симптоматика начальной стадии обезвоживания;
- тяжёлая – приступы сильной рвоты больше 10 раз за сутки, диарея, обезвоживание.
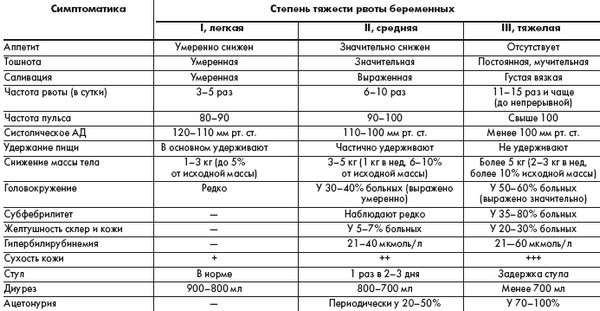 Степени тяжести рвоты при беременности
Степени тяжести рвоты при беременности
При симптоматике средней стадии развития такого симптома требуется госпитализация женщины, так как это отклонение от нормального протекания беременности.
Симптоматика
Так как это клиническое проявление неспецифического характера, то общей клинической картины нет. Характер симптоматики будет зависеть от провоцирующего фактора. В том случае, если тошнота и рвота при беременности не будут обусловлены заболеванием, то дополнительных признаков нет.
Если рвота с кровью во время беременности спровоцирована язвой желудка, то возможно проявление следующих дополнительных симптомов:
- сильная боль, локализация будет зависеть от места развития патологического процесса;
- «голодные боли» — неприятные ощущения в желудке уменьшаются после того, как человек что-то съест;
- изжога и рвота;
- жидкий стул, который может быть довольно частым (до 5 раз в сутки).
Также подобный симптом может выступать клиническим проявлением гастрита, что будет характеризоваться следующим образом:
- тошнота сопровождается слабостью;
- ощущение тяжести и полноты в подложечной области;
- сильная сухость во рту;
- язык может быть обложен серым налётом;
- изжога;
- отрыжка с кислым вкусом;
- неприятный привкус во рту;
- урчание в животе, повышенный метеоризм;
- длительные запоры могут сменяться приступами диареи;
- ухудшение аппетита.
Рвота с кровью может быть обусловлена варикозным расширением вен пищевода или желудка, что провоцируется циррозом печени и характеризуется следующей клинической картиной:
- повышенная температура тела;
- тяжесть и боль в области правого подреберья;
- желтушность кожи;
- кал становится обесцвеченным;
- частые позывы к мочеиспусканию, моча становится насыщенного тёмного цвета;
- сосудистая звёздочка по телу;
- кожный зуд, который со временем только усиливается;
- снижение аппетита, общее недомогание;
- резкие смены настроения.
Нужно понимать и то, что подобные клинические проявления во время беременности особенно опасны, так как речь идёт о здоровье не только матери, но и ребёнка. К тому же в качестве терапии можно использовать далеко не все препараты, что существенно усложняет лечение таких опасных заболеваний.
Если рвота желчью при беременности обусловлена дискинезией желчевыводящих путей, то будет присутствовать следующая клиническая картина:
- боль в области пупка и правого подреберья;
- тошнота может усиливаться после приёма пищи;
- повышенное потоотделение;
- учащённое мочеиспускание;
- нестабильный стул – длительные запоры чередуются с диареей;
- отрыжка воздухом;
- неприятный привкус во рту;
- вздутие живота, ощущение переполненности даже от минимального количества потребляемой пищи;
- раздражительность, резкие перепады настроения.
Ввиду того что некоторые клинические проявления этого заболевания могут присутствовать и при нормальном течении беременности, многие не обращаются своевременно за медицинской помощью, что может провоцировать развитие серьёзных осложнений, в том числе и вынужденное прерывание беременности.
Проявление подобного симптома на поздних сроках также может быть обусловлено обострением хронической формы панкреатита или холецистита, что будет характеризоваться следующими клиническими проявлениями:
- сухость в ротовой полости и неприятный привкус;
- изжога, отрыжка;
- повышенный метеоризм, вздутие живота;
- нестабильный стул;
- отсутствие аппетита;
- высокая температура тела;
- сильные боли в животе;
- сильная рвота с желчью, что особенно опасно на 36–38 неделе беременности;
- резкая потеря веса;
- общее ухудшение самочувствия.
 Симптомы холецистита при беременности
Симптомы холецистита при беременности
Не исключение проявление этого клинического признака при развитии онкологических процессов в области ЖКТ. В этом случае дополнительная симптоматика может на начальном этапе отсутствовать, что приводит к несвоевременной диагностике со всеми вытекающими последствиями. При таком этиологическом факторе может присутствовать следующая симптоматика:
- жидкий стул чёрного цвета со зловонным запахом, что свидетельствует о наличии крови в каловых массах;
- резкая потеря веса;
- симптоматика анемии;
- сильные боли в животе;
- слабость, резкие перепады настроения.
Сильная рвота при беременности, вне зависимости от характера сопутствующих признаков, может крайне негативно сказываться на здоровье будущей матери и ребёнка, поэтому обязательно нужно обращаться за медицинской помощью.
Диагностика
При проявлении этого симптома нужно обращаться за консультацией к акушеру-гинекологу. Во время обследований может понадобиться дополнительная консультация гастроэнтеролога, эндокринолога, онколога, инфекциониста.
Программа обследования может включать в себя следующие мероприятия:
- личный осмотр со сбором общего анамнеза;
- общий анализ крови и мочи;
- биохимический анализ крови;
- анализ крови на онкомаркеры;
- общий и бактериологический анализ кала;
- УЗИ органов брюшной полости;
- КТ и МРТ;
- УЗИ плода.
По полученным результатам исследования врач может определить первопричинный фактор и определить наиболее эффективное лечение.
При средней и тяжёлой стадии проявления этого симптома требуется госпитализация. Приём медикаментозных препаратов следует свести к минимуму, так как они могут навредить здоровью ребёнка. В целом врач может назначить следующее:
- противорвотные;
- сорбенты;
- для улучшения работы печени;
- ферменты.
Обязательно включается в лечение диетическое питание, обильное питье. При тяжёлой степени проявления этого симптома на поздних сроках (на 34–36 неделе беременности) питание через рот исключается, питательные вещества вводят внутривенно, так же как и необходимые препараты.
Первая степень проявления рвоты при беременности устраняется следующими методами:
- оптимальное количество жидкости в сутки. Для этого хорошо подходит минеральная вода без газа, отвар шиповника, мелиссы;
- употребление чая с лимоном и имбирём;
- натощак можно выпивать стакан воды с лимоном;
- включение в рацион продуктов, которые богаты на пиридоксин – рыба, куриное мясо, яйца, фасоль, авокадо.
Также, если нет противопоказаний, то для устранения тошноты можно употреблять слабый отвар зверобоя.
Принимать какие-либо препараты или средства народной медицины, без консультации у профильного врача, в этом случае недопустимо.
Профилактика
Полностью исключить тошноту со рвотой во время вынашивания ребёнка невозможно. Однако можно свести к минимуму интенсивность проявления этого симптома, если следовать таким рекомендациям:
- оптимальный, для такого состояния организма, рацион;
- соблюдение режима дня, достаточное количество отдыха, здоровый сон;
- своевременное и правильное лечение всех заболеваний, в особенности со стороны ЖКТ;
- исключение стрессовых ситуаций, психоэмоционального перенапряжения.
Также нужно помнить о важности профилактического осмотра у профильных врачей.
Поделиться статьей:
Период ожидания ребеночка для мамы является самым счастливым и тревожным. Радость беременности может омрачить токсикоз, сопровождающийся тошнотой, рвотой. Как реагировать на него будущей маме, какое состояние считается нормой, а какое отклонением?
Причины возникновения рвоты при беременности
Распространенное явление у женщин «в положении» — тошнота, рвота. Чаще всего данные симптомы проявляются в первом триместре. Ученым точно неизвестно, какие обстоятельства способствуют развитию токсикоза. Однако проведенные исследования выявили несколько теорий:
- Изменения, происходящие в центральной нервной системе, вызывающие расстройство пищеварения, повышенное слюнотечение. Избыточное количество слюны вызывает тошноту, рвоту. Кроме этого женщины, у которых до зачатия были заболевания органов пищеварения подвержены токсикозу.
- Возрастание количества ХГЧ, гормона, образующегося при беременности, в крови провоцирует развитие токсических состояний.
- Существует предположение, что при помощи токсикоза происходит отсеивание ненужных веществ будущему малышу.
Токсикоз является патологическим состоянием в любом случае, поскольку он может отрицательно воздействовать на развитие плода. Будущий ребенок подвергается кислородному голоданию, недостатку необходимых микроэлементов. Токсикоз может вызвать преждевременные роды или выкидыш.
Признаки раннего токсикоза
Рвота при беременности на ранних сроках считается распространенной формой токсикоза. Случается он в первом триместре вынашивания ребенка и представлен следующими признаками:
- Тошнота, выраженная сразу после пробуждения.
- Отсутствие или снижение аппетита.
- Низкое артериальное давление.
- Неадекватные вкусовые предпочтения, непереносимость различных запахов.
По степени выраженности токсикоза, выделяют три формы:
- Первая степень, характеризуется рвотными позывами до 5 раз за день. Чаще всего это случается утром, или после еды. Данная стадия сопровождается изменениями в настроении беременной, снижением аппетита, незначительными потерями веса.
- Средняя степень представляет собой учащение рвоты до 10 раз в течение дня. При этом происходит большая потеря веса, увеличивается ритм сердечных сокращений, иногда повышается температура тела.
- Тяжелая степень является опасным состоянием, сопровождается практически не прекращающейся рвотой. Самочувствие беременной быстро ухудшается, нарушается баланс воды и солей в организме. Такое состояние требует медицинской помощи, лечения в стационаре. Отдельные случаи требуют прерывания беременности, если под угрозой жизнь матери.
Как облегчить состояние беременной
Для успешной борьбы с симптомами токсикоза, не требующими госпитализации, женщине стоит настроиться психологически на его скорое завершение. Кроме этого существуют некоторые рекомендации:
- Для борьбы с утренними приступами тошноты, рвоты помогут крекеры, сухарики, съеденные сразу же после пробуждения. Вообще, при таком состоянии чувства голода стоит избегать. Кроме этого разрешено съесть банан, лимон, мандарин. Можно приготовить отвар мяты.
- Необходимо исключить из рациона горячую, жирную, копченую, консервированную пищу.
- Нужно выпивать значительное количество негазированной минеральной воды.
От газированных напитков лучше отказаться, тем более, если они содержат красители и добавки.
- Остановить выбор на здоровом, дробном питании.
- Принимать витамины, прописанные врачом, ведущим беременность.
- Организация здорового сна, ежедневных прогулок на свежем воздухе.
Также во время беременности стоит отказаться от вредных привычек, неправильного питания, поскольку это способствует развитию осложнений на протяжении беременности, во время родовой деятельности. Использование в питании вредных продуктов может привести к отравлениям.
Рвота при беременности: в чем ее опасность и как справиться с недугом?
Важные составляющие профилактики — режим дня и рациональное питание, прогулки на свежем воздухе. Продолжительность сна не менее 9 часов в сутки. Правильное питание — одно из основных условий благополучного течения беременности. Пища должна быть разнообразной и содержать все питательные вещества: белки, жиры, углеводы, витамины, микроэлементы. До 20 недель беременности рекомендуется четырехразовое питание, а после 20 недель — уже пяти-шести разовое, последний прием пищи — за три-два с половиной часа до сна.
Основным в рационе питания беременной является белок — 250 грамм в сутки. При этом 70% — доля животных белков (рыба, мясо, птица, яйца, творог, сыр). Остальные 30% — растительный белок (бобовые, крупы, орехи).
Потребность в жирах составляет около 80 грамм в сутки, из них — 40 грамм животных жиров (сливочное масло, сметана) и 40 грамм растительных жиров.
Необходимое количество углеводов в сутки — 400-450 грамм (преимущественно фрукты, овощи, капуста, зеленый салат, а так же хлеб, крупы, макароны, сухофрукты).
В период беременности следует ограничить употребление сахара, кондитерских изделий, сладких десертов, газированных сладких напитков. Прием жидкости до 22 недель — 1,5 литра в сутки, после 22 недель — 1-1,2 литра. Количество соли в сутки не более 5 грамм, исключите копченые, соленые, острые, жареные продукты, крепкие куриные и мясные продукты.
Потребность организма в витаминах во время беременности значительно возрастает. К сожалению, витаминов, содержащихся во фруктах, овощах и других продуктах, не хватает, поэтому принимайте витамины для беременных (Элевит, Пренатал, Прегнавит и др.).
Единственный витамин, избыток которого вреден во время беременности и может привести к порокам развития плода, — витамин А. Его количество, достаточное для организма, содержится в пище и витаминах для беременных.
Говоря о пороках развития плода, отметим значение фолиевой кислоты, ее недостаток в организме, особенно на ранних стадиях беременности, также ведет к порокам развития плода. Для их профилактики за месяц до планируемой беременности и в течение ее первых 12 недель принимайте фолиевую кислоту по одной таблетке три раза в день.
Период вынашивания ребенка для женщины — один из самых счастливых. Но это и время большой ответственности, ведь от вас зависит здоровье будущего малыша. Благополучное течение беременности должно стать крепким фундаментом дальнейшего здоровья и счастливой жизни мамы и ребенка. Нравится
Наши рекомендации:Токсикоз беременности“Утренняя болезнь” будущей мамыБеременность: что делать с токсикозомПолезная тошнотаНародные средства борьбы с ранним токсикозом
Название раздела: Проблемы и решенияИсточник информации: по материалам сайта longlash.biz
 Во время беременности у женщины возникает частая тошнота и рвота. Часто она беспокоит на раннем сроке, является одним их симптомов токсикоза. У некоторых женщин рвота может возникать в третьем триместре, она говорит, что у женщины поздний гестоз. Рвота во время беременности – это редкое явление, самостоятельно проходит, не нужно специальное лечение. Опасна во время беременности обильная рвота, которая приводит к обезвоживанию.
Во время беременности у женщины возникает частая тошнота и рвота. Часто она беспокоит на раннем сроке, является одним их симптомов токсикоза. У некоторых женщин рвота может возникать в третьем триместре, она говорит, что у женщины поздний гестоз. Рвота во время беременности – это редкое явление, самостоятельно проходит, не нужно специальное лечение. Опасна во время беременности обильная рвота, которая приводит к обезвоживанию.
Первая помощь при сильной боли
В том случае, если болит поджелудочная железа при беременности на любом сроке, необходимо как можно быстрее обратиться к врачу или даже вызвать скорую.
Что делать, если получить срочное лечение квалифицированных медицинских работников сиюминутно невозможно? В такой ситуации необходимо воспользоваться следующими важными рекомендациями:
- воздержаться от приема любой пищи, в том числе диетической;
- чтобы улучшить отток желчи, полезно пить больше чистой воды;
- отек и боль может уменьшить грелка, наполненная холодной водой;
- чтобы улучшить общее состояние, следует выпить спазмолитический препарат (например, Но-Шпа или Дротаверин);
- принять коленно-локтевое положение тела для облегчения симптомов.
При помощи данных рекомендаций можно снизить риск быстрого развития возникшей патологии и легче перенести время ожидания помощи врача. Спазмолитики необходимо принимать как можно меньше и только на ранних сроках.
Причины возникновения боли
Наиболее распространенной причиной возникновения боли в области поджелудочной железы у беременной является воспаление асимптоматического и диспепсического вида, которое может перерасти в панкреатит. Предпосылками для его появления могут быть следующие явления:
- употребление алкоголя и курение, несмотря на ограничения;
- негативное изменение кровообращения внутренних органов на поздних и ранних сроках;
- слишком поздние сытные ужины;
- чрезмерное употребление витаминных и минеральных комплексов;
- употребление жирной и вредной пищи в больших количествах;
- возрастные изменения тканей железы.
Очень часто во время беременности женщины злоупотребляют жирными продуктами и вредными для пищеварения сочетаниями еды. Поэтому нередко при рисках возникновения панкреатита показана лечебная диета.
Явление воспалительного процесса для беременных женщин является распространенным, особенно на поздних сроках. Это происходит в результате сдавливания органа и нарушения его работы на фоне этого.
Сопутствующие симптомы
У беременных женщин при воспалительных процессах органа могут возникнуть следующие дополнительные симптомы, которые характерны и при панкреатите:
- метеоризм;
- боль в животе;
- нарушение работы пищеварительной системы, изменения стула;
- тошнота (не являющаяся следствием проявления токсикоза);
- рвота;
- ухудшение аппетита.
Диагностировать болезнь можно при помощи наружного УЗИ-обследования, сбора анализов крови и мочи. В редких случаях для постановки диагноза может потребоваться только опрос пациентки, прощупывание живота (на ранних сроках) и изучение истории болезни. Если болевые ощущения явились признаком обострения хронической патологии, тщательный медицинский осмотр, может и вовсе не понадобиться.
Лечить воспаление в поджелудочной железе у беременных женщин необходимо с применением минимума медикаментов. Поэтому основным методом является коррекция питания.
Лечебная диета исключает употребление:
- пряностей и специй (особенно острых);
- жирных и тяжелых для пищеварения продуктов;
- слишком соленой пищи;
- копчености.
Также рекомендуется снизить количество продуктов, способных вызвать метеоризм и оказать чрезмерную нагрузку на желудок и железу. Основу рациона могут составить кисломолочная продукция, нежирные мясные и рыбные блюда, фрукты и овощи в свежем, запеченном и отварном виде.
Для того, чтобы улучшить пищеварение и снизить нагрузку на ЖКТ, полезно в умеренных количествах принимать Мезим, Фестал и Панкреатин перед едой. Возможность приема других медикаментов может рассматриваться только лечащим врачом.
Боли физиологического характера
Матка до беременности располагается в малом тазу. Она имеет небольшие размеры и не оказывает влияния на другие внутренние органы. Но с возникновением беременности все меняется.
Матка растет и перемещает многие органы, растягивает связки и давит на нервные сплетения. Поэтому боли во время беременности бывают часто. Но беспокоиться и пить обезболивающие каждый раз при появлении спазма или боли в животе не стоит. Это естественный процесс, и повлиять на него никак нельзя.
К естественным причинам болей относят:
- Ощущения, которые возникают из-за роста матки.
- Растягивание связок в малом тазу и брюшной полости.
- Смещение внутренних органов на поздних сроках беременности.
- Замедленная перистальтика кишечника из-за сдавления и расслабляющего действия прогестерона.
Но в любом случае дифференцировать причину болей и назначать лечение должен только врач, поэтому сообщать ему все симптомы надо обязательно.
Обзор средств от диареи, разрешенных к применению во время беременности
Уголь активированный

Уголь активированный – самый доступный и популярный препарат группы адсорбентов – лекарственных препаратов, действие которых направлено на связывание различных токсических веществ и выведение их из организма.
Эффективен при поносах, вызванных различными факторами – аллергическими, инфекционными, токсическими. Также эффективен при метеоризме. В настоящее время фарм. производители предлагают очищенную форму привычных нам черных таблеток активированного угля – «Белый уголь», который обладает повышенной сорбционной способностью.
Средняя цена активированного угля: 10 рублей.
Энтеросгель
Энтеросгель – пастообразный препарат, обладающий хорошим детоксикационным действием. Благодаря своей структуре, связывает и выводит токсические и ядовитые вещества, лекарственные препараты, пищевые аллергены, а также, что особенно важно, биологические вещества, вызывающие развитие токсикоза у беременных.
Несмотря на это, препарат нисколько не ухудшает степень всасываемости принимаемых женщиной витаминных комплексов.
Средство абсолютно безопасно как во время беременности, так и во время грудного вскармливания.
Средняя цена: 350 рублей.
Нифуроксазид

Нифуроксазид – антибиотик, разрешенный к применению беременными под контролем врача во II – III триместрах. Рекомендован к приему при диарее, вызванной патогенной микрофлорой, а именно сальмонеллой, клебсиеллой, кишечной палочкой и др.
В отношении вирусов препарат, разумеется, не активен, однако защищает от присоединения вторичной инфекции. Преимуществом препарата является отсутствие всасывания его в желудочно-кишечном тракте, тем самым препарат не имеет системного воздействия. Применяться может взрослыми и детьми старше 6 лет. Курс приема – 6-7 дней.
Средняя цена: 100 рублей.

Смекта – препарат группы адсорбентов природного происхождения, один из самых безопасных препаратов для лечения диареи беременных. Благодаря своей способности хорошо связывать в просвете кишечника бактерии и вирусы и выводить их из организма, рекомендован к применению при поносах, вызванных некачественной едой, аллергическими факторами, инфекционными заболеваниями.
Также способен уменьшить проявления гастрита и язвенной болезни желудка, снизить изжогу и вздутие. Препарат безопасен не только для беременных и кормящих, но и для детей всех возрастов. Рекомендуемая лечебная доза – 1 пакетик взрослым 3 раза в день, 1 пакетик 1 раз в день – детям.
Средняя цена за 1 пакетик – 15 рублей.
Линекс – довольно известный препарат группы пробиотиков. Он представляет собой комплекс полезных молочнокислых бактерий, которые, поселяясь в кишечнике, способствуют гибели патогенной микрофлоры и устранению дисбактериоза, ставших причиной поноса.
Рекомендованная доза для взрослых – 2 таблетки 3 раза в день, для детей достаточно принимать по 1 таблетке 3 раза в день. Препарат хорошо переносится и не вызывает побочных эффектов.
Средняя цена – 450 рублей.
Каопектат

Каопектат – еще один препарат из группы адсорбентов, разрешенных к приему женщинами в период беременности и лактации, а также детям. Помимо своей способности к связыванию и выведению из организма всех веществ, которые могли послужить причиной диареи, препарат способен сгущать жидкие каловые массы в просвете кишечника, тем самым нормализуя консистенцию стула и делая акты дефекации менее частыми и продолжительными. Выпускается в виде суспензии для приема внутрь и в виде таблеток.
Хорошим подспорьем в лечении учащенного жидкого стула у беременных будет являться фитотерапия и некоторые рецепты народной медицины. Так, например, замечательным противодиарейным эффектом обладает черничный кисель, если его пить по 1 стакану 3 раза в день.
Также хорошо зарекомендовало себя такое средство как настой из гранатовых корок – достаточно залить 1 ст.л. корок стаканом кипятка, дать настояться, остыть и принимать по столовой ложке несколько раз в день.
Одно из самых старых, но от этого не менее действенных средств – рисовый отвар, способствующий уплотнению каловых масс и нормализации стула. Готовится он просто: необходимо 1 ч.л. риса залить 0,5 л. Воды и варить около получаса, после чего процедить получившийся отвар и принимать по ¼ стакана 2-3 раза в день.
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!





Загрузка…