 Во время беременности, существует риск, что физиологические изменения, происходящие в организме, могут спровоцировать приступ аппендицита. Среди всех людей, обращающихся в больницу с данной проблемой на долю беременных женщин приходится более трех процентов. Увеличивающаяся матка сдавливает отросток, из-за чего нарушается его кровоснабжение, что провоцирует воспалительный процесс. Чаще всего болезнь возникает на 5 – 12 неделе беременности, а если на поздних сроках, то на 32 неделе.
Во время беременности, существует риск, что физиологические изменения, происходящие в организме, могут спровоцировать приступ аппендицита. Среди всех людей, обращающихся в больницу с данной проблемой на долю беременных женщин приходится более трех процентов. Увеличивающаяся матка сдавливает отросток, из-за чего нарушается его кровоснабжение, что провоцирует воспалительный процесс. Чаще всего болезнь возникает на 5 – 12 неделе беременности, а если на поздних сроках, то на 32 неделе.
Сложность ранней диагностики заключается в том, что симптомы проявляются по-разному, они слабее, а также их легко перепутать с другими болезнями или с обычным состоянием беременной женщины.
Почему может появиться аппендицит?
Причин появления патологии можно назвать:
- Сдавливание или смещение отростка по мере увеличения размеров матки
- Частые запоры из-за беременности
- Нарушение кровообращения аппендикса, из-за склонности к тромбозам.
Поэтому сбалансированное питание является одной из важных мер профилактики.
Содержание
- 1 Симптомы аппендицита при беременности на ранних и поздних сроках
- 2 Как определить аппендицит у беременной женщины (диагностика)
- 3 Аппендицит при беременности
- 4 Признаки и симптомы аппендицита при беременности
- 5 Последствия аппендицита при беременности
- 6 Особенности патогенеза
- 7 Особенности клиники
- 8 Диагностика
- 9 Восспаление аппендицита при беременности
- 10 Послеоперационный период
- 11 Протекание и симптомы аппендицита при беременности
- 12 Воздействие аппендицита при беременности на будущего ребенка
- 13 Обнаружение аппендицита при беременности
- 14 Операция по удалению аппендицита при беременности
- 15 Реабилитация после операции
- 16 Отличительная симптоматика заболевания у беременных
- 17 Возможные причины и диагностика
- 18 Действия при первых признаках
- 19 Методы лечения
- 20 Главные причины болей в желудке у будущей мамы
- 21 Различные проявления у беременных, связанные с желудком
- 22 Чем женщина может помочь сама себе?
- 23 С токсикозом бороться сложно, но нужно
- 24 Медикаменты: за и против
- 25 За рецептами травников
- 26 В профилактике мелочей не может быть
- 27 Болит ли живот на ранних сроках беременности. Норма или патология?
- 28 Когда обращаться к врачу?
- 29 Физиологические причины
- 30 Патологический характер боли на первых неделях беременности
- 31 Внематочная беременность: опасные симптомы
- 32 Причины боли в животе, не связанные с беременностью
- 33 Диагностика патологии
- 34 Лечение болей в животе при беременности
- 35 Боли в пояснице и их причины
- 36 Профилактика болевого синдрома при беременности
Симптомы аппендицита при беременности на ранних и поздних сроках
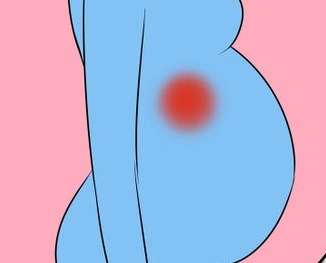
Клиническая картина складывается из нескольких симптомов, которые должны оцениваться врачом в совокупности. Воспаление начинается с незначительной боли в центральной области живота. Затем она концентрируется в месте расположения аппендикса. В зависимости от срока его положение меняется. До трех месяцев, положение слепой кишки не меняется. На втором триместре она смещается так, что аппендикс располагается на уровне пупка (если женщина лежит) и немного ниже пупка (на 5см.), если женщина стоит. На поздних сроках слепая кишка смещается в область между пупком и подреберьем. На фото ниже показано, где находится аппендицит на I, на II и на III триместре. Соответственно разрез для его удаления делают на разных сроках в разных местах. Также отличается клиническая картина (совокупность симптомов) заболевания.
- До 3 месяцев беременности болезненные ощущения концентрируется в правой подвздошной области (в классических случаях).
- От 4 – 6 месяцев боль особенно сильно ощущается в правом боку немного ниже пупка.
- От 7 – 9 месяцев боль концентрируется в области под ребрами
Приступ аппендицита также сопровождается следующими симптомами:
- Повышение температуры спустя несколько часов после появления незначительных болей. Интенсивность боли зависит от срока беременности. Чем больше срок, тем сильнее и выражены боли.
- Тошнота и многократная рвота. Этот признак проявляется по-разному: может быть неявным или вовсе отсутствовать. К тому же женщина обычно связывает это с проявлениями токсикоза.
- Болезненная реакция во время пальпации (симптом Щеткина Блюмберга), усиление боли при легком постукивании по животу, а также напряжение мышечной ткани в области расположения аппендицита.
- Боль становится сильнее на правом боку.
Если поднялась очень высокая температура, есть отдышка, учащенный пульс и вздутие живота, то это признаки перитонита. Это состояние очень опасно как для плода, так и для матери. Любое промедление в этой ситуации может привести к летальному исходу.
Как определить аппендицит у беременной женщины (диагностика)
Чтобы определить патологию обязателен врачебный осмотр. Поэтому при появлении первых признаков, надо либо срочно обратиться к доктору, либо вызвать скорую помощь.
- накладывать на живот грелку,
- принимать болеутоляющие препараты,
- кушать или пить.
Важно! До осмотра хирургом категорически запрещается:
В ходе осмотра доктор выслушивает жалобы больной и проверяет реакцию организма на ряд симптомов. Среди них можно выделить:
Симптом Брендо. Заключается он в том, что при надавливании на левую половину матки справа возникает боль. Подобная реакция наблюдается при надавливании на правую сторону матки в направлении спереди назад.
Симптом Иванова. На ранних сроках осмотр проводится в положении лежа на спине, а на более поздних сроках в положении лежа на левом боку. В этом положении боль может быть в левой подвздошной области пупка или ниже. Если боль присутствует, то доктор может сделать вывод, что воспаление аппендикса вызывает раздражение брюшины, брыжейки, а также матки.
Симптомы во второй половине беременности описаны на фото ниже:
Параллельно с хирургом, женщину обязательно должен осмотреть гинеколог.
Информация, полученная во время осмотра врачом, дополняется следующими лабораторными исследованиями:
Анализ крови (повышены СОЭ и эритроциты)
Анализ мочи (наличие лейкоцитов). Этот показатель не дает точной информации, так как лейкоциты могут также присутствовать по причине появления пиелонифрита.
УЗИ (не позволяет получить точную информацию о состоянии отростка)
Термография
Лапароскопия – самый эффективный метод поставить точный диагноз. Он достаточно травматичен, зато позволяет при подтверждении подозрений на аппендицит сразу удалить его самым безболезненным и безопасным методом.
Важно! Рентген беременным женщинам делать нельзя.
Схема действий показана на фото ниже.
Удаление аппендицита во время беременности
Без операции вылечить аппендицит невозможно. Поэтому надо делать аппендэктомию. Ее делают двумя способами:
- Традиционный способ: доступ осуществляется через один разрез. Место доступа показано на фото.
- До 20 недель – разрез находится в традиционном месте
- От 21 – 32 недели – шрам будет выше подвздошной кости на 3 – 4 см.
- Начиная с 33 недели – разрез на 5см. ниже правого подреберья
- Лапароскопический: доступ осуществляется через три небольших отверстия. Преимущество данного метода в том, что операция менее травматична, а также есть возможность уточнить диагноз.
Важно! Операцию делают под общим наркозом с применением миорелаксантов и искусственной вентиляции легких.
Реабилитация после аппендэктомии
После операции женщина должна находиться под наблюдением врачей.
Первый день до вечера нельзя кушать, а дальше следует строго придерживаться специальной диеты.
Случай из жизни. Женщина, которой вырезали аппендицит на 14 – 15 неделе беременности говорит, что после того, как она отошла от наркоза, очень сильно хотелось кушать, но врачи не разрешали до вечера ничего кушать. Потом можно было немного кефира. Шов хорошо затянулся.
Аппендицит при беременности
Дальнейшая беременность и роды прошли нормально без осложнений. Родился здоровый малыш.
Самими опасными считаются второй и третий день после операции, а также седьмой и восьмой.
Во время реабилитации обязательно должно проводится лечение, направленное на:
- снятие напряжения организма после нервного перевозбуждения
- укрепление иммунитета
- предупреждение воздействия воспаления на весь организм
Строгий постельный режим надо соблюдать, как минимум первые пять дней на ранних сроках и семь дней на поздних.
До снятия швов на десятый, двенадцатый день требуется носить специальный утягивающий бандаж.
Случай из жизни. Женщине сделали аппендэктомию на шестом месяце беременности. Врачи предупреждали, что есть риск выкидыша. Делали аппендэктомию под общим наркозом. Во время реабилитации и последующую беременность она находилась под особенным наблюдением врачей. Все закончилось хорошо. Она смогла родить здорового ребенка в срок самостоятельно.
Как правило, из больницы беременную женщину выписывают при отсутствии подозрений на осложнения не раньше, чем через две недели.
Насколько опасен аппендицит для плода и для женщины
Опасность для ребенка появляется тогда, когда заболевание перешло в деструктивную стадию, и воспаление затронуло оболочку плаценты.
Если произошел разрыв аппендицита, то в любом случае делают кесарево сечение и удаляют матку и маточные трубы независимо от срока беременности. Чтобы этого не допустить, важно не медлить с обращением к врачу при появлении малейших признаков патологии.
Хотя на последних неделях, есть высокий риск прерывания беременности, аппендицит сам по себе на начальных стадиях не может служить причиной для принятия такого решения.
Случай из жизни. Женщине сделали операцию на сроке в промежутке от 3-х до 4-х месяцев. Ребенка спасти не удалось.
Гибель ребенка или прерывание беременности происходит в 4 – 6% случаев. Т.е. вероятность плохого исхода при правильном подходе очень мала. Риск присутствует если:
- В результате распространения инфекции возникает лихорадка.
- Если мать очень эмоционально реагирует и психоэмоциональная травма сказывается на ребенке.
- Когда было повреждено внутриутробное давление
- Если была допущена инструментальная травма матки и так далее.
- Если произошел разрыв аппендицита (плод умирает в 90% случаев)
После аппендэктомии мать находится под бдительным наблюдением докторов, так как считается, что перенес сложнейшую внутриматочную инфекцию.
Важно! Эмоциональное состояние мамы влияет на ребенка.
К сожалению, вынашивание малыша может протекать с болями в области живота. Их появление обусловлено не лишь повышенным тонусом матки и ее увеличением. Бывает, что ее протекание усложняют разные болезни органов брюшной полости. К числу одних из наиболее опасных относится острый аппендицит.
Немного иначе протекает аппендицит у беременных женщин. Он скрывается под разными состояниями и увеличенной в размере маткой. В два раза возрастает вероятность тяжелых осложнений, так как это касается и мамы, и малыша. Потому очень важно делать корректную и подробную оценку всей информации, которые свидетельствуют о пользе аппендицита в острой форме подчас беременности.
Признаки и симптомы аппендицита при беременности
У большего числа беременных аппендицит начинается постепенно. На протяжении 6-12 часов начинается развитие его клинических проявлений. Болезни свойственно прогрессивное наслоение признаков и ухудшение состояния женщины.
Признаки острого аппендицита подчас беременности:
Болевые ощущения в области живота. От срока беременности и размера увеличившейся матки зависит локализация боли. Ведь на это также влияет размещение слепой кишки с червеобразным отростком. Появляется боль на ранних сроках беременности (до 3 месяцев) в подвздошной области с правой стороны. У беременных появляются жалобы на возникновение боли с правой стороны боковой области живота напротив пупка. Часто это бывает на поздних сроках беременности. Значимый нюанс: при появлении боли сперва в любом ином участке, а некоторое время спустя окончательно разместилась в его правых отделах, то это говорит об аппендиците в острой форме.
- Рвота и тошнота.
Последствия аппендицита при беременности
В связи со своим особым статусом беременных, чтобы поставить им диагноз аппендицита в острой форме, нужно его стопроцентно подтвердить. Ведь если некорректно оценить симптомы, то будет проведена ненужная операция, а это может отразиться на развитии малыша. Однако, с иной стороны, если долго вести наблюдения за беременными с аппендицитом, что бывает нередко, то это может спровоцировать деструктивные модификации аппендикса.
И наиболее ужасное в этом случае то, что подчас некротизации аппендикса, сперва начинают отмирать нервные рецепторы. Потому у беременных возникает чувство облегчения. И это провоцирует их отказ от предложенной операции, так как мать заботится о своем ребенке. И все станет более ясным, когда разорвется аппендикс и начнут развиваться серьезные осложнения, которые очень опасны и для матери, и для малыша:
- перитонит с тяжелой интоксикацией. Зачастую он завершается у беременных септическим состоянием и отсутствием возможности выносить ребенка;
- формирование периаппендикулярных или абсцессов другой локализации;
- пилефлебит – это воспалительный процесс вен, который сопровождается нагноением в печеночной системе.
Иначе может все происходить, если вовремя сделать операцию. Кроме того, такие беременные в период после операции скорее выздоравливают. Редко появляются осложнения со стороны плода и беременности.
Автор: LinaZhukova
Дата публикации: 05.01.2016
Особенности патогенеза
Кроме известных теорий возникновения аппендицита, для беременных существуют следующие:
- нейроэндокринная теория -влияние эстрогенов на лимфатическую ткань аппендикса;
- механическая теория – перемещение инфекции с внутренних половых органов на аппендикс, раздражение отростка из-за роста матки, перегибы аппендикса с нарушением кровоснабжения.
Факторы, которые предрасполагают к возникновению воспаления в червеобразном отростке:
- смещение слепой кишки;
- снижение кислотности желудочного сока и как следствие – повышение вирулентности кишечной флоры;
- снижение реактивности организма;
- нарушение кровообращения в отростке из-за сдавления его растущей маткой и запоров;
- застой содержимого;
- склонность к тромбозам.
Особенности клиники
Своеобразность симптомов острого аппендицита у беременных зависит от многих факторов, в частности от анатомических особенностей:
- Смещение слепой кишки и червеобразного отростка:
- на сроке до 3х месяцев беременности слепая кишка находится в обычном положении;
- при сроке беременности от 3 до 6 месяцев илеоцекальный угол располагается на уровне пупка, при положении беременной лежа. В положении стоя – на 5 см ниже пупка;
- на сроке от 6 до 9 месяцев илеоцекальный угол располагается между пупком и подреберьем.
- Степень смещения слепой кишки зависит от тонуса мышц передней брюшной стенки.
- Снижение реактивности брюшины.
Выраженность симптомов зависит от степени деструктивного процесса в аппендиксе.
Заболевание начинается как у всех с болей в животе. Боль появляется внезапно, носит постоянный режущий характер. Хотя иногда бывает приступо-, коликообразная. Боль может быть незначительной. Локализируется в соответствии с местонахождением слепой кишки: в начальных сроках беременности – в правой подвздошной области, далее – выше. На последних сроках боль может локализироваться в правом подреберье или чуть ниже.
Иногда возможна иррадиация боли: в первые 4.5 месяцев — в низ живота и поясницу, с 4.5 месяцев – в правое подреберье. Боль усиливается в положении лежа на правом боку.
Температура тела повышается до субфебрильных цифр. Тошнота и рвота наблюдаются редко. Часто на эти симптомы женщины не обращают внимания, списывая их на токсикоз.
При осмотре живот не принимает участия в акте дыхания.
При пальпации наблюдается болезненность в правых отделах живота. Мышечная резистентность определяется только у больных аппендицитом на сроке беременности до 4-5 месяцев. После напряжение мышц распознать тяжело из-за растяжения мышц. Исследовать беременную лучше в положении лежа на левом боку. В таком положении матка смещается влево и илеоцекальный угол стает доступным для пальпации.
Диагностика
Постановка диагноза производится на основании жалоб пациентки, положительных аппендикулярных симптомов и объективного осмотра. Обязательна консультация гинеколога и сбор гинекологического анамнеза.
Диагноз подтверждается лабораторными и инструментальными методами:
- общий анализ крови и мочи покажет лейкоцитоз;
- ультразвуковое исследование;
- термография;
- лапароскопия – единственный метод, позволяющий на 100% подтвердить воспаление аппендикса.
Рентгенологическое исследование беременным не рекомендуется.
Крайне важно отличить симптомы аппендицита от возможных заболеваний, проявляющихся при беременности: нефропатии, токсикоза, гипертонуса матки, угрозы прерывания беременности.
Дифференциальную диагностику следует проводить с начавшимся абортом и пиелитом. Для этого предложено дифференциальное исследование: лежащей на спине больной ребром ладони стучат по пяткам. При этом усиление боли, больше характерно для заболевания почек, чем для аппендицита.
Лечение аппендицита только хирургическое.
При не ясном диагнозе и повышении тонуса матки, отстрочка операции возможна на 2 часа. За это время все усилия должны быть направлены на профилактику преждевременных родов. Для этого используются препараты, расслабляющие гладкую мускулатуру матки – токолитики.
Оперативное вмешательство возможно двумя методами: традиционным и лапароскопическим.
- Традиционная аппендэктомия.
При сроке до 20 недель разрез производится в типичном месте по Мак-Бурнею.
На сроке 21-32 недели – производится полупоперечный разрез по кожной складке на 3-4см выше гребня подвздошной кости. На сроке 32-40 недель производится поперечный разрез медиально и немного кверху, на 4-5 см ниже правого подреберья.
Послеоперационная рана дренируется. Обезболивание – общее, с применением миорелаксантов и ИВЛ.
- Лапароскопическая аппендэктомия.
Производится при наличии специального оборудования и квалификации хирургов. Ее плюс в меньшей травматизации, так как для удаления отростка, не производится разрез.
Восспаление аппендицита при беременности
При остром аппендиците у беременных прерывание беременности и гибель плода происходит в 4-6% случаев.
Чаще всего причинами являются:
- лихорадка и распространение инфекции;
- психоэмоциональная травма;
- повышение внутрибрюшного давления;
- механическое раздражение;
- тампонирование брюшной полости;
- инструментальная травма матки.
Послеоперационный период
Угроза прерывания беременности возникает, чаще всего, на 2-3и и на 7-8е утки после операции.
Направление терапии:
- психопрофилактика;
- снятие перевозбуждения с нервной системы;
- снижение сократительной способности и возбудимости матки;
- предупреждение вредного воздействия на организм воспаления и интоксикации.
Из медикаментозных препаратов назначают антибиотики пенициллинового ряда, бромиды, ненаркотические аналгетики, спазмолитики, витамины.
Постельный режим должен быть не менее 5и суток. На поздних сроках – не менее 7. Показано ношение бандажа. Швы снимают на 10-12 день после операции.
В первые сутки после операции – парентеральное питание. Затем пищевой режим как у обычных больных.
При отсутствии признаков угрозы прерывания и общем удовлетворительном состоянии, пациентку выписывают через 2 недели поле операции.
Протекание и симптомы аппендицита при беременности
Стадии аппендицита подразделяют на:
- простую (катаральную);
- деструктивную (флегмонозная, апостематозная, гангренозная и перфоративная).
Катаральная стадия длится от 6 до 12 часов, деструктивная до 48 часов. Исходом может стать разрыв стенки червеобразного отростка, и содержимое аппендикса оказывается в брюшной полости.
Человеческий организм уникален и четко предписанных признаков заболевания для беременных нет. Тем более аппендикс может размещаться по-разному, у некоторых людей он дорастает до самой печени.
К признакам аппендицита при беременности можно отнести:
- боли в верхней (эпигастральной) области (спровоцированы воспалительным процессом внутри аппендикса), плавно перетекающие в нижнюю правую подвздошную область;
- может начаться рвота;
- боли бывают по всему животу. Обычно умеренные и терпимые, но усиливаются со стадией заболевания или при ходьбе и телодвижениях.
Вдобавок боли при аппендиците во время беременности могут сопровождаться:
- тошнотой;
- температурой.
Клиническая картина размыта материнским положением. Аппендицит выявляется болями при повороте с левого на правый бок.
При остром аппендиците при беременности женщину сопровождают ноющие боли на правом боку, где матка давит на аппендикс.
Боли в нижней части живота и в области паха, возникают вследствие низкой локализации аппендикса. Такие боли провоцируют учащенное мочеиспускание и могут быть спутаны с циститом.
Воздействие аппендицита при беременности на будущего ребенка
Несомненно, на поздней стадии беременности болезнь может неблаготворно сказаться на будущем малыше. Крайним исходом может стать аборт. Ко всему прибавляются последствия операции:
- занесение инфекций;
- проблемы с пищеварением.
Последствия аппендицита при беременности могут быть разными. Были случаи, когда у больных происходило отслаивание плаценты. При раннем обнаружении подобные акушерские осложнения возможно остановить. Когда инфекция попадает в утробу матери, необходима срочная антибактериальная терапия. К счастью, сейчас она уже входит в послеоперационную реабилитацию.
Обнаружение аппендицита при беременности
Ставит диагноз и направляет на обследование врач. Он ссылается на общие симптомы:
- температура;
- боль в правом боку при движении. При нажатии рукой на живот боль усиливается, как и при легком ощупывании.
Итак, диагностировать аппендицит можно следующими методами:
- микроскопия мочи;
- УЗИ;
- Лапароскопия.
Микроскопия мочи
Пациентка обязательно сдает анализ мочи, который может засвидетельствовать рост лейкоцитов. Означает, что было вызвано инфекционное заболевание или воспаление. Для полной клинической картины аппендицита при беременности эта информация неполноценна, так как очень часто анализ мочи меняется при наличии камней в мочевой пузыре или почках.
Ультразвуковое исследование
Довольно эффективное обследование в наше время – УЗИ, помогающее увидеть изменение червеобразного отростка. Проблема снова заключается в индивидуальности организма, ультразвуковое исследование позволяет разглядеть аппендикс у 50% обследуемых, после которого можно окончательно поставить диагноз.
Лапароскопия
Современный метод диагностики и хирургии аппендицита при беременности — лапароскопия. Говоря о диагностике, следует сказать, о высокой чёткости изображения внутренних органов, передающегося по оптоволокну на монитор. С помощью лапароскопии, при необходимости, можно сразу же провести хирургическое вмешательство.
Операция по удалению аппендицита при беременности
К несчастью, удалить заболевание можно исключительно хирургическим путём. В настоящее время операция проводится как при помощи надреза, так и при помощи небольшого прокола кожи на брюшной части.
Для операции традиционного типа специфичен надрез около 10 см над местом локализации аппендикса. Хирург исследует аппендикс и изучает воспалённую область вокруг. После отросток извлекается, высушиваясь хирургическими дренажами. Швы накладываются Z-образными стежками и удаляются через неделю.
Новейшие операции, как и диагностика аппендицита при беременности проводятся с помощью лапароскопа. Заключается лапароскопия(операции) в небольшом проколе брюшной полости, взамен дециметрового надреза и, следовательно, такой же длины шрама, и в погружении оптоволокна в воспалённую область.
Достоинства такой операции:
- быстрое протекание послеоперационного периода;
- отсутствие болезненных ощущений и отёков.
Лапароскопическая хирургия затмевает открытую операцию, так как оптические технологии имеют больший обзор проблемных участков организма.
Реабилитация после операции
Перенесшая операцию по удалению аппендицита беременная женщина находится под пристальным присмотром врачей. После хирургического вмешательства ей не прикладывают лед на швы, заботясь о плоде. Врачи выписывают специальные антибиотики для реабилитации, основываясь на состоянии и самочувствии пациентки.
Будущая мама имеет риски прерывания беременности и преждевременных родов, поэтому она должна следовать указаниям врача:
- питаться здоровой пищей;
- уменьшить нагрузки;
- проходить курс лечения.
В послеоперационный период врачи следят за состояниями ребенка и плаценты. При необходимости они назначают дополнительное лечение.
Родовой процесс в послеоперационный период происходит под пристальным контролем с использованием обезболивающих средств. Зачастую делают кесарево, чтобы швы не разошлись.
Даже после прохождения послеоперационной реабилитации, роды будут проходить с такой же осторожностью, что и до неё, с тем чтобы не допустить дальнейших проблем.
Несмотря на операцию по удалению аппендицита, беременной пациентке нужно избегать эмоциональных расстройств, переживаний и довериться акушерскому персоналу.
Отличительная симптоматика заболевания у беременных
Аппендицит при беременности – самое распространённое хирургическое вмешательство, риск заболеваемости у беременных женщин выше, чаще всего возникает в первом триместре беременности. Аппендицит характеризуется воспалительным процессом рудиментарного червеобразного отростка слепой кишки, именуемого аппендиксом, он наличествует у каждого человека. У женщин это заболевание встречается чаще, чем у мужчин.
Симптомы при аппендиците:
- Боль. Классическая картина аппендицита – при медленном надавливании в правом боку она утихает, а если резко отпустить – резко усиливается. У беременных матка, увеличиваясь в размерах, поднимает аппендикс вверх, поэтому болевые ощущения локализуются в подреберье, постепенно опускаясь к печени и до края таза, отдают в поясницу, в другой бок.

 «Опускание» боли помогает определить воспаление и не путать с повышенным тонусом матки. Поначалу боли тянущие и слабые, но усиливаются в течение нескольких часов и их проявление становится сильнее, если лечь на правый бок.
«Опускание» боли помогает определить воспаление и не путать с повышенным тонусом матки. Поначалу боли тянущие и слабые, но усиливаются в течение нескольких часов и их проявление становится сильнее, если лечь на правый бок. - Твердеет брюшная стенка правой половины живота.
- Тошнота и рвота, если отросток давит на печень. Такие признаки типичны для токсикоза, однако вкупе с локализацией боли их не следует игнорировать. Если отросток расположен низко, типична картина острого цистита.
- Повышение температуры до 40 С, учащённый пульс, повышенное давление.
- Нарушения работы кишечника – диарея или задержка стула.
Возможные причины и диагностика
Наиболее вероятные причины развития заболевания:
- Нарушение кровоснабжения отростка;
- Повреждение нервов в аппендиксе;
- Инфекция из близкорасположенных органов;
- Изменения в иммунной системе.
Точные причины возникновения аппендицита неизвестны. Беременность для аппендицита может выступать предрасполагающим фактором. Плод, увеличиваясь, давит на отросток, пережимая кровоток и провоцируя воспаление. Также при беременности нередки случаи запоров, которые вызывают застой каловых масс и возникновение болезнетворной микрофлоры. На фоне перестраивающегося ослабленного иммунитета это становится усугубляющим фактором.
Для диагностики аппендицита у беременных используют методики:
- Анализа крови – при аппендиците наблюдается увеличение числа лейкоцитов в крови. На ранней стадии заболевания их количество близко к норме, но постепенно увеличивается.
- Анализа мочи с микроскопией осадка – аналогично анализу крови исследование указывает на выраженный лейкоцитоз. К сдаче анализа следует правильно подготовиться, высока вероятность получения ложного результата.
- Ультразвукового исследования – безопасная процедура, которую регулярно проходят все беременные, помогает увидеть, насколько увеличен орган. Не всегда бывает полезной, поскольку отросток на УЗИ виден не у всех.
- Допплера – схожая с УЗИ процедура, при которой исследуется скорость и направление кровотока, только в данном случае не к плоду, а к червеобразному отростку.
- Лапароскопии – процедура осмотра брюшной полости изнутри, при которой тонкая оптическая трубка с камерой вводится в маленький разрез в передней брюшной стенке.
Действия при первых признаках
При подозрении на аппендицит следует:
- Вызвать скорую помощь;
- Зафиксировать время возникновения боли;
- Воздержаться от еды и обильного питья до приезда врача, максимум разрешён стакан воды;
- Не принимать никаких препаратов – это помешает поставить точный диагноз;
- В ожидании «скорой» не предпринимать активных действий, принять лежачее положение;
- По приезду «скорой» предъявить врачу паспорт, полис, обменную карту.
Не стоит пугаться, беременную женщину повезут не в роддом – воспалённый отросток удаляют в хирургии, а не в гинекологии. Но если аппендицит случился на поздних сроках, то приемлемо родоразрешение путём кесарева сечения там, куда увезут больную.
Методы лечения
В случаях, когда пациентка беременна, терапия в виде холода, голода и антибиотиков не применяется. Сразу проводится операция, именуемая аппендэктомией. Чтобы предупредить развитие инфекции, до оперативного вмешательства подбираются антибиотики. Операцию проводят путём обезболивания через общий наркоз либо эпидуральную анестезию. Последняя оптимально подходит беременным женщинам, поскольку несёт меньше вреда для ребёнка. Применяют две методики аппендэктомии: открытую (или традиционную, когда в брюшной стенке делается разрез) и закрытую, с применением лапароскопа, которую проводят путём прокола в брюшной стенке.
На ранних сроках беременности удаление отростка можно произвести при помощи лапароскопии. Этот метод имеет ряд преимуществ перед открытым способом: ниже болевой синдром после операции, ускоренное выздоровление, отсутствие больших шрамов от разрезов. Кроме того, лапароскопия – единственный способ установить аппендицит, если у врача есть сомнения в постановке диагноза. Небольшой размер плода не мешает полноценной работе инструментов в брюшной полости. Если же срок беременности превышает 20 недель, операцию проводят открытым способом. Обусловлено это тем, что риск потерять ребёнка во второй половине беременности гораздо выше, чем на маленьком сроке.
Открытый способ проводится через разрез кожи и стенки живота.
Хирург проводит иссечение, отросток вырезают. Если присутствует абсцесс, гной выводится при помощи дренажной трубки, разрез зашивают. Швы обрабатывают 0,05% раствором хлоргексидина, снимают через неделю. Важно следить за состоянием швов – во время беременности живот стремительно растёт, и швы, независимо от того, насколько хорошо они наложены, могут разойтись.
Относительно сроков беременности:
- Если обострение возникло до 37 недели, то беременность сохраняют до даты, более близкой к ПДР.
- Если позже 37 недели – при отсутствии противопоказаний проводится кесарево сечение.
Если беременность только планируется, сразу после операции беременеть не стоит, поскольку применяемые спазмолитики могут оказать негативное влияние на развитие плода. Кроме того, растущий живот неминуемо вредит травмированным мышцам брюшины. Минимальный период, который следует выдержать перед зачатием – 6 месяцев, в случаях лапароскопии – 2-3 месяца.
Главные причины болей в желудке у будущей мамы
Боли в желудке можно объяснить:
- непосредственно фактом беременности (растущая матка постепенно смещает внутренние органы, ЖКТ в том числе);
- токсикозом;
- вздутием живота, запорами и дисбактериозом кишечника;
- обострением заболеваний пищеварительной системы (по статистике 70% женщин страдают от них);
- появлением в период беременности аллергии на пищевые продукты, в том числе, лактозной непереносимости (молоко и продукты из него);
- длительным голоданием (недоедание чревато последствиями для ребёнка и матери);
- бактериальной или вирусной инфекцией, отравлением;
- напряжением и болями внизу живота, связанными с аппендицитом, другой острой патологией;
- растяжением мышц и связок живота вследствие беременности;
- плотным ужином или другими погрешностями в диете (обильным приёмом жирной, копченой и острой пищи). Чтобы точно знать, как правильно питаться в этот важный для мамы и малыша период, обратите внимание на наш курс Секреты правильного питания для будущей мамы>>>;
- стрессовыми ситуациями.
Не обязательно, чтобы вы ощущали боли в желудке, связанные со всеми этими причинами, но, будьте готовы: некоторые из них будут иметь место, и о них стоит поговорить подробнее. Далеко не все они связаны с наступившими физиологическими изменениями.
Различные проявления у беременных, связанные с желудком
- Смещение органов ЖКТ вследствие постепенного роста матки (о том, как растет и развивается малыш в этот период, читайте в статье: Развитие ребенка в утробе матери>>>). Это не только провоцирует желудочную боль, но может сказаться на нормальном прохождении еды через пищевод (рефлюкс). Это не повод для паники, у вас, с большой вероятностью, такого проявления может и не быть;
- Гастриты – достаточно частые причины ноющих желудочных болей у беременных. Может быть масса проявлений гастрита:
- острый;
- бактериальный;
- грибковый;
- эрозивный;
- антацидный;
- атрофический;
- стрессовый;
- хронический.
Лучше, при первых же симптомах обострения, информировать об этом врача.
- Ремиссия язвы желудка или двенадцатиперстной кишки. У 44% хронических больных это может произойти. Это явление должно порадовать, и вот почему. Из-за большого количества активно вырабатываемого в организме беременной женщины прогестерона, выделяется много слизи. Она устилает желудок, а, значит, боли в области желудка уменьшаются;
- Токсикоз. В первом триместре беременности, примерно на 6-ой неделе, появляется главный симптом: ранний токсикоз в виде утренней тошноты и рвоты. У одних женщин он более выражен, у других – незначительные проявления. А когда минуют 28-32 недели беременности, возможна встреча с поздним токсикозом, с изжогой и отрыжкой. Подробнее о токсикозе читайте в статье Тошнота во время беременности>>>;
- Острая хирургическая патология – аппендицит, кишечная непроходимость, панкреатит у беременных женщин диагностируется сложно, особенно в поздние сроки. Характер и интенсивность болей будет зависеть от заболевания. При остром животе появляется недомогание и слабость, отсутствует аппетит и возникают диспепсические расстройства (рвота, тошнота, диарея), повышается температура. необходимо обратиться к врачу;
- Тяжесть в желудке. Эта проблема у беременных нередко начинается с самого начала вынашивания ребёнка. Вам знакомо такое ощущение, будто бы проглотили мяч? Желудок раздувается и болит, хотя вы и не переедали, и тяжелой пищей не злоупотребляли. Причина – изменение интенсивности выработки ферментов, желудочного сока и его кислотности. Активизируются обонятельные (ах, эти преследующие запахи!!!) и вкусовые рецепторы. На дискомфорт в области желудка жалуется большинство будущих мам. Значит, всё закономерно и не так трагично.
Чем женщина может помочь сама себе?
Советую вам, для начала, попытаться справиться хотя бы с некоторыми проблемами самостоятельно. Например, с тяжестью в желудке. При беременности она возникает независимо от количества съеденного.
- Уменьшите порции съедаемого;
- Предпочитайте дробное питание: часто, но понемногу;
- Откажитесь от острой, соленой, копченой, жареной (можно объединить одним определением – агрессивной еды);
- В диетическом меню должны быть преимущественно жидкие блюда.
Прочитайте статью, которая поможет вам разобраться с принципами принятия пищи: Питание при беременности>>>
Если тяжесть в желудке беременной женщине досаждает сильно, то можно обратиться к медицинским препаратам. Но в ваших же интересах обойтись без медикаментов.
Попробуйте выпить стакан кефира, съесть пару мандаринок, и неприятные ощущения должны снизиться.
Знайте! Иногда болит желудок при беременности, а это, оказывается, реакция на витаминный комплекс. Попробуйте на время отказаться от него и посмотреть на свое самочувствие.
С токсикозом бороться сложно, но нужно
Важно самостоятельно подобрать режим питания, определиться с подходящим и сбалансированным рационом для предотвращения тошноты и рвоты. Самый правильный совет, который будет уместен, — соблюдение правил здорового и полезного питания.
Главное: не надо голодать, это только усугубит проблему.
- Пейте чистую воду;
- Весьма полезны для беременной при токсикозе отвары лекарственных трав. Советую применять народные рецепты, предварительно проконсультировавшись со специалистами;
- При ярко выраженных формах токсикоза и наличии болей в желудке при беременности, показано стационарное лечение.
Медикаменты: за и против
 Какие медицинские препараты при лечении гастрита может принимать беременная женщина?
Какие медицинские препараты при лечении гастрита может принимать беременная женщина?- Для устранения симптомов есть некоторые безопасные препараты, оказывающие противовоспалительное и восстанавливающее действие. Они ликвидируют боль в желудке, повышают активность желез;
- Беременным можно применять комплексные препараты, улучшающие процесс пищеварения, желудочные ферменты, спазмолитики;
- Если надо понизить кислотность, назначают прокинетики;
- Положительно воздействуют пробиотики, они быстро и эффективно восстанавливают микрофлору кишечника и желудка, считаются достаточно безопасными лекарственными средствами.
В конечном итоге, всё это в комплексе будет способствовать улучшению самочувствия будущей мамы.
Внимание! Ни в коем случае в этот период нельзя принимать лекарственные средства антибактериального назначения! Они способны нанести вред плоду.
Что касается эффективного при гастрите препарата Метоклопрамида, он противопоказан беременным в первом триместре, когда закладывается основа плода.
За рецептами травников
Лечение гастрита народными средствами – самое безопасное для беременной женщины.
- Частая рекомендация при повышенной кислотности — пить тёплый отвар очищенного картофеля;
- Можно использовать настои ромашки, зверобоя, тысячелистника, птичьего горца, мяты, семян льна и овса. Они снимут воспаление, быстро восстановят секрецию желез, улучшат желудочную микрофлору;
- Если секреция пониженная, берём тмин, чабрец, душицу, подорожник, полынь, а также фенхель, петрушку и пастернак. Можно приготовить настой из крапивы двудомной, аира и ромашки. Целебный отвар принимать трижды в день до еды.
Знайте! Кстати, использование лечебных трав, если страдает желудок в период беременности, многие женщины успешно сочетают с грамотной и безопасной медикаментозной терапией.
В профилактике мелочей не может быть
Когда женщина ожидает малыша, весь её организм перестраивается и особенно на всё реагирует. Знаю, что и вы также переживаете об этом.
Хочу дать вам ещё несколько советов профилактического характера:
- Проходя обследование пищеварительной системы, предварительно спрашивайте, не будет ли оно вредным для плода;
- С первых дней беременности займитесь лечением хронических заболеваний желудка, чтобы они не дали о себе знать болями в поздние строки;
- «Ессентуки», другие минеральные воды беременным рекомендуют пить без газа;
- Делайте ставку на правильное питание во время беременности, вместо того, чтобы принимать аптечные витаминные комплексы.
Здоровья и благополучия Вам, а также тому, кого вы носите под сердцем, — всем на радость!
Читайте также:
- Изжога при беременности
- Болит правый бок при беременности
- Жидкий стул при беременности
Болит ли живот на ранних сроках беременности. Норма или патология?

С момента зачатия ребенка с будущей мамой происходит множество незаметных на первый взгляд изменений. В результате этого может возникать дискомфорт в нижней части живота или в пояснице, подробнее об этом хорошо написано в статье https://www.syl.ru/article/329277/bolit-poyasnitsa-na-rannem-sroke-beremennosti-prichinyi-i-lechenie. Но не всегда он сигнализирует об опасности. Именно с вопросом о том, болит ли живот на первых неделях беременности, женщина чаще всего и спешит обратиться в женскую консультацию вместе с положительным результатом теста. Только врач может определить, чем вызван имеющийся дискомфорт и как его устранить.
Боли при беременности подразделяют на акушерские и неакушерские. В первом случае они могут быть вызваны физиологическими особенностями организма или же различными патологиями. К последним относятся внематочная беременность, преждевременная отслойка плаценты, самопроизвольный аборт. Неакушерские боли связаны с нарушением в работе органов, не относящихся к репродуктивной системе. Физиологические боли малой интенсивности можно назвать вариантом нормы. Они не опасны для женщины и плода. Между тем бывают случаи, когда беременной может понадобиться неотложная медицинская помощь.
Когда обращаться к врачу?

Незамедлительная помощь специалиста может понадобиться в том случае, если на ранних сроках беременности живот болит очень сильно или же дискомфорт сопряжен со следующей симптоматикой:
- боль острая, носит нарастающий характер и не проходит после принятия лежачего положения;
- болевой синдром сопровождается схватками различной интенсивности;
- наблюдается тошнота, рвота, нарушения в функционировании желудочно-кишечного тракта, снижение аппетита;
- появились кровянистые выделения из половых путей;
- болевые ощущения усиливаются при пальпации.
Указанные выше симптомы нельзя отнести к физиологической норме. Они свидетельствуют о патологических процессах, происходящих внутри организма.
Физиологические причины

Не опасны для матери и плода болевые ощущения, вызванные следующими факторами:
- Имплантация плодного яйца. Боль в нижней части живота может возникнуть за несколько дней до начала предполагаемой менструации, еще до задержки. Наиболее вероятная причина появления дискомфорта – внедрение оплодотворенной яйцеклетки в ткани матки.
- Растяжение связок матки. В этом случае болевые ощущения наблюдаются ближе к концу первого триместра. К этому сроку матка становится больше и немного меняет свое расположение (поднимается).
- Повышенное содержание в организме прогестерона. Без этого гормона невозможно нормальное вынашивание плода, поскольку именно он делает эластичными связки, суставы. Боль возникает по причине гормональных перестроек в организме.
- Утренние недомогания. Токсикоз (особенно рвота) является одной из распространенных причин, почему болит низ живота на ранних сроках беременности.
- Запор. Беременность затрагивает не только репродуктивную систему человека, но и пищеварительную. В результате этого возникает вздутие живота и затруднение дефекации.
Патологический характер боли на первых неделях беременности

К сожалению, далеко не всем женщинам, вынашивающим малыша, удается избежать неприятных ощущений в животе, возникающих на ранних сроках. При появлении боли важно своевременно оценить возможные риски наличия следующих патологий:
- Гипертонус матки. Такое состояние является наиболее распространенной причиной боли внизу живота на ранних сроках беременности. При гипертонусе матка становится «каменной», деформируется и мешает правильному расположению эмбриона в утробе. Это в свою очередь может привести к выкидышу. Гипертонус матки требует лечения и постоянного контроля со стороны врачей.
- Анэмбриония. С этой проблемой сталкиваются примерно пятнадцать женщин из ста. При анэмбрионии малыш становится нежизнеспособным на первых неделях беременности. Женщина кроме болевых ощущений может чувствовать недомогание, тошноту, рвоту, а вот такие симптомы, как токсикоз, набухание молочные желез, исчезают.
- Внематочная беременность. При несвоевременной диагностике это состояние может иметь негативные последствия для организма женщины и поставить под вопрос дальнейшие попытки забеременеть.
Внематочная беременность: опасные симптомы
Если имплантация оплодотворенной яйцеклетки произошла в одной из фаллопиевых труб, болевой синдром у женщины будет иметь следующие характерные особенности:
- боли схваткообразные, односторонние, носят постоянный либо периодичный характер;
- боль отдает в левое плечо (при разрыве трубы и кровотечении);
- сильное кровотечение или мажущие выделения (в зависимости от того, произошел разрыв трубы или только надрыв);
- сильная колющая боль, пронзающая брюшную полость.
В самом начале беременности боль может быть тянущей. Такое состояние может продолжаться от нескольких дней до месяца. Но внематочная беременность всегда заканчивается гибелью плодного яйца, разрывом фаллопиевой трубы и хирургическим вмешательством.
Причины боли в животе, не связанные с беременностью
Во время вынашивания малыша увеличивается нагрузка на все органы и системы организма. Одновременно с этим происходит снижение иммунитета, что может спровоцировать обострение хронических заболеваний:
- Пиелонефрит. При воспалении почек женщина ощущает тянущие боли внизу живота, отдающие в поясницу. Часто заболевание сопровождается повышением температуры, но иногда протекает и бессимптомно. Выявить пиелонефрит можно с помощью общего анализа мочи.
- Холецистит. При этом заболевании болевой синдром наблюдается в правой части живота. Одновременно с этим беременную одолевают рвотные позывы.
- Цистит. Воспалительное заболевание мочевого пузыря опасно для ребенка тем, что вредные микроорганизмы по детородным путям могут проникать прямо к плоду, нарушая его развитие. Цистит сопровождается частыми позывами и болями при мочеиспускании.
- Гастрит. При этом заболевании, которое больше характерно для второго триместра, но нередко возникает и на ранних сроках беременности, боль ощущается в верхней части живота, что объясняется сдавливанием желудка растущей маткой.
- Аппендицит. Болевой синдром возникает, когда орган воспален. В этой ситуации требуется неотложная помощь врачей и хирургическое вмешательство.
Диагностика патологии

При появлении на ранних сроках беременности боли любого характера и интенсивности женщина должна обратиться к гинекологу для консультации, обследования и лечения (при необходимости). Для постановки точного диагноза она будет направлена:
- на ультразвуковое исследование органов малого таза – поможет выявить внематочную беременность, новообразования и другие патологии матки;
- на сдачу анализов крови и мочи – позволит выявить патологические процессы вне репродуктивной системы.
Не стоит скрывать от врача информацию о ранее проведенных абортах, выкидышах, внематочных беременностях и заболеваниях. Это позволит избежать осложнений и подобрать более эффективную терапию.
Лечение болей в животе при беременности
Если после осмотра и ультразвукового исследования будет выявлено, что неприятные ощущения имеют физиологическую природу, врач может порекомендовать женщине дополнительный отдых, прогулки на свежем воздухе, полноценное питание. Медикаментозная терапия в этом случае не требуется. Если же причина болей заключается в патологических процессах в организме, в обострении хронических заболеваний, беременной будет назначено необходимое лечение:
- при гипертонусе матки – препараты спазмолитического действия;
- при внематочной беременности – хирургическое вмешательство с последующей гормональной терапией;
- при воспалительных и инфекционных заболеваниях – лекарственные препараты, не влияющие на нормальное внутриутробное развитие плода.
Боли в пояснице и их причины

С началом беременности в организме женщины начинается серьезная перестройка всех систем. Именно поэтому на ранних сроках возможно появление легких болевых ощущений не только внизу живота, но и в пояснице. Чаще всего такого рода дискомфорт не сказывается существенным образом на состоянии будущей мамы.
Если болит поясница на ранних сроках беременности, женщине рекомендуется:
- больше гулять на свежем воздухе;
- отдыхать при первой возможности;
- придерживаться здорового питания для профилактики проблем с кишечником.
Если же боль в пояснице будет сильной, сопровождаться головокружением и недомоганием, это серьезный повод обратиться к врачу. Подобные симптомы могут свидетельствовать об опасных заболеваниях мочевыводящих путей.
Профилактика болевого синдрома при беременности

Следующие советы помогут облегчить состояние женщины при дискомфорте в нижней части живота и пояснице:
- не переедать;
- проводить на свежем воздухе минимум четыре часа в день;
- включить в рацион продукты, облегчающие нагрузку на органы пищеварения, печень и почки;
- не принимать медицинские препараты, БАДы и даже витамины без назначения врача.
Стоит отметить, что все указанные выше рекомендации могут применяться только в том случае, когда причина боли на ранних сроках беременности выявлена и исключены всевозможные патологии и хронические заболевания.
Фотоматериалы предоставлены сайтом: https://www.syl.ru

Новости на Блoкнoт-Волжский