Итак, врождённые пороки сердца — это дефекты строения сердца, его клапанного аппарата или крупных сосудов, которые возникают в периоде внутриутробного развития ребёнка и присутствуют с рождения. По частоте встречаемости такая патология составляет около 1%, то есть один новорождённый из ста рождается с сердечным пороком.
Содержание
- 1 В чём причина?
- 2 Классификация
- 3 Клинические проявления врождённых пороков сердца
- 4 Как действуют пороки сердца в организме?
- 5 Открытый артериальный проток
- 6 Коарктация аорты
- 7 Дефект межжелудочковой перегородки
- 8 Тетрада Фалло
- 9 Образ жизни с врождённым пороком сердца
- 10 Профилактика врождённых пороков сердца
- 11 У здоровых детей — мнимая тревога
- 12 РЕБЕНОК ЗАКАТЫВАЕТСЯ ПРИ ПЛАЧЕ
- 13 Ребенок закатывается при плаче
- 14 Синеет носогубный треугольник у новорожденного: что делать?
- 15 Синеет носогубный треугольник у новорожденного
- 16 Отёки глаз у новорожденных
- 17 Посинение носогубного треугольника и его причины
- 18 Фиолетовые круги под глазами у ребенка
- 19 Ларингит у ребенка
- 20 Основные признаки ларингита детского возраста
В чём причина?
Врождённые пороки сердца и крупных сосудов формируются в течение первых 12 недель беременности, когда идёт активное развитие всех органов и систем будущего малыша. Это происходит под влиянием следующих факторов:
- хромосомные мутации, которые возникают в результате структурного или количественного изменения сегментов ДНК, например, при удвоении или удалении хромосом;
- наследственность (наличие пороков сердца у кого-то из родителей или близких родственников);
- необоснованное употребление лекарственных средств (антибиотики, нестероидные противовоспалительные препараты и т.п.);
- вредные привычки родителей (табакокурение, приём алкоголя или наркотиков);
- инфекционные или вирусные заболевания у мамы во время беременности (грипп, ОРВИ, корь, краснуха, герпес, ветрянка и др.);
- неблагоприятное воздействие химических веществ (краски, лаки, нитраты, бензин, ацетон и др.);
- возраст женщин старше 35 лет;
- воздействие радиации.

Классификация
Условно все врождённые пороки сердца делятся на два вида: так называемые «синие» и «белые».
Первые характеризуются сбросом крови справа налево со смешиванием венозной и артериальной крови. Они включают в себя 2 группы:
- пороки с обеднением малого круга кровообращения (тетрада Фалло, сочетающая в себе четыре аномалии);
- с обогащением малого круга кровообращения (например, полная транспозиция крупных сосудов, когда аорта и лёгочная артерия меняются местами).
Вторые (бледные) отличаются сбросом крови слева направо без смешивания венозной и артериальной крови. В них входят 4 группы:
- врождённые пороки с обеднением большого круга кровообращения (сегментарное сужение аорты);
- с обеднением малого круга кровообращения (изолированное сужение лёгочной артерии);
- с обогащением малого круга кровообращения (открытый артериальный проток, дефекты межжелудочковой или межпредсердной перегородок и т. п.);
- без существенного нарушения системного кровообращения (изменение положения сердца, например, декстропозиция – когда оно расположено справа).
Доктор Комаровский советует: «Наблюдайте всегда за своим чадом. Врач-педиатр не всегда может заметить изменения состояния здоровья. Главные критерии здоровья ребёнка: как он кушает, как двигается, как спит».
Клинические проявления врождённых пороков сердца
Симптомы данной аномалии напрямую зависят от вида и тяжести порока. Зачастую они проявляются на самых первых этапах жизни новорождённого ребёнка, но некоторые из них могут остаться незамеченными на протяжении всей жизни. У одних детей, например, могут возникать обмороки, цианоз, одышка, плохой аппетит, низкий рост, недоразвитие мышц и конечностей, частые острые респираторные вирусные инфекции, выслушиваются сердечные шумы, а у других не наблюдаются никакие симптомы.
Цианозом называют синюшное окрашивание кожи и слизистых оболочек, которое обусловлено снижением содержания гемоглобина в крови (общим или местным). Он зачастую является признаком заболеваний сердечно-сосудистой системы. Также выделяют акроцианоз, который выражен на участках тела, наиболее отдалённых от сердца (на пальцах рук и ног, носогубном треугольнике, ушных раковинах).

Все симптомы ВПС можно объединить в четыре синдрома
- Кардиальный (отмечаются боли в загрудинной области, учащённое сердцебиение, одышка, перебои в работе сердца и т. п.; во время осмотра наблюдаются цианоз или бледность, набухание и пульсация сосудов шеи, может быть деформирована грудная клетка по типу сердечного горба, изменение артериального давления и характеристик пульса на периферических артериях; при аускультации, то есть прослушивании с помощью фонендоскопа, слышны изменения силы, ритмичности, тембра сердечных тонов, появление шумов, характерных для какого-либо порока).
- Синдром сердечной недостаточности с характерными проявлениями (может быть как острая, так и хроническая, правожелудочковая или левожелудочковая, проявляющаяся приступами одышки и цианоза).
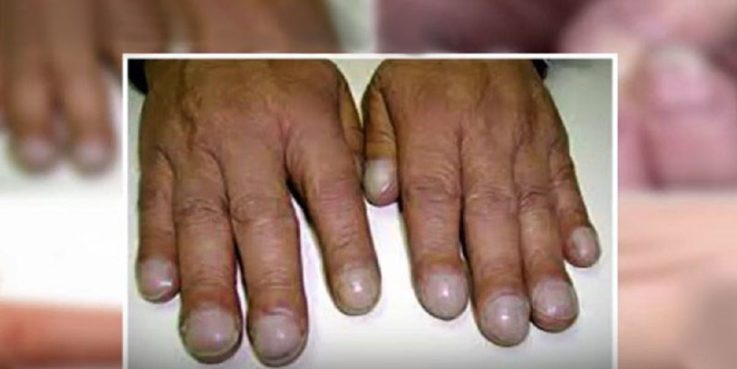
- Синдром хронического системного кислородного голодания (у ребёнка наблюдаются отставание в росте и развитии, а также так называемый симптом барабанных палочек, который проявляется колбовидным утолщением концевых фаланг пальцев в совокупности с деформацией ногтевых пластин в виде часовых стёкол).
- Синдром дыхательных расстройств (зачастую при пороках с изменениями в малом круге кровообращения).
Выделяются три фазы проявления симптомов
Для первой фазы характерна адаптация, то есть приспособление организма к нарушениям работы сердца и всей системы кровообращения. Симптоматика проявляется крайне редко или в слабовыраженной форме. Однако это наблюдается только до наступления нарушений гемодинамики, в результате чего происходит более частое развитие сердечной декомпенсации (истощение компенсаторных сил). Этот момент наиболее опасен тем, что в данный период человек может умереть. Если же эта фаза проходит, то через пару лет здоровье восстанавливается.
Вторая фаза характеризуется улучшением состояния больного, что вызвано развитием компенсации сердечно-сосудистой системы и стабилизации работы сердца. Но этот период длится относительно недолго, и вскоре после него появляются симптомы, характерные для следующего.
Наступает третья (терминальная) фаза, при которой компенсаторные силы истощаются, и организм начинает испытывать сильные нагрузки. В результате развиваются дистрофические и дегенеративные нарушения сердечной мышцы и других органов. В итоге клинические проявления обостряются и учащаются, что и приводит к летальному исходу.
Мамам новорождённых детей необходимо постоянно и внимательно наблюдать за своим ребёнком, за тем, как он себя ведёт, как сосёт грудь и насколько активен. Если во время кормления у малыша синеет носогубный треугольник или при сильном плаче появляется синюшность ручек и ножек, нужно незамедлительно обратиться к врачу и провести обследование.
Как действуют пороки сердца в организме?
Два механизма являются ведущими.
Например, при пороках по типу недостаточности клапанов, сужения отверстий и крупных сосудов сердца происходит перегрузка его отделов объёмом крови или сопротивлением, что приводит к истощению вовлечённых компенсаторных механизмов, в результате чего развивается утолщение мышечной стенки и растяжение отделов сердца. Вследствие этого возникает сердечная недостаточность.
Нарушение системного кровотока при пороках, которые сопровождаются полнокровием или малокровием малого и большого кругов кровообращения, приводит к общему кислородному голоданию организма.
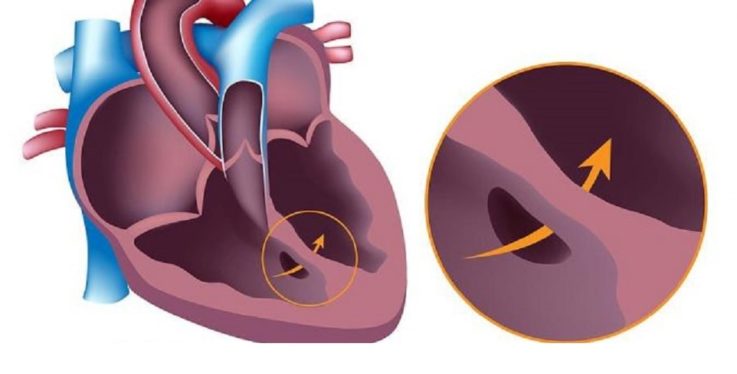
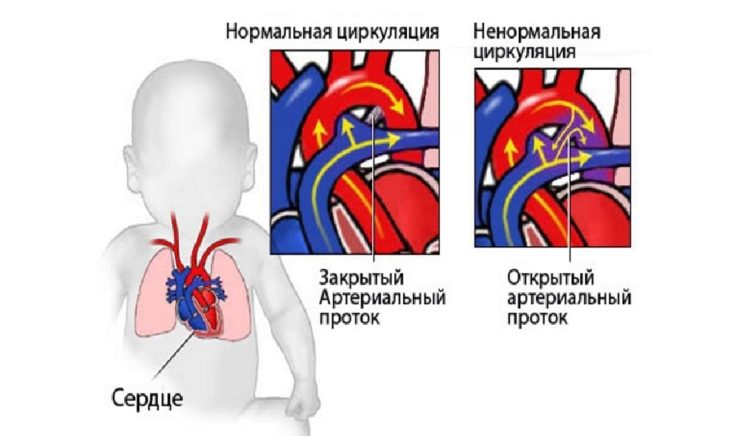
Открытый артериальный проток
Открытым артериальным протоком называют врождённую аномалию развития сердца, при которой Боталлов проток, который функционировал во внутриутробном периоде, не зарастает после рождения. При нормальном развитии плода он соединяет аорту с лёгочной артерией, защищая правый желудочек от перегрузки посредством сброса избыточной крови, которая в свою очередь из-за высокого сопротивления в сжатых лёгких не может пройти по их артериям, в обход малого круга кровообращения в аорту.
Когда новорождённый ребёнок совершает свой первый вдох, в этот момент его лёгкие расправляются и сопротивление лёгочных сосудов уменьшается. После рождения гладкие мышцы в стенках артериального протока сокращаются, и кровоток через него уменьшается. Основной стимул для его закрытия — увеличение количества кислорода в крови ребёнка. Боталлов проток, как правило, сужается и полностью зарастает в первые сутки жизни, в редких случаях это может длиться до трёх месяцев. В конечном итоге формируется рубец, называемый артериальной связкой, которая остаётся в нормальном здоровом сердце взрослого человека всю жизнь.
Симптомы открытого артериального протока:
- учащённое сердцебиение (так называемая тахикардия);
- одышка (учащённое поверхностное дыхание);
- быстрая утомляемость;
- высокое пульсовое давление;
- замедленный рост и развитие;
- увеличение размеров сердца, которое можно выявить при перкуссии (простукивании пальцами по поверхности грудной клетки) или на рентгеновском снимке;
- длительный так называемый «машинный» шум, который выслушивается при аускультации во втором-третьем межреберьях.
При данной аномалии допустима выжидательная тактика в том случае, если отсутствуют симптомы жизнеугрожающих состояний. Самостоятельное закрытие артериального протока мы ждём до шести месяцев жизни ребёнка. Однако, если заращения не происходит до года или сильно выражена клиническая картина, то эта патология требует удаления путём оперативного вмешательства.
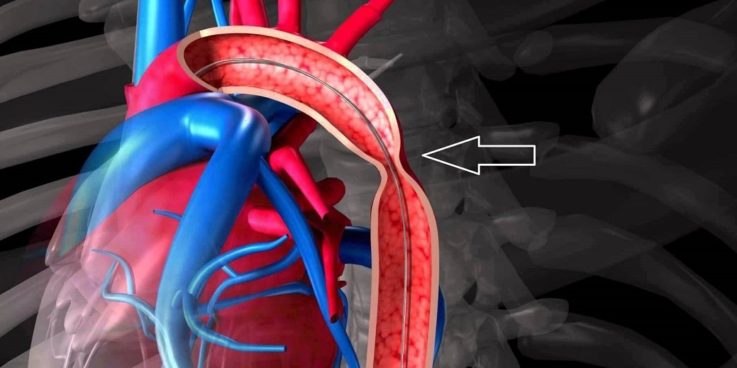
Коарктация аорты
Коарктация аорты — это врождённый сердечный порок, который проявляется сегментарным (частичным) сужением просвета аорты, и требует обязательного хирургического лечения.
Клинические проявления:
- повышение значений артериального давления в верхней половине тела и снижение его в артериях нижних конечностей;
- головная боль, значительно реже тошнота и рвота, а также нарушение зрительных функций;
- онемение, тяжесть в ногах, слабость при ходьбе в результате недостаточности кровоснабжения в нижней половине тела;
- признаки увеличения и расширения левого желудочка;
- систолический шум при аускультации во втором-четвёртом межреберьях, слева у края грудины и между лопатками сзади.
Первым признаком коарктации аорты у детей может быть ослабление или полное отсутствие пульсации в паховой ямке (на бедренной артерии).
Наличие данной аномалии возможно выявить при проведении электрокардиографии (ЭКГ). Однако наиболее информативным методом, подтверждающим это заболевание, является ультразвуковое исследование сердца (ЭхоКГ). Также для диагностики можно использовать магнитно-резонансную томографию (МРТ) и ангиографию. При измерении у больных артериального давления на бедре оно будет значительно ниже, чем на плече.
Современное лечение заболевания исключительно хирургическое, так как консервативная (медикаментозная) терапия всего лишь облегчает течение заболевания, но не устраняет причины и его дальнейшее развитие.
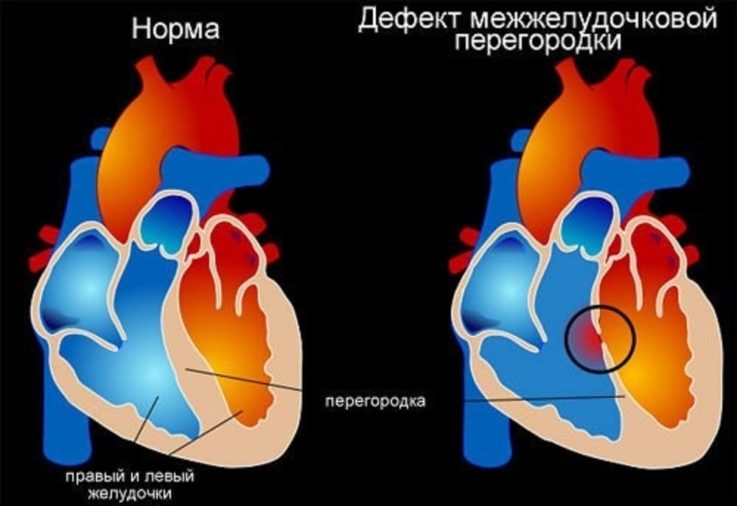
Дефект межжелудочковой перегородки
ДМЖП — это врождённый порок сердца, при котором между правым и левым желудочками сердца отмечается наличие дефекта.
В межжелудочковой перегородке выделяют три отдела: верхняя часть (мембранозная), средняя (мышечная) и нижняя (трабекулярная). Соответственно им называют и аномалии. По размерам они подразделяются на большие, средние и малые. Для правильности оценки величины их размер сравнивают с диаметром аорты. Небольшие дефекты (размером 1 — 2 мм), располагающиеся в мышечной части перегородки, называют болезнью Толочинова — Роже. Согласно выраженной аускультативной картине и отсутствию гемодинамических нарушений для их характеристики применяют выражение: «Много шума из ничего».
Внутрисердечные нарушения гемодинамики формируются у ребёнка через некоторое время после его рождения, как правило, на третьи-пятые сутки. Во время раннего неонатального периода, то есть в первые дни жизни ребёнка, шума в сердце может не быть. Постепенное снижение давления в правом желудочке и в системе лёгочной артерии создаёт разницу между давлениями в желудочках, в результате чего возникает сброс слева направо. Дополнительный объём крови, который поступает в лёгочную артерию и правый желудочек сердца, приводит к перенаполнению сосудов малого круга кровообращения, вследствие этого развивается повышение давления в сосудах лёгких (так называемая лёгочная гипертензия).
Клинически ДМЖП проявляется синдромом сердечной недостаточности, которая в зависимости от размеров дефекта развивается, как правило, на первом-третьем месяцах жизни. В результате кровяного застоя в малом круге кровообращения могут развиваться ранние и тяжёлые пневмонии. Во время осмотра ребёнка можно выявить учащённое сердцебиение и одышку, расширение границ сердца, а также перемещение верхушечного толчка (он проявляется пульсацией при прощупывании в области верхушки сердца) влево и вниз. В некоторых случаях определяется так называемый симптом «кошачьего мурлыканья» (вибрация (или дрожание) грудной стенки, которое напоминает мурлыканье кошки при её поглаживании). Как правило, определяется систолический шум, он достаточно интенсивный и выслушивается над всей областью сердца. При прощупывании живота определяется увеличение размеров печени и селезёнки.
В развитии лёгочной гипертензии выделяют три стадии:
- гиперволемическая (застой крови, который приводит к отёку лёгких и частому присоединению инфекции, в результате чего развиваются пневмонии, проявляющиеся в ранние сроки жизни, имеющие тяжёлое течение и плохо поддающиеся лечению);
- переходная стадия, когда ребёнок перестаёт болеть, начинает прибавлять в весе и становится более активным; стабильное состояние в эту фазу является наилучшим периодом для проведения хирургического лечения;
- так называемая высокая лёгочная гипертензия возникает в том случае, когда оперативная коррекция не была проведена, у этого процесса нет обратного развития, и он в основном приводит к сильному увеличению давления в лёгочной артерии. Самым характерным признаком этой стадии является поэтапное нарастание цианоза (вначале периферического, а потом и общего); это происходит из-за сброса крови через дефект в перегородке справа налево. Наличие у пациентов третьей стадии зачастую становится основной причиной отказа врачей кардиохирургов от оперативного вмешательства.
Наиболее информативными методами выявления данной патологии являются электрокардиография и эхокардиография (ультразвуковое исследование сердца, ЭхоКГ).
Лечение дефекта межжелудочковой перегородки сердца совокупно включает в себя консервативную (медикаментозную) терапию сердечной недостаточности и оперативную коррекцию порока. Хирургические вмешательства делятся на паллиативные (облегчающие течение заболевания — операция суживания лёгочной артерии) и радикальные (пластика дефекта заплатой в условиях искусственного кровообращения и низкой температуры).
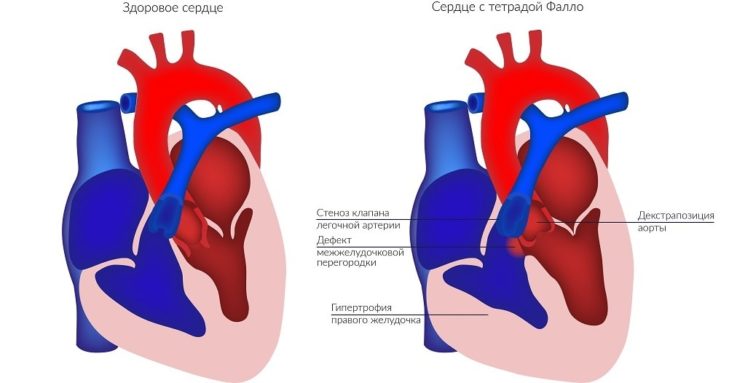
Тетрада Фалло
Тетрада Фалло – это сочетанная врождённая аномалия сердца, которая включает в себя четыре порока:
- дефект межжелудочковой перегородки;
- стеноз выходного отдела правого желудочка;
- декстропозиция аорты (когда она отходит частично от правого желудочка или кровоток преимущественно в ней поддерживается за счёт работы левого желудочка);
- гипертрофия миокарда правого желудочка (разрастание его мышечного компонента развивается с возрастом).
В зависимости от времени появления цианоза выделяют пять клинических форм и соответственно столько же периодов клинического проявления порока:
- ранняя цианотичная форма (появление синюшной окраски с первых месяцев или первого года жизни);
- классическая (на втором-третьем году жизни);
- тяжёлая (протекает с приступами одышки и цианоза);
- поздняя цианотичная (возникновение синюшности к 6 – 10 годам);
- ацианотичная (бледная) форма.
Синюшное окрашивание губ и кожного покрова при тяжёлой форме тетрады Фалло появляется с трёх-четырёх месяцев жизни ребёнка и становится стабильно выраженным примерно к году. Оно может усиливаться при плаче, кормлении, натуживании или эмоциональном напряжении. Любая физическая активность (подвижная игра, ходьба, бег) сопровождается быстрым появлением слабости, одышки, учащённого сердцебиения, головокружения. После нагрузки пациенты с данной патологией принимают характерное положение сидя на корточках.
Крайне тяжёлым проявлением данной патологии служат приступы, которые обычно появляются в возрасте 2 — 5 лет. Они развиваются внезапно, сопровождаясь при этом беспокойством ребёнка, учащённым сердцебиением, резкой слабостью, усилением одышки и цианоза и даже потерей сознания. Возможно развитие остановок дыхания, а также судорог.
Дети с тетрадой Фалло отстают в физическом развитии (у них наблюдается гипотрофия II — III степени), они часто заболевают острыми респираторными заболеваниями, хроническим тонзиллитом и гайморитом, повторяющимися пневмониями. У взрослых пациентов с таким пороком сердца возможно присоединение туберкулёза легких.
Оперативное лечение включает в себя два этапа
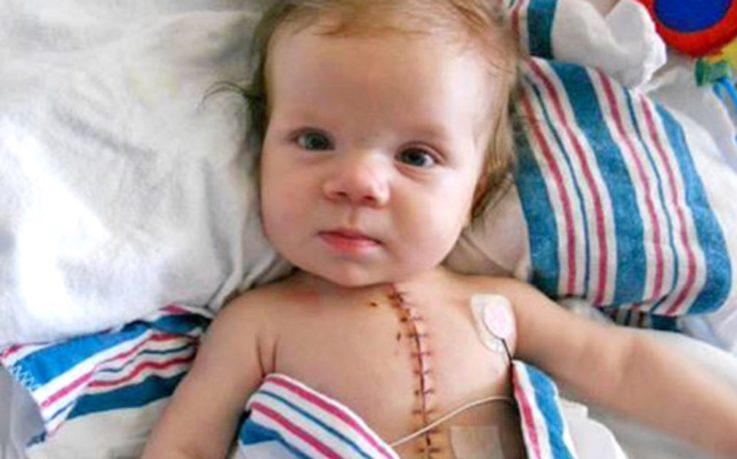
Первый этап. До трёх лет проводятся операции, которые существенно облегчают жизнь больных с данным пороком. Цель их выполнения состоит в увеличении притока крови к малому кругу кровообращения.
Второй этап. Проводится через пару месяцев после первого. Операция радикальная и осуществляется в условиях искусственного кровообращения с применением остановки и охлаждения сердца. Общее снижение температуры до 21,6 градусов. После пережатия аорты вскрывается полость правого желудочка и под контролем зрения выполняют хирургические приёмы по устранению сужения его выходного отдела. Дефект межжелудочковой перегородки устраняют при помощи подшивания заплаты П-образными швами. Затем вшивают заплату в переднюю поверхность правого желудочка с целью расширения выходного отдела.
Течение порока значительно зависит от степени лёгочного сужения. Примерно 25% детей, имеющих тяжёлую форму тетрады Фалло, погибают на первом году жизни, половина из них — в периоде новорождённости. Средняя продолжительность жизни без операции примерно двенадцать лет, менее пяти процентов больных доживают до сорокалетия. Причиной смерти больных с данной аномалией развития чаще всего становится ишемический инсульт вследствие тромбоза сосудов головного мозга.
Отдалённые результаты хирургической коррекции порока вполне благоприятные: пациенты хорошо переносят физические нагрузки, социально активны и трудоспособны. Но чем в более позднем возрасте проведена операция, соответственно тем хуже и её отдалённые результаты. Абсолютно все пациенты с этим пороком нуждаются в динамическом наблюдении врачей кардиолога и кардиохирурга, профилактическом назначении антибиотиков перед проведением любых хирургических или стоматологических процедур, которые имеют потенциальную опасность в отношении развития бактериальной инфекции.
Образ жизни с врождённым пороком сердца
Пациентам крайне важно придерживаться следующих рекомендаций относительно своего образа жизни:
- обязательное пребывание на свежем воздухе;
- правильное и сбалансированное питание;
- соблюдение диеты (ограничение соли и выпиваемой жидкости с целью снижения объёмной перегрузки сердца и сосудов);
- полноценный и продолжительный сон;
- следует ограничить сильные физические нагрузки и полностью исключить занятия спортом;
- регулярное наблюдение у врачей — кардиолога и кардиохирурга, а также проведение необходимого комплекса диагностических и лечебных мероприятий;
- женщинам, имеющим пороки «синего» типа, беременность строго противопоказана, однако, если была выполнена хирургическая коррекция, то возможность сохранения беременности будет определяться индивидуально в каждом конкретном случае наряду с ведением беременной врачом акушером-гинекологом совместно с кардиохирургом и кардиологом в специализированном стационаре; в таком случае родоразрешение, как правило, производится путём операции кесарева сечения.
Профилактика врождённых пороков сердца
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!





Загрузка…
У здоровых детей — мнимая тревога
По мере взросления ребенка и совершенствования его дыхательной системы, это проявление бесследно исчезает. Носогубный треугольник младенца может приобрести синеватый оттенок из-за болезни дыхательных путей или легких. Сильная простуда или затянувшаяся вирусная инфекция тоже могут вызвать посинение кожи у носа и вокруг рта. Инородный предмет в дыхательных путях младенца также сопровождается подобной симптоматикой. Причиной появления синего носогубного треугольника могут быть врожденные патологии – пороки предсердий и сердца, аномалии развития системы дыхания, острая сердечная и сосудистая недостаточность.
Если доктора определяют у ребенка недоразвитость дыхательной системы, то это исправляется длительными прогулками и регулярными сеансами массажа. Подскажите пожалуйста что это может быть, и что необходимо делать в таком случае. Здравствуйте! Ребенку почти 6 месяцев. Сейчас это повторяется и довольно часто. Сердце у ребенка слушал педиатр — ничего особенного не отметили.
К посинению области носогубного треугольника у детей не следует относиться халатно. При серьезном понижении концентрации кислорода крови синеет носогубный треугольник у новорожденного ребенка. Синева носогубного треугольника у недавно родившихся детей называется цианозом легочного происхождения. Около 2 месяцев назад впервые заметили во время купания посинение носогубного треугольника.
Смотри также:
РЕБЕНОК ЗАКАТЫВАЕТСЯ ПРИ ПЛАЧЕ
(Гость) Любовь 24.08.2009 22:55
Здравствуйте. Моему сыну сейчас 2 года и 1 месяц, сегодня у него был приступ, такой же был 1 год назад: Сегодня он пошел в магазин без меня, когда мы играли во дворе, я пошла и вернула его вновь на детскую площадку. Он начил сильно плакать, синеть и опрокидывать голову назад, потом не мог зделать вдох, ослаб и упал. через секунд 30 пришел в себя. попил воды и начал сново играть с детьми. Наш невропотолог говорит что это пройдет, но меня это пугает. Мы пьем Пантагам. На других форумах прочитала информацию.
АФФЕКТИВНО-РЕСПИРАТОРНЫЕ ПРИСТУПЫ.
Аффективно-респираторные приступы (приступы задержки дыхания) представляют собой наиболее раннее проявление обмороков или истерических приступов. Слово «аффект» означает сильную, плохо контролируемую эмоцию. «Респираторный» — это то, что имеет отношение к дыхательной системе. Приступы обычно появляются в конце первого года жизни и могут продолжаться до 2-3 летнего возраста. Несмотря на то, что задержка дыхания может показаться преднамеренной, обычно дети не делают этого специально. Это просто рефлекс, возникающий тогда, когда плачущий ребенок с силой выдыхает почти весь воздух из своих легких. В этот момент он замолкает, его рот открыт, но из него не доносится ни единого звука. Чаще всего эти эпизоды с задержкой дыхания не длятся больше 30—60 секунд и проходят после того, как ребенок переводит дыхание и снова начинает кричать.
Иногда аффективно-респираторные приступы можно разделить на 2 типа — «синий» и «бледный».
«Бледные» аффективно-респираторные приступы чаще всего являются реакцией на боль при падении, уколе. При попытке пощупать и посчитать пульс во время такого приступа — он на несколько секунд исчезает. «Бледные» аффективно-респираторные приступы по механизму развития приближаются к обморокам. В дальнейшем у части детей с такими приступами (пароксизмами) развиваются обморочные состояния.

Ребенок закатывается при плаче
Детские истерики – явление неизбежное. Малыши пока еще не в состоянии адекватно выражать свое состояние, поэтому таким образом они выражают недовольство, страх, гнев и другие сильные эмоции. С поведенческой точки зрение это явление более или менее понятно, но бывает, что к нему подключается соматический компонент и ребенок закатывается и даже синеет при плаче, чем чрезвычайно пугает родителей. Такие приступы в медицине называют аффективно-репираторными пароксизмами, они заключаются в задержке дыхания на высоте выдоха и невозможности вдохнуть некоторое время.
Почему ребенок закатывается при плаче?
Закатывания являются ничем иным, как ранними проявлениями истерических приступов и обмороков. Они возникают у малышей на первом-втором годах жизни и, как правило, проходят к восьми. Иногда родители воспринимают это как некую театральную сцену, разыгрываемую ребенком в попытках манипулировать взрослыми, однако, это не так. Симулировать аффективно респираторный приступ невозможно, он носит рефлекторный характер и при сильном плаче ребенок действительно «закатывается» и иногда даже теряет сознание. Остановка дыхания при этом длиться не более 30-60 секунд, чего бывает достаточно для изменения цвета кожных покровов.
Ребенок закатывается при плаче — причины
Наиболее склонны к аффективно-респираторным пароксизмам дети раздражительные, гиперактивные, капризные и легковозбудимые. Спровоцировать приступ может сильный стресс, гнев и даже дискомфорт – голод или чрезмерная усталость. Иногда сами родители и стимулируют возникновение таких приступов – если ребенка постоянно оберегать от расстройств, позволять ему все, то малейший отказ способен вызвать такую вот не в меру бурную реакцию.
Если частота и характер реакций беспокоит родителей, то, возможно, на вопрос, почему ребенок закатывается, когда плачет, сможет ответить невропатолог после проведения ряда исследований. Не стоит откладывать визит к врачу, поскольку по некоторым данным аффективно-респираторные приступы способны перерасти в эпилептические.

Синеет носогубный треугольник у новорожденного: что делать?
Цианоз или посинение носогубного треугольника у младенца – это симптом, который говорит об отклонении в работе сердечно-сосудистой деятельности ребенка, о неслаженном функционировании почек и вообще о недостаточном процессе кроветворения. В идеале никакого посинения у ребенка в области губ и носа быть не должно. Зачастую родители наблюдают, как в возрасте 2 месяцев у младенца то появляется, то исчезает синева, чтобы исключить вероятность возникновения врожденного порока сердца, нужно проходить обследование. Если с кардиологией будет все в номе, предстоит пройти лечение у невропатолога, так как синюшность вокруг глаз, рта и носа говорит о вегето-сосудистой дистонии. Есть ли ещё причины, когда синеет носогубный треугольник у новорожденного?
Может ли посинение быть у здорового ребенка?
Каждое заболевание у грудного ребенка проявляется стремительно, к примеру, воспаление легких развивается за одни сутки, а насморк может появиться сразу после прогулки, где малыша чуть продуло ветерком. В случае цианоза нужно сразу обращаться к врачу. Вероятно, ваш ребенок абсолютно здоров, и заболевание имеет легочную природу, когда во время плача уровень кислорода в организме резко снижается. Возможно, кожа его настолько тонка, что капилляры просвечиваются и во время напряжения синеют и становятся более выпуклыми. Как только ребенок успокаивается, синева пропадает. Симптом должен вас насторожить, если носогубная складка остаётся синей в течение всего дня – это признак серьезной патологии.
Цианоз – симптом нездоровья
Плач ребенка
Рекомендуемые статьи:
кислый запах кала у грудничка комаровскийкакие памперсы лучше для новорожденных девочек отзывы
Первое, на что нужно обратить внимание, это внешний вид малыша во время плача. Если он хватает воздух ртом, а носогубный треугольник становится гораздо темнее, значит, циркуляция воздуха в легких нарушена. Это могут быть и воспалительные процессы и легочные заболевания, который носят характер приступов. Сильный кашель при простуде может вызвать синюшность.

Синеет носогубный треугольник у новорожденного
Каждый родитель желает своему ребенку здоровья. Но, наверное, так не бывает, чтобы любые болячки обходили стороной. Главное, чтобы это не было что-то опасное. Вот, и в нашем случае не удалось обойтись без проблем. И началось все с того момента, как мы заметили у нашего малыша синеву вокруг рта. Так как по нашему мнению такого в идеале быть у ребенка не должно, пришлось выяснять, почему синеет носогубный треугольник у новорожденного, и что это может означать. Обо всем об этом данная статья.
Почему синеет носогубный треугольник у новорожденного
Самое первое, что мы сделали, обратились к источнику информации, т.е. Интернету. Нужно было узнать, существует ли такая проблема, или мы единственные с синеющим младенцем.
Оказалось, что обычно носогубный треугольник действительно синеет у некоторых новорожденных или грудничков, однако, точной причины сходу определить невозможно. Связано это с тем, что синева вокруг рта может быть как причиной серьезных проблем с сердцем (например, порока сердца), так и невроза, и сосудистой дистонии. В любом случае, для того, чтобы правильно определить причину посинения, необходима консультация врачей: кардиолога и невролога. При этом, если у врача-кардиолога возникнут проблемы о состоянии сердца малыша, то он направит на дополнительное обследование – УЗИ сердца.
В нашем случае носогубный треугольник синел не часто, иногда во время купания, иногда во время сна или прогулки. А так как скоро предстоял плановый визит в поликлинику, то мы решили во время осмотра педиатра задать вопросы по поводу этой проблемы. Вот что было дальше.
Что делать, если синеет носогубный треугольник
Во время осмотра педиатр, мы спросили по поводу беспокоившей нас проблемы, и, как уже прочитали на различных форумах, были действительно направлены на консультации к кардиологу и неврологу. Причем, кардиолога необходимо пройти в первую очередь, потому что возможный порок сердца является самой опасной проблемой, на которую может указывать синева вокруг рта.

Отёки глаз у новорожденных
Часто родители сталкиваются с тем, что у малыша отекают глаза, под ними появляются синяки, мешки и круги. Отеком называют увеличение количества воды в тканях. Объем воды становится больше во внеклеточном пространстве, которое не относится к сосудистому руслу. Отеки подразделяют на общие и местные.
Если у вашего малыша отекли глаза, осмотрите его внимательно. Возможно, отеки есть и на ручках или ножках. Установить отек можно так: ущемите между пальцами кожную складку ребенка. Если у него есть отечность тканей, то они будут тестообразными, а на кое останутся ямки на месте сжатия.
Чтобы исключить болезнь почек, понаблюдайте, нет ли у малыша задержки жидкости в организме.
Измерьте вес: если вода задерживается, то он будет увеличиваться. Также необходимо знать, сколько жидкости в среднем нужно вашему ребенку. Проверьте частоту мочеиспускания. Если ребенок редко ходит в туалет, и моча мутная, стоит обратиться к врачу.
Задержка жидкости может появиться в результате проблем со здоровьем: сердечной декомпенсации, гормонального дисбаланса, почечной, печеночной, венозной или же лимфатической недостаточности.
Если у ребенка нефротический синдром, то отек будет развиваться постепенно. Вес будет постепенно расти. Сначала будет заметен отек вокруг глаз, затем проявится общий отек.
Отечность ног, общие отеки могут быть следствием сердечной недостаточности, которая появляется как результат врожденного порока сердца. Также скопление жидкости моет происходить из-за ревматического воспаления миокарда, тяжелой анемии. Сопутствующими признаками являются одышка, хрипы в легких, учащенный пульс. Если у вашего ребенка есть такие симптомы, необходимо обратиться к врачу!
Для задержки жидкости в тканях могут быть и другие причины: негармоничный, несбалансированный режим дня, сидячий образ жизни, длительное нахождения в неправильных позах (нога на ногу, например), несбалансированное питание (нехватка белка вызывает общий отек), избыточное употребление воды и соли, аллергическая реакция на аспирин.
Местные отёки глаз у новорожденных

Посинение носогубного треугольника и его причины
Розовый оттенок слизистых оболочек и кожи у здорового ребенка обусловлен оптимальным насыщением гемоглобина в артериальной и капиллярной крови кислородом. В норме это насыщение достигает 95% от максимально возможного. При крике, плаче, натуживании артериальное насыщение кислородом снижается до 92%. Ниже этого минимума насыщение считается патологией.
Цианоз и его симптомы
Цианоз – синюшная окраска слизистых оболочек и кожи, определяемая состоянием нижележащей сети капилляров и выявляется при физикальном обследовании. Цианоз появляется, когда более половины гемоглобина становится восстановленным.
Цианоз очень часто встречается у новорожденных. Региональный периоральный цианоз – это посинение вокруг рта и носогубного треугольника. Это цианоз легочного (дыхательного) происхождения, обычно слабый. Он появляется и усиливается при беспокойстве и плаче. Преходящий цианоз носогубного треугольника, который появляется при напряжении и крике у ребенка первых недель жизни, в принципе, норма. В остальных случаях это свидетельство тяжести заболевания. Цианоз определяется при синдроме респираторных нарушений – пневмонии, пневмотораксе, диафрагмальной грыже. врожденных пороках развития легких и пр. Сопровождается респираторными синдромами, например, одышкой. Цианоз может носить приступообразный характер, но всегда ему сопутствует бледность кожных покровов. Чем больше дыхательная недостаточность, тем более выражен цианоз. Однако, следует иметь в виду, если отсутствуют очаговые изменения в легких, к приступообразному цианозу может привести ринит. Такое состояние может развиться у ребенка при попадании в воздухоносные пути инородного тела. При этом ребенок не может сделать вдох, появляется синюшность носогубного треугольника. В этом случае нужно срочно обратиться к врачам скорой помощи.
Фиолетовые круги под глазами у ребенка
10 февраля 2013 в 23:08
Темные круги под глазами
Заметив у ребенка отечность, синеву или круги под глазами, родители начинают волноваться — вдруг у ребенка какое-то заболевание, которое нужно срочно лечить. Но, как правило, у таких детей никакого заболевания нет.
Если отечность под глазами возникает часто, нужно проверить анализы мочи, посоветоваться с нефрологом. В некоторых случаях этих детей надо проверить и у кардиолога, и у эндокринолога.
Чаще всего просто у ребенка вегетососудистая дистония. Это конечно не очень хорошо, но и не очень страшно. Такие дети плохо переносят учебу в душных помещениях. Эти дети, как правило, плохо переносят транспорт. И, как правило, у таких детей есть родители, у которых тоже есть круги под глазами — они тоже плохо переносят душные помещения, у которых часто болит голова. При этом на себя они мало обращают внимания, а больше на ребенка.
Если у ребенка есть синева под глазами, его нужно немного щадяще воспитывать. Ребенок обязательно должен много спать. Минимум 8 часов в день. Он должен получать достаточное количество витаминов, и обязательно много находиться на свежем воздухе. Тогда ребенку будет легче, если у него не будет никаких хронических очагов инфекции. Эти круги под глазами будут постепенно уменьшаться, а, иногда, особенно летом, даже исчезать. Особенно они легко исчезают, если ребенок чувствует себя комфортно, много купается и отдыхает, при этом немножечко работает. Ребенок тогда всегда в хорошем настроении.
Рекомендуемые статьи:
перелет с грудничком комаровскийсон два младенца
Если у ребенка не очень хорошее настроение, если ребенок раз за разом переносит вирусные инфекции, вот эти круги тогда будут увеличиваться, и это, конечно, будет беспокоить родителей. И этот ребенок в обязательном порядке должен быть проконсультирован у невропатолога. Как правило, он назначает легкие успокаивающие процедуры, такие как, ванны с морской солью, успокаивающие травяные сборы, настойка пустырника. Ребенок должен заниматься оздоровительными процедурами, чтобы укреплять иммунитет и повышать сопротивляемость организма.
Развитие ларингита в детском возрасте влечет за собой возникновение двух проблем:
- Первая касается непосредственно здоровья ребенка.
- Вторая связана с возникновением вопроса у родителей о том, как справиться с надсадным кашлем у малыша. И не допустить, чтобы заболевания привело к появлению осложнений со стороны органов дыхания.
Проведение ингаляций — это не основной метод лечения ларингита, но они способны облегчить состояние маленького пациента и устранить негативную симптоматику в комбинации с другими методами лечения.
Ларингит у ребенка
Само по себе слово ларингит имеет корень «ларинг», что в переводе с греческого языка означает — гортань.
Поэтому в медицине термин ларингит означает воспалительный процесс с местом локализации в гортаноглотке.
Данные воспалительный процесс с большей вероятностью разливается в детском возрасте и протекает тяжелее, чем у взрослых пациентов.
Это обуславливается тем, что дыхательные пути ещё до конца не сформированы, их просвет гораздо уже, чем у взрослых.
Но самой главной причиной легкого восприятия инфекции, является воронкообразная форма гортани, и её слизистая оболочка, которая склонна к отечности. Такое анатомическое строение способствует возникновению обструкции дыхательных путей у ребенка.
Болезнь может протекать самостоятельно, но чаще всего она развивается как осложнение простудных заболеваний вирусной этиологии (грипп, ОРЗ или ОРВИ).
Ларингит имеет одну особенность, вовлекать в воспалительный процесс соседние отделы гортани, и поэтому часто диагностируется ларинготрахеобронхит.
Решающая роль в развитие ларингита у ребенка отводится проникновению патогенной микрофлоры.
Способностью вызывать патологический процесс в гортани обладают следующие возбудители:
- Вирусы гриппа или парагриппа, риновирусная или аденовирусная инфекция.
- Бактериальная микрофлора (стрептококковые и стафилококковые патогены).
- Грибки рода candida развиваются только при снижении функциональности защитного барьера организма.
Кроме этого, ларингит бывает аллергического характера, и развивается под воздействием аллергена. Это могут быть продукты бытовой химии, домашняя пыль, пыльца деревьев или кустарников.
Также существует ряд предполагающих факторов, которые являются толчком появления признаков заболевания.
К ним относят:
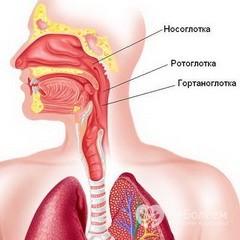 Особенности анатомического строения гортаноглотки у малышей.
Особенности анатомического строения гортаноглотки у малышей.- Частые переохлаждения, ношение одежды не по погоде, промокшие ноги и сквозняки.
- Плохая экологическая ситуация в результате загрязнения окружающей среды.
- Пассивное вдыхание сигаретного дыма, когда курят окружающие или родители.
- Механическое раздражение в результате громкого крика или плача.
- Проникновение в дыхательные пути инородного тела.
- Смена климатических условий (переход с зимнего на весенний период, или с осеннего на зимний).
Основные признаки ларингита детского возраста
Если сравнивать клиническую картину ларингита у ребенка с симптоматикой, которая возникает у взрослого человека, то можно отметить некоторые отличия.
Комплекс симптомов при возникновении ларингита у детей.
| Симптом болезни | Особенности проявления у ребенка |
| Кашель | Изначально появляется надсадный кашель без отделения мокроты. Может возникать в виде приступов, их частота увеличивается в ночное время, и нередко приводит к появлению одышки или удушья. Появление мокроты свидетельствует о начале процесса выздоровления. |
| Хрипота и осиплость голоса | Возникает вначале болезни как следствие нарушения полного смыкания голосовых связок. |
| Болевые ощущения в горле | Могут проявляться в виде першения или чувства жжения, усиливаясь при глотательном рефлексе. У детей до 1 года появление этого симптома вызывает плач, они отворачиваются от предлагаемой им бутылочки с молоком. Попытки прикладывать ребенка к груди не приносит ожидаемого результата. |
| Увеличение температурного показателя тела | Резкое поднятие температуры бывает редко, обычно она находится в пределах 37 градусов (субфебрильная). Если процесс воспаления происходит параллельно с простудными заболеваниями, температура тела может повышаться до 40 градусов. |
| Состояние дыхания и кожных покровов | Длительный приступообразный кашель способствует развитию одышки, и как следствие недостатка кислорода, кожные покровы приобретают синеватый оттенок (цианоз или акроцианоз). |
| Общее самочувствие | Ребёнок становится вялым и апатичным. Проявляются симптомы анорексии (ухудшается или исчезает аппетит). Самые маленькие пациенты до 1 года, постоянно капризничают и плачут. |
Особенности ларингита у ребёнка до 1 года
Небольшой просвет дыхательных путей и рыхлая слизистая выстилающая гортань, это опасный тандем провоцирующих факторов, которые способствуют стремительному развитию ларингита у новорождённых грудных детей.
Поэтому первые признаки заболевания должны заставить родителей в срочном порядке вызвать скорую помощь. Пассивное поведение может привести к возникновению ложного крупа, который за несколько часов может перекрыть поступление воздуха к лёгким.
В этом случае ребёнок не сможет дышать естественным способом, а для разрешения этой проблемы придется прибегнуть к введению трахеостомической трубки через разрез гортани.
Первые признаки ларингита у грудничка:
 Кашель, который напоминает лай собаки.
Кашель, который напоминает лай собаки.- Осипший голос и плач.
- Болезненные ощущения в горле у маленького пациента проявляются постоянными капризами и отказом от пищи.
- Дыхание становится частым, громким и хриплым.
- Из носовых ходов появляются слизистые выделения.
- Отсутствие должной терапии может заканчиваться приступами ложного крупа, который чаще всего наступает в утреннее время.
Основные признаки этого патологического процесса заключаются в следующих проявлениях:
- Кашель становится надсадный и сухой.
- При дыхании появляются хрипы, которые сопровождаются свистом.
- Малыш не может произвести глубокий вдох.
- Голос ослабевает или полностью отсутствует.
- Носогубной треугольник приобретает синюшный оттенок, развивается акроцианоз (синеет кончик носа и губы).
В этом состоянии необходимо вызвать бригаду скорой помощи, а до её приезда ребенка держать в вертикальном положении на руках, давать ему горячее питье. Обязательно следить, чтобы одежда постоянно была сухой, потому что в этой ситуации ребёнок сильно потеет.






























 Спортивные услуги, предложения, клубы Именно на это и направлена политика владельцев клуба — избежать массового скопления народа хотя бы в том же самом бассейне. На месяц там […]
Спортивные услуги, предложения, клубы Именно на это и направлена политика владельцев клуба — избежать массового скопления народа хотя бы в том же самом бассейне. На месяц там […] Подарки при выписке ОНА ТАК БЫЛА УДИВЛЕНА, а потом сказала, что все подарки дают только врачам, и акушеркам ниче не перепадает. Еще подарила медсестрам из […]
Подарки при выписке ОНА ТАК БЫЛА УДИВЛЕНА, а потом сказала, что все подарки дают только врачам, и акушеркам ниче не перепадает. Еще подарила медсестрам из […] Поликлиника №1 детской больницы №3, Тверь Узких специалистов, ведущих прием в детских поликлиниках, слишком мало, зато желающих попасть к ним всегда в избытке. Утро среды в детской […]
Поликлиника №1 детской больницы №3, Тверь Узких специалистов, ведущих прием в детских поликлиниках, слишком мало, зато желающих попасть к ним всегда в избытке. Утро среды в детской […]