Оглавление:
- Эпидемическая пузырчатка новорожденных
- Эпидемическая пузырчатка новорожденных
- Сифилисная пузырчатка у новорожденных детей
- Содержание:
- Что за болезнь – пузырчатка сифилитическая?
- Как происходит заражение?
- Другие признаки болезни
- Установленная диагностика
- Общепринятое лечение
- Возможные прогнозы
- Пузырчатка врожденного сифилиса и ее профилактика
- Пузырчатка сифилитическая
- Пузырчатка новорожденных
- Ранний врожденный сифилис.
- Сифилитическая пузырчатка.
- Сифилитическая пузырчатка
- Сифилитическая пузырчатка (врожденный сифилис): особенности заболевания и его лечение
- Особенности болезни
- Классификация
- Причины возникновения
- Диагностика врожденного сифилиса
- Профилактика заболевания
- Осложнения
Содержание
- 1 Симптомы пузырчатки у взрослых
- 2 Эритематозная (себорейная) пузырчатка
- 3 Профилактика заболевания
- 4 Как происходит заражение?
- 5 Другие признаки болезни
- 6 Установленная диагностика
- 7 Общепринятое лечение
- 8 Возможные прогнозы
- 9 Пузырчатка новорожденных
- 10 Ранний врожденный сифилис.
- 11 Сифилитическая пузырчатка.
- 12 Сифилитическая пузырчатка
- 13 Особенности болезни
- 14 Классификация
- 15 Причины возникновения
- 16 Диагностика врожденного сифилиса
- 17 Профилактика заболевания
- 18 Осложнения
- 19 Признаки дерматита
- 20 Как проявляется дерматит на кожном покрове
- 21 Виды дерматита
- 22 Как вылечить дерматит
- 23 Фото клинической картины дерматита
- 24 Симптомы
- 25 Причины заболевания
- 26 Диагностика и лечение
- 27 Определение заболевания
- 28 Причины заболевания
Симптомы пузырчатки у взрослых
Некоторые симптомы пузырчатки характерны для всех видов и форм. Это стремительный прогресс при отсутствии лечения и волнообразность – болезнь то затихает, то усиливается снова. Другие признаки зависят от вида и формы заболевания:
Вульгарная (обыкновенная) пузырчатка. Пузыри разного размера распространяются по всему телу. Они имеют вялую и тонкую покрышку (поверхность), внутри заполнены прозрачной или полупрозрачной жидкостью – серозным экссудатом. Чаще всего первые пузырьки появляются на слизистой рта и носа, из-за чего появляется:
- Боль при жевательных движениях, глотании и разговоре.
- Усиленное слюноотделение.
- Боль при высмаркивании.
- Неприятный запах изо рта.
Патологический процесс на слизистых затягивается на длительное время – от 3 месяцев до 1 года. Потом волдыри появляются на разных участках тела. Часто это происходит настолько стремительно, что пациент не замечает их образования. Иногда пузырьки лопаются, на их месте образуются эрозии ярко-розового цвета с гладкой, глянцевой поверхностью, вызывающие боль, потом формируются сухие корки. Как правило, они распространяются от центра скопления пузырьков к краям и образуют обширные зоны. При диагностике пузырчатки обыкновенной проба Никольского даёт положительный результат – при незначительном воздействии на кожу в очаге поражения отслаивается верхний слой. Во время болезни ощущается слабость, повышается температура.
Эритематозная пузырчатка. Сначала пузырьки появляются на груди, шее, лице и волосистой части головы, симптомы похожи на себорею – чёткие границы зон поражения, быстрое самовскрытие пузырей с вялой и дряблой поверхностью, эрозии, бурые или желтоватые корочки разной толщины на их месте. Синдром Никольского при этом имеет локальный характер, но постепенно затрагивает другие участки тела.
Вегетирующая пузырчатка. Доброкачественное заболевание, которое протекает много лет, не ухудшая самочувствие пациентов. Сначала пузырьки появляются в естественных складках кожи, вокруг рта, носа и ушей, в области половых органов и анального отверстия. Они самопроизвольно вскрываются, на их месте образуются эрозии с неприятно пахнущим серозно-гнойным или серозным налётом, окружённые пустулами. При постановке диагноза болезнь нужно дифференцировать от хронической вегетирующей пиодермии, проба Никольского даёт положительный результат только в зонах поражения.
Листовидная пузырчатка. Сначала плоские, слегка возвышающиеся над кожей пузыри появляются на теле, потом образуются на слизистых оболочках. Характерный признак – одновременное наличие пузырьков и корочек, наслаивающихся друг на друга.
Бразильская пузырчатка. Встречается только в странах Латинской Америки (Венесуэле, Парагвае, Перу, Боливии, Аргентине и Бразилии и т. д.), на других континентах никогда не выявлялась. Причина возникновения до сих пор не установлена, но скорее всего заболевание имеет инфекционную природу. Чаще бразильская пузырчатка диагностируется у женщин моложе 30 лет, поражает только кожный покров. Сначала появляются плоские пузырьки, потом они вскрываются и покрываются чешуйчатыми расслаивающимися корочками, под которыми образуются эрозии, незаживающие по нескольку лет. Синдром Никольского на поражённых участках даёт положительный результат, болезнь вызывает сильный дискомфорт – сопровождается болью и жжением.
Буллезная пузырчатка. Протекает доброкачественно и не сопровождается акантолизом (разрушением кожных покровов). На разных участках тела появляются пузыри, которые исчезают без следов в результате лечения или самостоятельно.
Неакантолитическая пузырчатка. Протекает доброкачественно, проявляется пузырьками на слизистой рта, имеются признаки воспаления, наблюдается изъязвление поражённых участков.
Рубцующаяся неакантолитическая. Пузыри образуются на слизистых оболочках глаз и рта. В группу риска входят женщины старше 45 лет. Данная форма заболевания имеет ещё одно название – пузырчатка глаз.
Эритематозная (себорейная) пузырчатка
Тяжёлая форма заболевания. Основные признаки:
Заболевание имеет характерные симптомы. Некоторые формы сходны по признакам с другими заболеваниями.
Постановка точного диагноза требует ряда лабораторных исследований.
- Цитологический анализ (клетки Тцанка);
- Гистологический анализ (интраэпидеральные пузыри);
- Иммунофлуоресцентное исследование.
- Протеинурию.
- Анемию.
- Ускоренную СОЭ.
- Снижение выделения натрия с мочой, другие тесты.
- основной упор на гормональные препараты в таблетках;
- местная терапияиграет вспомогательную роль.
- Выполнять предписания врача.
- Не прерывать лечение гормональными препаратами.
- Исключить воздействие провоцирующих факторов.
- На голове, бедрах, ягодицах, ладонях, стопах, вокруг рта — диффузные ✶ изменения.
- Ребенок может быть старым на вид с желтоватой, морщинистой и дряблой кожей.
- В тяжелых случаях дети имеют слишком большую голову с себорейными поражениями.
- Неправильные — форма головы и челюстей, других частей тела.
- Послеродовая желтуха, поражение внутренних органов, слизистой носа и глаз.
- Другие тяжелые последствия
- По истории заболевания матери — болела или нет, лечилась — когда и как? Наблюдалась ли во время беременности в поликлинике, больнице, и т.д.
- Проводится осмотр ребенка визуально — имеются ли признаки (пузырьки, сыпь, язвы или другие изменения кожи).
- При проведении микроскопических исследований плаценты и пуповины определяется наличие спирохет (бледных трепонем) ✶ .
- Положительные показания лабораторных исследований (КСР, РИФ, РИТ ✶ ) на серологические реакции. Пузырчатку сифилитическую следует дифференцировать с эпидемической пузырчаткой и эпидермолизом новорожденных.
- Если у беременной женщины оказалась положительной серологическая реакция, то немедленно начинается лечение ее препаратами пенициллина. Таким образом, ребенок лечится уже внутриутробно.
- Если ребенок родился вполне здоровым, но с положительными серологическими реакциями, то ему просто назначается лечение пенициллином курсами, при необходимости сопутствующую терапию до полного выздоровления и с диспансерным наблюдением в дерматовенерологии до 5-летнего возраста.
- При обнаружении признаков — пузырчатки и других, положительных показаниях лабораторных исследований, ребенку и матери назначается лечение пенициллином, макролидами ✶ , цефалоспоринами ✶ .
- С перерывом две недели проводятся курсы лечения детям до 1 года (пенициллин без висмута).
- Обнаженные эрозии кожи, после вскрытия пузырей, подсушиваются с помощью анилиновых красителей, обрабатываются пенициллиновыми и преднизолоновыми (в тяжелых случаях) препаратами, антисептическими растворами и мазями.
- При обнаружении у ребенка поражений внутренних органов, центральной нервной системы, костей назначается дополнительное лечение соответствующими лекарствами.
- Допускается использование отваров лекарственных трав для купания ребенка, настоев и других эффективных антисептических средств народной медицины для заживления ранок и других кожных проявлений в полости рта, носа и на теле.
- На серологические реакции проверяется все ближайшее окружение — родители, другие члены семьи, лица, проживающие в одном помещении. В случае положительного ответа, назначается обязательный курс лечения пенициллином и дальнейший контроль по установленному графику.
- Ребенок, болеющий сифилитической врожденной пузырчаткой, нуждается в грудном вскармливании для укрепления собственного иммунитета, а также очень тщательном уходе, строгом соблюдении гигиены и санитарии.
- сифилис плода
- сифилис у детей грудного возраста
- сифилис раннего детского возраста.
- выкидышем;
- рождением больного малыша;
- мертворождением.
- Клинически выраженная. Серология положительна, полиморфная картина отчетливо видна.
- Стертая. Ей свойственно моносимптомное проявление. серология положительная.
- Скрытая. Симптомов нет, серология положительная.
- Серонегативная. Симптомы выражены умеренно, серология отрицательная.
- от матери, заражение сифилисом которой произошло во время беременности. При этом она не знала о своей болезни, не прошла курс необходимой терапии;
- от матери, у которой в анамнезе присутствовал сифилис. Инфекция проникает в плод в том случае, когда лечение не было окончено полностью.
- срок инфицирования;
- течение болезни у будущей матери.
- бледности;
- специфическом рините;
- поражении костей (трубчатых);
- серости дермы.
- папулами, пятнами;
- сифилитической пузырчаткой;
- инфильтрацией дермы.
- грудь;
- голени;
- спина;
- лицо (иногда);
- предплечья.
- рентген костно-суставного аппарата;
- осмотр ЛОРом, педиатром;
- исследование спинномозговой жидкости.
- эритромицин;
- цефалоспорины;
- производные тетрациклина.
- регистрировать всех болеющих сифилисом;
- установление, излечение источников инфекции;
- проведение проф обследований беременных;
- осуществление высококачественного лечения.
- Сейчас все беременные должны проходить два обследования, направления на которые специалисты дают в первой, второй половине беременности.
- Если женщина когда-то переболела сифилисом, прошла надлежащую терапию, в период вынашивания ребенка ей рекомендуют специальное профилактическое лечение. Это гарантирует рождение ею вполне здорового малыша.
- Иногда ложноположительные серологические реакции появляются перед родами (за пару недель). Будущей матери лечение не требуется. Ей назначат повторное обследование спустя 2 недели после родов. Обследованию подлежит также и младенец. Если диагноз подтвержден диагностикой, врач назначит специальную терапию.
- Если роженица раньше переболела, своевременно не прошла нужную терапию, после родов ее ребенка будут обследовать с целью установления формы, локализации поражения. После этого специалистом будет назначено лечение.
- Если роженица болела в прошлом, провела нужное лечение (до, в период вынашивания плода), малыша должны внимательно обследовать. Затем над ребенком устанавливают контрольное наблюдение до 15 лет.
- поражение ЦНС;
- своеобразную деформацию черепа;
- отставание в таких планах, как: психический, умственный, физический.
- правильный уход за ребенком;
- своевременное лечение;
- вскармливание грудью;
- полноценное питание.
- Наследственная экзема, которая передалась от одного из родителей.
- Развитие болезни через низкий иммунитет.
- Физические заболевания, например душевное беспокойство или не подходящие условия проживания.
- Недавно пережитая инфекция, может спровоцировать воспаления кожи.
- стрессовые ситуации;
- контакт кожи с аллергенами, например продуктами, шерстью животных или пыльцой растений;
- длительное пребывание на солнце;
- моющие средства или стиральный порошок;
- укусы жуков, комаров и т. д.
- Кожный покров зудит.
- Покраснения на коже могут немного набухнуть – это свидетельствует об остром проявлении болезни.
- Дерматит на лице показывает себя в виде высыпаний, страдает также покров в паховой области, голова и бока тела.
- Неправильная работа сальных желез вызывает шелушение.
- Краснеют веки или чешутся глаза то тогда – это глазной дерматит.
 Хорошие и модные антиперсперанты
Хорошие и модные антиперсперанты Лечение грязью — нетрадиционные подходы к оздоровлению + 64 фото
Лечение грязью — нетрадиционные подходы к оздоровлению + 64 фото Контактные линзы — акцентируем внимание на глазах + фото
Контактные линзы — акцентируем внимание на глазах + фото Хроническая усталость или лень: как определить и рецепты для избавления + 65 фото
Хроническая усталость или лень: как определить и рецепты для избавления + 65 фото Облепиховое масло — фото процесса ухода за кожей и фитотерапии
Облепиховое масло — фото процесса ухода за кожей и фитотерапии Очищение организма — медицинские советы и рецепты от диетологов + фото
Очищение организма — медицинские советы и рецепты от диетологов + фото Лечение горла — в поисках причин на основе симптомов и лечение + фото
Лечение горла — в поисках причин на основе симптомов и лечение + фото Как избавиться от бессонницы — проверенные советы и методы (62 фото + видео)
Как избавиться от бессонницы — проверенные советы и методы (62 фото + видео) Лечение депрессии — фото традиционных и медикаментозных вариантов преодоления проблемы
Лечение депрессии — фото традиционных и медикаментозных вариантов преодоления проблемы- Остиофолликулит — проявляется через воспалительный процесс в сальных железах, могут возникать гнойнички синюшно-розового цвета, которые будут вызывать болевые ощущения.
- Стафилококковый сикоз — является стафилококковым хроническим пиодермитом. Заболеванию подвержены в основном мужчины, и проявляется, как правило, в виде распространения фолликулита на открытых зонах кожи. Симптомы обычно проступают на крыльях носа, в подмышечных впадинах, в области бровей. Без своевременного лечения заболевание будет быстро распространяться на другие участки кожи.
- Эпидемическая пузырчатка новорождённых — тяжелая форма пиодермита, характеризующаяся быстрым распространением по кожному покрову новорождённых. Основные симптомы — это покрыв кожи крупными пузырями, которые без надлежащего лечения могут трансформироваться в обширные эрозии. Клиническими проявлениями будут лихорадка, беспокойство малыша, зуд и боль в области образовавшихся пузырей.
- избегать стрессовых ситуаций;
- не подвергать кожу лица переохлаждению и перегреванию;
- вести здоровый образ жизни;
- наладить рацион.
- укрепления иммунной системы человека;
- оздоровления кожи лица;
- устранения очагов хронической инфекции.
- контактным, через объятия, рукопожатия или поцелуи;
- бытовым, через предметы личного обихода – полотенца, мочалки, расчески, посуду, постельные принадлежности и т п;
- орально-фекальным при несоблюдении личной гигиены;
- воздушно-капельным при чихании или кашле.
- нежность и рыхлость эпидермального слоя;
- щелочная реакция поверхности кожи;
- недостаточное развитие потовых и сальных желез;
- «неотлаженный» процесс терморегуляции;
- повышенная влажность кожи.
- сильное переохлаждение или перегревание;
- длительное нахождение в мокрых пеленках;
- гиповитаминоз;
- чрезмерная масса тела;
- недостаточный уровень санитарии и гигиены;
- использование для стирки одежды ребенка «взрослых» порошков, которые раздражают нежную кожу;
- наличие на теле малыша ссадин, ранок, порезов и других микротравм.
Врач учитывает результаты тестов на:
Устранение неприятных симптомов и улучшение состояния больного во многом зависит от времени обращения к врачу-дерматологу. Играет роль состояние иммунной системы и возраст пациента.
Лечение пузырчатки длительное и серьёзное. Используются препараты с множеством побочных эффектов.
Основные методы терапии сходны при всех типах заболевания:
Всю информацию про заболевание витилиго можно прочитать после перехода по ссылке.
Про подкожные прыщи на написано в этой статье.
Если перейти сюда http://vseokozhe.com/bolezni/otek/kvinke.html то можно узнать интересную информацию о симптомах и лечении отека Квинке.
Про диагностику ветрянки у детей читайте на этой странице.
Профилактика заболевания
Если в анамнезе уже было заболевание пузырчаткой, необходимо принимать поддерживающую терапию в виде гормонов. Здоровым же людям нужно следить за уровнем сахара в крови и моче, поддерживать артериальное давление в норме.
Для профилактики вирусной пузырчатки следует чаще мыть руки с мылом и выполнять правила личной гигиены.
Наилучший способ избежать пузырчатки у ребенка – это соблюдение профилактических рекомендаций.
Основными профилактическими мероприятиями при пузырчатке являются:
Пузырчатка у детей любого возраста требует обязательного и четкого выполнения медикаментозной терапии. А также коррекция питания и образа жизни ребенка.
После проведенной терапии необходима вторичная профилактика. Она заключена в использовании гормональных средств (курсовая терапия).
Также необходимо ежегодное санаторно-курортное лечение, которое необходимо для восстановления функционирования болезней желудочно-кишечного тракта, нервно-сосудистой системы.
Болеющему рекомендуется избегать прямых лучей солнца.
Как происходит заражение?
Основной и главной причиной заражения является, зараженная сифилисом, роженица. 60-80% случаев врожденного сифилиса происходит через инфицированную плаценту, особенно во второй половине беременности.
 Кормление грудью зараженного ребенка
Кормление грудью зараженного ребенка
Если беременная женщина болеет сифилисом первой или второй стадии, плохо или вообще не лечилась, заражение, неизбежно. Третья стадия болезни не составляет угрозы заражения плода.
Другие признаки болезни
Видео — Симптомы сифилиса у детей
Наличие сифилиса у новорожденного характеризуют признаки:
Ознакомьтесь так же: Сосновые почки при псориазе
Установленная диагностика
Сифилитическую пузырчатку новорожденных определяют:
Классификация сифилитической пузырчатки (МКБ-10)
Поражение кожи у новорожденных (пузырчатка сифилитическая) обозначено в разделе «Сифилис» под кодом А50.5, другие проявления врожденного сифилиса имеют коды А50.0 — А50.9 и другие.
Общепринятое лечение
Врожденная сифилитическая пузырчатая болезнь лечится следующим образом:
Возможные прогнозы
Как пузырчатку, так и другие проявления врожденного сифилиса обязательно нужно лечить, строго соблюдая все необходимые предписания специалистов.
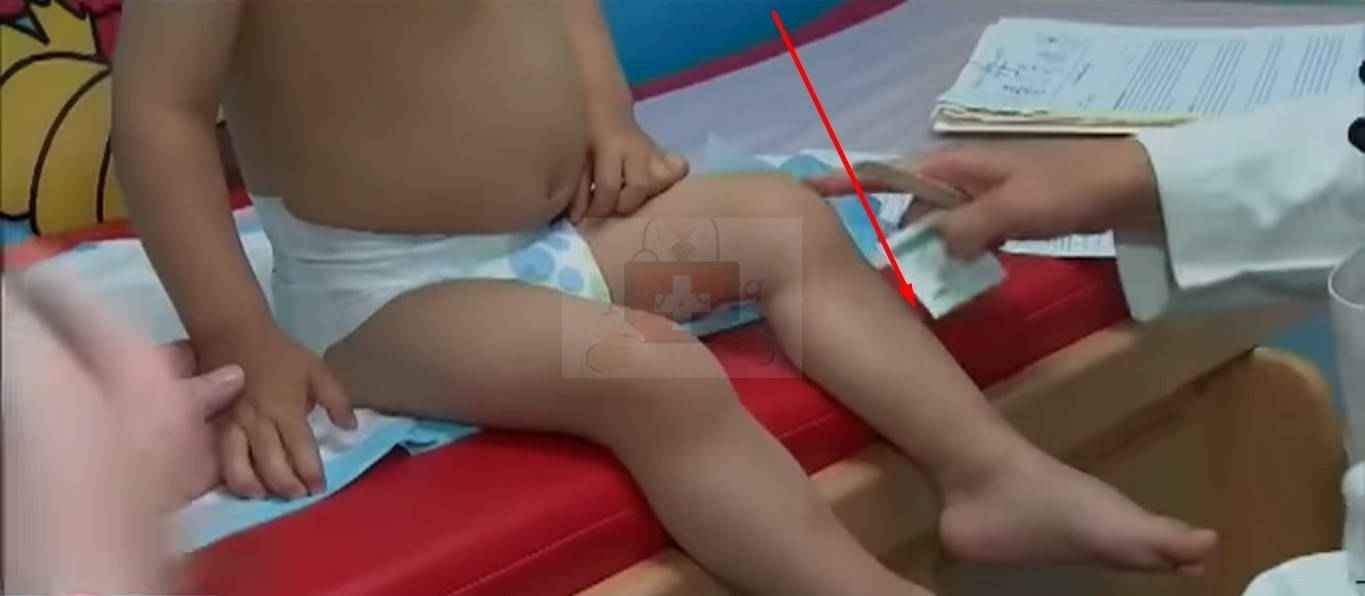 Сифилисное поражение голени — деформация кости
Сифилисное поражение голени — деформация кости
Это заболевание чревато для ребенка огромными осложнениями, уродливыми изменениями всех систем и органов, умственными и психическими отклонениями.
Оно делает ребенка инвалидом, обрекает на ужасное существование, ранний летальный исход.
Пузырчатка новорожденных
Пемфигоид пиококковый – именно таким термином в медицине называют эпидемическую пузырчатку новорожденных. Данное заболевание протекает очень остро, быстро развивается и относится к типу поверхностной стафилодермии с высокой степенью контагиозности. У новорожденных детей пузырчатка развивается на третий-пятый день жизни. Пупочная ранка обычно служит воротами для проникновения в организм бактерий стафилококка. Начинается развитие омфалита, а затем быстрыми темпами развивается генерализованная инфекция.
Причины развития пузырчатки
Причина пузырчатки новорожденных – золотистый стафилококк, но возбудителем может выступать и стрептококк, и фильтрующийся вирус. И эпидемическая, и вирусная пузырчатка у детей требуют немедленного лечения и изоляции больного малыша.
В группу риска относят новорожденных с необычной реактивностью кожи. Такая ситуация возникает при родовых травмах, недоношенности, токсикозах при беременности. Бактерии без труда преодолевают кожный барьер, а кожа реагирует на инфицирование образованием типичных пузырей.
Относительно источников заражения, то чаще всего к ним относят медицинский персонал в родильных домах и самих рожениц, которые страдают пиодермией. Лечение эпидемической пузырчатки новорожденных следует начинать без промедления, потому что высокая контагиозность может спровоцировать эпидемическую вспышку в роддоме. А если это уже случилось, то медицинское учреждение обязательно будет закрыто на дезинфекцию.
Ознакомьтесь так же: Ожоги отеки лечение
Симптомы пузырчатки
Данное заболевание характеризуется появлением на коже малышей пузырей разной формы и размеров. В большинстве случаев они округлые, а диаметр колеблется в пределах 0,5-1,5 сантиметра. У пузырей вялая тонкая покрышка, а венчик гиперемированный по периферии. У детей симптомы пузырчатки проявляются общей интоксикацией: температура повышается до 38 градусов, кожные покровы бледнеют. Кроме того, малыши становятся плаксивыми, раздраженными, отказываются от груди, поносят, рвут. Пузыри появляются, в основном, в складках кожи, на волосистой части головы, а вот на стопах и ладонях они должны отсутствовать. Если пузыри появились в этих местах, то возникает подозрение, что у новорожденных сифилитическая пузырчатка, что требует совсем другого лечения.
Если пузырчатка протекает в легкой форме, то лечение займет от двух до четырех недель. При наличии осложнений в виде пневмонии, отита, септического состояния сроки выздоровления значительно увеличиваются.
Лечение заболевания
Самое главное, что необходимо сделать при выявлении у ребенка пузырчатки – изолировать его. Лечение этого контагиозного заболевания без применения антибиотиков широкого спектра действия невозможно. Пенициллин для этой цели не подходит, так как внутрибольничный стафилококк к нему устойчив. В большинстве случаев назначают цефазолин, цепорин, кефзол, цефтриаксон. Детям также  назначают инъекции альбумина, полиглюкина или антистафилококкового у-глобулина. Одновременно с антибиотиками следует принимать бифидумбактерин, лактобактерин, которые защищают кишечник от грибков и являются средством профилактики дисбактериоза. Кроме того, не помешают витамины группы В, С и А. Пораженные участки кожи обрабатывают ежедневно раствором анилиновых красок. Если врач сочтет необходимым, то местно будет применено УФО.
назначают инъекции альбумина, полиглюкина или антистафилококкового у-глобулина. Одновременно с антибиотиками следует принимать бифидумбактерин, лактобактерин, которые защищают кишечник от грибков и являются средством профилактики дисбактериоза. Кроме того, не помешают витамины группы В, С и А. Пораженные участки кожи обрабатывают ежедневно раствором анилиновых красок. Если врач сочтет необходимым, то местно будет применено УФО.
С целью профилактики всех рожениц и медперсонал родильных домов проверяют на наличие пиодермитов, исследуя материалы из носа и зева. В учреждениях проводится регулярно влажная уборка, кварцевание и частая смена белья.
Ранний врожденный сифилис.
При врожденном сифилисе трепонемная инфекция ребенку передается при его внутриутробном развитии — плацентарным путем от больной люэсом матери. Может представлять непосредственную опасность для потомства; в прошлом до 5% всех больных имеющие признаки сифилиса составляли дети, причем в структуре заболеваемости преобладали врожденные формы. В настоящее время проблема врожденного сифилиса не утратила значимости, т.к. в различных странах продолжают стабильно регистрироваться его случаи, и нет оснований утверждать, что они казуистичны.
Выделяют ранний врожденный сифилис (с характерной симптоматикой) и скрытый ранний врожденный сифилис (без выраженной симптоматики, с сероположительными реакциями в крови и спинальной жидкости).
Поздний врожденный сифилис включает признаки, появившиеся спустя 2 года и более с момента рождения.
Папулезные высыпания в области нижних конечностей и мошонки.
Ранний врожденный сифилис — объединяет:
Диагноз раннего врожденного сифилиса устанавливается консилиумом — на основании специфических проявлений на коже и слизистых ребенка, специфических поражений костной системы; характерных изменений внутренних органов; обнаружением бледных трепонем в специфических поражениях кожи (эрозивные папулы, пузыри) или специфическом рините; результатах клинического и гистологического исследования плаценты; положительных результатах КСР, РИФ, РИБТ, анализе анамнеза.[/framed_box]
Сифилис плода — заканчивается его гибелью чаще на 5-7-м мес беременности — вследствие влияния бледной трепонемы, ее токсинов. При этом плод бывает мацерированный, с изменениями во внутренних органах (особенно сильно — повреждена печень), поражением костей.
Ранний врожденные сифилис по проявлениям может напоминать вторичные сифилиды (свойственные приобретенному люэсу), однако наблюдаются и особые, характерные лишь для него сифилиды.
Сифилитическая пузырчатка.
Сифилитическую пузырчатку относят к частым и ранним проявлениям раннего врожденного сифилиса. В отличие от эпидемической пузырчатки новорожденных при сифилитической пузырчатке пузыри локализуются на ладонях и подошвах (реже — на других участках тела), возникают на инфильтрированном основании; в содержимом пузырей обнаруживается бледная трепонема. Диффузное сифилитическое уплотнение кожи локализуется в области рта и подбородка, реже — на ладонях, подошвах, ягодицах и других местах. Кожа становится медно-красной, плотной; возникают трещины — с образованием характерных рубцов Робинсона-Фурнье (рубцы могут быть в виде поверхности наперстка); эти рубцы остаются на всю жизнь и позволяют диагностировать врожденный сифилис.
Сифилитический ринит
При поражении слизистых оболочек, в частности, носа развивается сифилитический ринит. Возникает затруднение носового дыхания, появляются слизисто-гнойные выделения, кровянисто-гнойные корки, которые забивают нос, вследствие чего нарушается кормление грудью ребенка. Сифилитический ринит может быть единственным проявлением раннего врожденного сифилиса. В отделяемом из носовых ходов находят спирохеты, что делает ребенка опасным для окружающих.
Поражение костно-суставной системы при раннем врожденном сифилисе встречается часто. При этом наблюдаются остеохондрит, периостит, фалангит; для выявления этих изменений важное значение имеет проведение рентгенографии (следует проводить детям, рожденным от больных сифилисом матерей).
При подозрении на врожденный сифилис проводят офтальмоскопию; при этом могут быть обнаружены хориоретинит (на глазном дне — симптом «соли и перца»), а также ирит. Наиболее опасной является атрофия зрительного нерва, приводящая к утрате зрения.
При раннем врожденном сифилисе на туловище, конечностях, лице, а также в складках кожи, на слизистых оболочках может развиваться папулезная и розеолезная сыпь (напоминает таковую при приобретенном вторичном сифилисе), однако высыпания более яркие, склонные к слиянию, а также эрозированию и мокнутию (особенно вокруг естественных отверстий, в складках кожи).
К тяжелым проявлениям раннего врожденного сифилиса относят патологические изменения внутренних органов. Чаще эти поражения выявляются в печени и селезенки (увеличиваются в размерах, становятся плотными); описано возникновение специфического порока сердца. В легких развивается интерстициальная пневмония.
При поражении центральной нервной системы в патологический процесс вовлекаются сосуды и оболочки головного мозга — с развитием менингита, менингоэнцефалита (с соответствующей клиникой). В отдельных случаях наблюдается скрытый менингит; обнаруживается только при исследовании ликвора. Иногда развивается гидроцефалия («беспричинный» крик ребенка днем и ночью). Возможно умственное отставание ребенка, параксизмальные судорожные припадки.
Остроконечные кондиломы.
При раннем врожденном сифилисе серологические тесты играют важную роль (особенно прй малосимптомных, скрытых формах). При этом их постановка должна проводиться комплексно, включая КСР, РИБТ, РИФ. Считают, что при активных проявлениях эти тесты дают положительные результаты почти в 100% случаев. Иногда (при мапосимптомной клинике, особенно на фоне иммунодефицита, сопутствующих заболеваний) КСР могут быть отрицательными или слабоположительными при позитивных РИБТ и РИФ.
Необходимо учитывать, что в первые 10-12 дней жизни ребенка КСР могут давать отрицательные результаты (даже при явном врожденном сифилисе), поэтому постановку их осуществляют через 2 нед после родов. Позитивная РИБТ без подтверждения ее результатами иных тестов, отсутствии клиники также не является достоверным критерием. Это связано с тем, что плод может получать антитела-иммобилизины от матери, которые и дают ложноположительные результаты в РИБТ. Если ребенок здоров, специфические иммобилизины элиминируют из крови через 2-5 мес после рождения, и РИБТ «самонегативируется».
Эпидемиологическую опасность для окружающих лиц могут представлять только нелеченные дети с манифестным ранним врожденным сифилисом, которые имеют эрозивные наружные проявления на коже и слизистых. Спустя один день после начала лечения сифилиса такие дети больше не могут инфицировать окружающих (бледная трепонема в отделяемом уже не определяется).
Ознакомьтесь так же: Какие мази помогают от розового лишая
На видео представлены признаки врожденного люэса.
Сифилитическая пузырчатка
сифилитическая пузырчатка относится к наиболее тяжёлым и неблагоприятным в прогностическом отношении симптомам раннего врождённого сифилиса. Сифилитическая пузырчатка существует при рождении ребёнка или появляется в течение первой недели жизни. Встречаемость данного вида клинических проявлений раннего врождённого сифилиса крайне редкая.
Первичным морфологическим элементом кожной сыпи является напряжённый пузырь, диаметром 1-5 см, заполненный серозным или серозно-гнойным, иногда геморрагическим содержимым. Пузыри развиваются на инфильтрированном основании, окружены узкой, буровато-красной каймой. Постоянно отмечаются на ладонях и подошвах. Тенденции к периферическому росту и слиянию нет.
Ранним признаком врожденного сифилиса является сифилитическая пузырчатка, которая возникает в первые дни, реже в первые недели жизни ребенка. На коже ладоней и подошв, реже на других участках тела на слегка инфильтрированном основании появляются полушаровидные (размером 10—15 мм), наполненные вначале прозрачным, затем мутным содержимым пузыри, окруженные по периферии буровато-красным венчиком, не склонные к периферическому росту и не сливающиеся между собой. При их вскрытии образуются эрозии с легкоранимой кровоточащей поверхностью, покрывающиеся затем корками. В содержимом пузырей обнаруживается много бледных трепонем. По данным литературы, сифилитическая пузырчатка диагностируется у 2— 23 % новорожденных, больных врожденным сифилисом. При постановке диагноза необходимо исключить эпидемическую пузырчатку новорожденных и врожденную пузырчатку.
studopedia.org — Студопедия.Орг — 2014-2019 год. Студопедия не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования (0.001 с) . 
Особенности болезни
Заражение плода осуществляется гематогенно-плацентарным путем. Патология затрагивает плаценту. При этом развивается фетоплацентарная недостаточность. Инфекция оказывает влияние на внутриутробное развитие плода. Если же беременная на поздних сроках болеет сифилисом, в ее половых органах сохраняется острый процесс, возможно интранатальное инфицирование.
Иногда болезнь у беременных заканчивается весьма плачевно:
Сифилитическая пузырчатка (фото)
Классификация
Специалисты выделяют 4 формы у рассматриваемой болезни:
Причины возникновения и пути инфицирования плода при врожденном сифилисе описаны ниже.
Данное видео расскажет о таком недуге как врожденный сифилис:
Причины возникновения
Заражение плода происходит:
Читайте далее про характерные признаки и симптомы раннего и позднего врожденного сифилиса.
Первые проявления инфекции можно обнаружить уже на 22 – 23 неделе развития в утробе. Во многом симптоматика зависит от таких показателей:
Первые признаки патологии врачи могут заметить уже при рождении малыша. Симптомы болезни также могут проявиться в 2 – 3 недели после появления малыша на свет. Это в том случае, если мать заболела перед родами.
Если у ребенка манифестная форма врожденного сифилиса, она будет проявляться в:
Инфекция имеет своеобразные признаки:
На дерме сифилитическая пузырчатка новорожденных проявляется:
Сифилитическая пузырчатка представлена вялыми пузырьками. Размеры волдырей могут достигать 0,3 – 1,5 см. Они могут формироваться при рождении, также такие волдыри могут формироваться в первые дни жизни вне утробы матери.
Внутри пузырей имеется серозная жидкость, которая со временем мутнеет, становится гнойной, геморрагической. Вокруг пузыря может появиться воспалительный ободок (темный). Образовавшиеся пузыри могут лопаться, сливаться. После нарушения целостности пузыря, остается эрозия. В некоторых случаях пузырьки засыхают, не лопаются.
Особенностью рассматриваемой патологии считается ее локализация:
Иногда высыпание поражает нижеуказанные районы:
В пузырной жидкости содержится много бледной трепонемы. Пузыри имеют твердый верх, основание у них инфильтрованное, гиперемированное.
Диагностика врожденного сифилиса
Чтобы точно поставит диагноз, нужно провести серологическую реакцию. Результат будет положительным при раннем врожденном сифилисе. У всех болеющих будет положительной реакция иммобилизации бледных трепонем.
Особую важность имеют такие методы обследования:
Серологическую реакцию рекомендовано выполнять только спустя 10 дней после рождения малыша. В некоторых случаях, рано проведенная процедура, оказывается негативной, даже при наличии сифилиса.
Врожденный сифилис у детей (фото)
У бледной трепонемы довольно высокая чувствительность к пенициллину, его производным. Главным методом терапии сыпи считается систематическое использование производных пенициллина. Если же у болеющего обнаружена аллергия на этот медикамент, ему назначают:
Терапевтическим способом
В лечении нейросифилиса следует сочетать антибактериальные медикаменты и пиротерапию, которая повышает проницаемость гематоэнцефалического барьера для антибиотиков.
Как происходит лечение сифилиса у детей и беременных женщин, расскажет специалист в данном видеосюжете:
Медикаментозным способом
Для подавления размножения вируса используют аминогликозиды. Но эти медикаменты оказывают токсическое воздействие на организм человека. Учитывая это, специалисты не рекомендуют применять аминогликозиды. Иногда лечение врожденного сифилиса антибиотиками дополняют производными висмута, мышьяка.
Профилактика заболевания
Итак, профилактика врожденного сифилиса. Очень многое зависит от обслуживания населения. Специалисты должны:
Эти мероприятия помогли значительно снизить случаи регистрации болезни в конце 80-х годов.
Врожденный сифилис (схема)
Осложнения
Среди осложнений рассматриваемой инфекции укажем:
При таком диагнозе, как врожденный сифилис, на прогноз влияет правильность проведенной терапии матери, степенью тяжести болезни у ребенка. Для достижения благоприятных результатов необходимы:
При правильной терапии результаты повторной серологической реакции будут отрицательными примерно за год. Если у малыша диагностирован поздний врожденный сифилис, такой результат после реакции проявится позже. А РИБТ, РИФ, могут оставаться положительными длительное время.
Еще больше полезной информации о сифилисе у детей и беременных женщин содержится в этом видео:
Дерматит – воспалительный процесс, поражающий кожный покров. Болезнь проявляет активное действие после сильного стресса или же передалась по наследству. Лечение проходит индивидуально в зависимости от симптомов и патологии. 
Признаки дерматита
Могут быть и другие признаки, когда на организм влияют разного рода факторы:
Как проявляется дерматит на кожном покрове
Патологии на коже в большинстве случаев вызваны разными реакциями, как аллергическими, так и воспалительными. Дерматит может быть вызван через хроническое течение и сезонное обострение.
Проявления недуга во всех случаях одинаковые, давайте разберем симптомы дерматита.
Далее можете ознакомиться с фото дерматита, чтобы иметь хоть какое-то понятие о болезни.
Виды дерматита
Разновидности дерматита зависят от симптомов и лечения.
Атопическая экзема
Данным заболеванием заразится не возможно, оно появляется в связи с наследственными генами или организм не справляется с аллергенами. Болезнь затяжная и трудно лечится.
Если дерматит наследственный, то первые признаки дадут о себе знать до 5 лет.
Проявления аллергического дерматита
Название говорит само за себя, экзема поражает кожный покров после связи с аллергенами. Это могут быть косметические средства, лекарственные препараты, ацетон, кислоты и многое другое.
Сначала кожа краснеет, далее появляются пузырьки, которые через время лопаются и образуются чешуйки на покрове.
Контактная экзема
Данная форма заболевания относится к аллергическому дерматиту. Воспалительная реакция может быть вызвана УФ-лучами, после рентгена, высокими и низкими температурными показателями.
Отличается болезнь тем, что не имеет инкубационного периода.
Себорейный дерматит
В результате неправильной работы сальных желез или после воздействия микроорганизмов, появляется себорейный дерматит, который еще называется грибковый. Заболевание не предается после контакта со здоровыми людьми.
Активность патологии объясняется пережитыми стрессами, нарушениями иммунитета, поражением нервной системы.
Пеленочное воспаление кожного покрова
Новорожденный малыш наиболее уязвим, ведь в подгузнике и пеленке повышенная влажность, воздух туда практически не попадает, и кожа начинает воспаляться через мочевую кислоту.
Разобраться во всей этой информацией помогут виды дерматита фото и лечение.
Как вылечить дерматит
При лечении нужно отталкиваться от симптомов заболевания. Правильное лечение восстановить кожу и приведет ее в порядок.
Дерматит у детей
Медикаментозным методом устраняется связь с аллергенами. Побороть экземы помогут специальные шампуни, крема, в составе которых находится декспантенол.
Повышайте детский иммунитет, пересмотрев каждодневный рацион питания, добавьте в него побольше витаминных продуктов.
Дерматит у взрослых
Лечение дерматита у взрослых проводится традиционно. После проявления болезни обязательно соблюдайте правила личной гигиены. Посетите врача, он назначит курс терапии для снятия воспалительных процессов.
Если дерматит в острой форме, то к антигистаминным препаратам добавляют гормональные средства. В нашей статье Вы увидите дерматит на фото и лечение у взрослых.
Постарайтесь не заниматься самолечением, обратитесь за помощью к специалисту, сдайте анализы и пройдите курс лечения.
Фото клинической картины дерматита
Рекомендуем прочитать
Хорошие и модные антиперсперанты
Лечение грязью — нетрадиционные подходы к оздоровлению + 64 фото…
Контактные линзы — акцентируем внимание на глазах + фото
Хроническая усталость или лень: как определить и рецепты для избавления + 65 фото…
Симптомы
Стафилококковые пиодермиты проявляются по-разному, т. е. симптомы будут отличаться в зависимости от вида пиодермии у взрослых и детей.
Например:
Другие виды пиодермии — это фурункул, карбункул, гидраденит. Они также поражают участки кожи и проявляются в виде распространения гнойничков, переходящих в глубокие язвы. Пиодермия (острая или хроническая) у человека — серьёзное заболевание, которое не рекомендуется лечить в домашних условиях. Чтобы быстро преодолеть болезнь, следует обращаться за профессиональной медицинской помощью.
Изначально нужно пройти диагностику и выявить причины патологии, проанализировать симптомы и только тогда приступать к терапии.
Хронический пиодермит человека лечится более сложно и продолжительно, поэтому важно предотвратить переход острого заболевания в затяжную форму. В этом случае курс терапии будет более эффективным и кратковременным.
Причины заболевания
Основные факторы, которые могут способствовать возникновению пиодермий — это снижение защитных функций кожи (у взрослых и детей), особенности кожного покрова человека, ослабление иммунной системы, несоблюдение личной гигиены, плохие условия труда. Причины заболевания имеют индивидуальный характер, соответственно, лечение будет подбираться в зависимости от сложности болезни, формы и возраста пациента.
Обращаем внимание на то, что для окружающих такая болезнь кожи не представляет опасности. Это обусловлено тем, что пиодермии вызывает сапрофитная микрофлора человека.
Избежать заболевания можно, придерживаясь определённых правил, например:
Также в группу риска попадают люди, болеющие сахарным диабетом и имеющие патологии органов пищеварительной системы.
Диагностика и лечение
Как вылечить острую и хроническую пиодермию кожи лица? Этот вопрос задают все, кто хоть однажды сталкивался с данным заболеванием. К счастью, современная медицина с этой задачей справляется весьма успешно. Сначала пациенту назначается диагностика (в домашних условиях она не проводится). Это обычно лабораторные и визуальные методы исследования.
Также в ходе диагностики проводится проверка на чувствительность к антибиотикам. Пациенту придётся сдать анализ крови, мочи и пройти проверку на сифилис.
Начальную стадию заболевания, как правило, лечат антибиотиками. Для этого обычно используют перекись водорода, раствор йода, бриллиантовую зелень, различные противомикробные средства. Не менее эффективными будут БАДы. Применяя биологически активные добавки от Now-foods можно довольно быстро преодолеть заболевание.
Эффект лечения будет проявляться в виде:
Регулярный прием БАДов от Now-foods позволит укрепить организм и значительно улучшить состояние кожи лица. Это эффективная забота о своем здоровье и профилактика многих других заболеваний.
Из средств народной медицины для лечения пиодермии применяют примочки из различных трав. Как правило, используют настои из ромашки, крапивы, берёзовых почек, еловой смолы и прочих лечебных растений.
К мерам профилактики можно отнести соблюдение гигиены и устранение очагов хронической инфекции.
Определение заболевания
Термин «пиодермия» точно отражает суть заболевания, поскольку в переводе с греческого языка «pýon» означает гной, а «dérma» — кожа. Причиной возникновения гнойного поражения являются болезнетворные бактерии – стафилококки и стрептококки. При этом воспаление может затрагивать не только кожный покров, но и волосяные фолликулы, сальные и потовые железы, а также подкожно-жировую клетчатку.
Пиодермии относятся к инфекционным болезням, передающимся от человека к человеку. Заражение ребенка может происходить следующими путями:
Малыши, посещающие ясли или детские сады, болеют различными формами пиодермии в несколько раз чаще. Причина этого – тесное общение, а также совместное пользование игрушками, головными уборами и другими предметами, через которые распространяется инфекция.
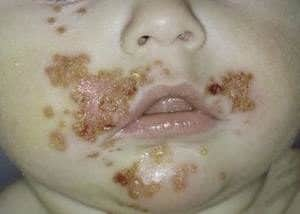
Фото симптомов
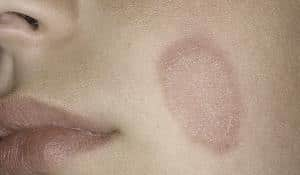
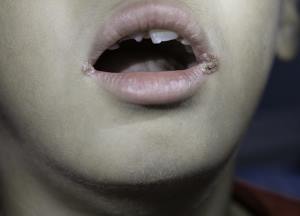
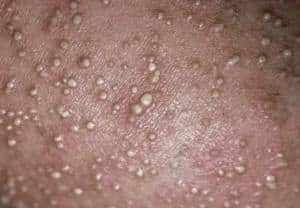
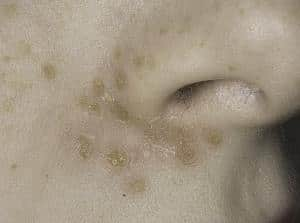
На приведенных фотографиях отражены основные разновидности пиодермии, встречающиеся у детей – везикулопустулез, стрептококковое импетиго, псевдофурункуллез, угловой стоматит (заеда), сухой лишай.
Очаги локализации симптомов пиодермии могут быть расположены на голове, руках, ногах, ягодицах, спине, животе ребенка. В тяжелых случаях, когда гнойники покрывают все тельце малыша, заболевание приобретает генерализованный характер и представляет угрозу не только здоровью, но и жизни ребенка.
Причины заболевания
На коже любого человека всегда присутствует большое количество различных микроорганизмов, в том числе, стрептококков и стафилококков, которые могут вызвать пиодермию. Находиться на теле, не причиняя вреда они могут длительное время.
Чтобы возбудители смогли проникнуть в организм и стать причиной заболевания, необходимо наличие определенных условий. Для детей такими провоцирующими факторами, в первую очередь, являются анатомо-физиологические особенности кожного покрова:
Кроме того, иммунная система маленьких детей находится в стадии формирования и не всегда способна оказать должное сопротивление инфекции.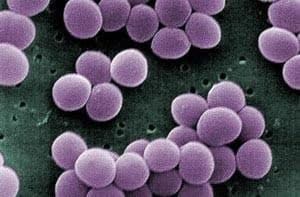
По данным медицинской статистики, около половины случаев кожных заболеваний у новорожденных приходится на долю пиодермии.
Важным фактором, влияющим на возможность заражения стафилококками или стрептококками, является наследственная предрасположенность к воспалительным заболеваниям. Риск инфицирования может увеличиться по таким причинам:
По мнению педиатров, дети-искусственники болеют гораздо чаще, чем малыши, находящиеся на грудном вскармливании. Однако, если кормящая мама употребляет запрещенные продукты или принимает лекарственные препараты, ребенок также попадает в группу риска по заболеванию пиодермией.
 Снизить уровень защитных сил и спровоцировать заражение патогенной микрофлорой могут врожденные или приобретенные заболевания пищеварительной или эндокринной системы, а также нервное и эмоциональное перевозбуждение.
Снизить уровень защитных сил и спровоцировать заражение патогенной микрофлорой могут врожденные или приобретенные заболевания пищеварительной или эндокринной системы, а также нервное и эмоциональное перевозбуждение.