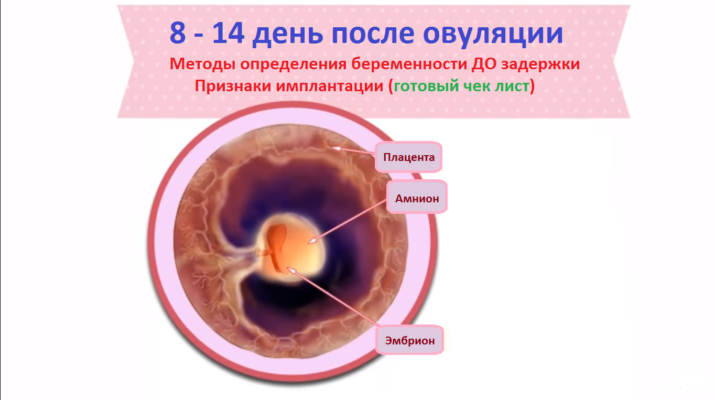
Причины и признаки замерзшей беременности
Полезная статья? Поделитесь с друзьями:
Содержание:
- Причины замершей беременности
- Диагностика замершей беременности
- Лечебные мероприятия при замершей беременности
- Реабилитационный период
Неразвивающейся или замершей беременностью называется особая форма невынашивания, при которой эмбрион/плод прекращает свое развитие. Длительное время эта патология протекает бессимптомно. Возможно развитие двух вариантов прерывания беременности:
- Анэмбриония (отсутствие эмбриона, имеется только плодное яйцо);
- Гибель эмбриона или плода.
До 22-й недели прерывание вынашивания называется неразвивающейся беременностью, а после 22-х недель – антенатальной гибелью плода.
Содержание
- 1 Как лечится анэмбриония?
- 2 Причины замершей беременности
- 3 Диагностика замершей беременности
- 4 Почему это происходит?
- 5 Что делать при анэмбрионии?
- 6 Профилактика
- 7 Причины и механизмы
- 8 Симптомы
- 9 Дополнительная диагностика
- 10 Что это такое?
- 11 Причины возникновения
- 12 Симптомы и диагностика
- 13 Лечение и профилактика
- 14 Симптомы и характер заболевания
- 15 Почему плодное яйцо оказывается пустым?
- 16 Диагностика неразвивающейся беременности следующая:
- 17 Беременность после «замершей беременности»
- 18 Онконастороженность
- 19 Что такое норма развития в I триместре?
- 20 Отсутствие эмбриона в плодном яйце: причины
- 21 Лечение
- 22 Как вовремя определить замершую беременность?
- 23 Диагностика замершей беременности
- 24 Причины смерти плода
- 25 Что делать при замирании беременности?
- 26 Скорая помощь при замершей беременности
- 27 Лечение и восстановление после замершей беременности
- 28 Как избежать замирания беременности в будущем?
- 29 Причина 1: слишком раннее обращение
- 30 Причины
Как лечится анэмбриония?
При подтверждении диагноза анэмбриональной беременности всегда проводится опорожнение полости матки от плодных оболочек. Выбор метода зависит от срока, при котором установлен данный диагноз. Возможно проведение вакуум-аспирации в ранних сроках и выскабливание полости матки в более поздних. Крайне редко происходит полный самопроизвольный аборт, при котором нет необходимости в выскабливании полости матки.
После данной процедуры потребуется проведение повторного ультразвукового обследования для оценки состояния матки и предупреждения возможных осложнений. При необходимости доктор назначает антибактериальные и противовоспалительные препараты, утеротоники (способствующие сокращению матки), физиотерапевтическое лечение, после выскабливания для гормональной реабилитации возможно назначение гормональных препаратов.
Повторная беременность рекомендуется через 3-6 месяцев в зависимости от выявленных при обследовании причин. К этому времени, как правило, происходит полноценная реабилитация организма. Если у пациентки было 2 и более эпизодов самопроизвольного прерывания беременности, в том числе и по причине анэмбрионии, перед последующей беременностью желательно проконсультироваться со специалистом по невынашиванию беременности для исключения других причин и проведения предгравидарной подготовки.
Избавиться от неразвивающейся беременности, в том числе и по типу анэмбрионии вы можете в нашей клинике.
У вас есть несколько причин обратиться с подобной проблемой к нам:
- Мягкое анестезиологическое пособие при проведении процедуры
- Выбор максимально бережного способа прерывания неразвивающейся беременности опытными квалифицированными специалистами под контролем УЗИ
- Возможность проведения гистологического и цитогенетического исследования эвакуированного из полости матки материала
- Проведение всех возможных методов реабилитации после процедуры для подготовки к следующей беременности, в том числе при необходимости внутриматочных физиотерапевтических процедур
- Консультация специалиста по невынашиванию беременности, подбора метода преодоления данной проблемы с учетом проведенной комплексной диагностики
- При наличии хромосомных и генетических заболеваний в нашей клинике вы можете решить эту проблему с помощью PGD (предимплантационной диагностики) или донорской программы в рамках проведения процедуры ЭКО.
Дополнительная информация
Ваш малыш от зачатия до рождения
Как развивается будущий ребенок в утробе матери, через какие стадии проходит плод
Ведение беременности после ЭКО
Беременность после ЭКО имеет повышенный риск осложнений и требует квалифицированного наблюдения у высококлассных специалистов.
Роды для ребенка — стресс? (видео)
О том, как воспринимает роды ребенок
Грудное вскармливание (видео)
Грудное вскармливание после Кесарева сечения. Первое прикладывание к груди. Как стимулировать и поддерживать лактацию.
Как совместить беременность и работу (видео)
Рекомендации для современных мам
Причины замершей беременности
В настоящее время выделяется несколько групп причинных факторов, которые могут либо изолированно, либо в комплексе оказывать повреждающее воздействие на беременность. Основные группы причин выглядят следующим образом:
- хромосомные аномалии, то есть наличие таких мутаций, которые несовместимы с жизнью;
- инфекционные, к которым относят инфицирование цитомегаловирусом, вирусом простого герпеса, вирусами Коксаки, хламидиями, токсоплазмами, уреаплазмами, микоплазмами, кандидами и т.д.;
- эндокринные: гиперандрогения (повышенное содержание в крови мужских половых гормонов, которое чаще всего имеет наследственный или врожденный характер), синдром поликистозных яичников, повышенное содержание пролактина в крови (функционального и органического происхождения), нарушение жирового обмена в сторону повышения или снижения массы тела, дисбаланс тиреоидных гормонов;
- аутоиммунные, при которых антитела и клетки иммунной системы проявляют свою агрессию в отношении собственных антигенов (антифосфолипидный синдром, антитела к хорионическому гонадотропину, изосерологическая несовместимость);
- тромбофилические заболевания и состояния, которые характеризуются повышенной свертываемостью крови и образованием тромбов.
Диагностика замершей беременности
Диагностика неразвивающейся беременности основывается на оценке клинической картины, а также применения дополнительных методов исследования, к которым относятся ультразвуковое и гормональное обследования. Помимо констатации факта данного состояния необходимо провести диагностику тех патологических состояний, которые могли послужить причиной неразвивающейся беременности.
Основные клинические симптомы, которые указывают на прекращение дальнейшего развития беременности, включают в себя:
- боли внизу живота;
- кровянистые выделения;
- несоответствие размеров матки предполагаемому сроку беременности и т.д.
Однако эти симптомы проявляются спустя какое-то время после прекращения развития беременности. Более ранняя диагностика основана на применении УЗИ, когда отсутствует сердцебиение эмбриона или выявляется пустое плодное яйцо (анэмбриония), а также на исследовании уровня хорионического гонадотропина (его значение меньше, чем должно быть при данном сроке задержки менструации).
Течение этого патологического состояния включает в себя следующие стадии прерывания беременности:
- угрожающий выкидыш (повышается тонус матки, но отслойки хориона/плаценты нет);
- начавшийся выкидыш (есть уже участок отслойки);
- аборт в ходу (полная отслойка плодного яйца);
- свершившийся выкидыш, как полный, так и неполный (части плодного яйца остаются в полости матки).
Почему это происходит?
Пустое плодное яйцо – это по сути беременность, которая не начала развиваться. Процесс развития прекратился еще до этапа формирования эмбриона. Причин такого нарушения достаточно много. Любые негативные изменения в организме женщины могут его спровоцировать. При постановке диагноза анэмбриония следует немедленно принять необходимые меры, так как это влечет за собой неизбежную гибель плода.
Среди основных причин пустого плодного яйца выделяют:
- Генетические нарушения.
- Инфекционные заболевания.
- Внешние факторы (состояние окружающей среды).
- Неправильный режим питания.
- Недостаток витаминов.
То есть в каждой конкретной ситуации определить причину образования пустого плодного яйца крайне сложно. Генетические нарушения начинаются на первоначальном этапе деления клеток и влекут за собой последующие ошибки. Это может быть формирование лишних хромосом либо наоборот, их неполного набора. В таком случае превращение яйца в эмбрион не происходит, организм женщины это понимает и начинает его отторгать.
По статистике из 100 женщин у 5-10 нет эмбриона в плодном яйце.
Что делать при анэмбрионии?
Если был поставлен такой неутешительный диагноз, нужно будет сделать коррекцию. Медицинская коррекция возможна с помощью двух способов.
Хирургический метод
Это наиболее распространенный вариант коррекции. Такой способ позволяет почистить полость матки без последствий. При хирургическом вмешательстве используется общая анестезия. Операция проходит очень быстро от 10 до 25 минут. Доктор должен выскоблить маточный слой и пустое плодное яйцо. Уже через пару часов женщина может отправляться домой.
Медикаментозный аборт
Аборт с применением специальных препаратов может быть использован, если срок беременности составляет меньше 6 недель. Женщина принимает лекарство и ждет когда начнутся схватки. Это больно. Вся процедура происходит в больнице под контролем врача. После того, как из матки выйдет все лишнее, женщина должна провести в больнице пару дней до того, как закончится кровотечение.
Чтобы уточнить причину нарушения развития беременности материал, полученный из матки в процессе чистки, отправляют на гистологическое исследование. Такое исследование должно выяснить причины прекращения развития эмбриона и когда именно он прекратил свое развитие.
При завершении любого из двух методов аборта нужно сделать УЗИ. Таким образом, можно удостовериться, что матка чистая и в ней не остались частички плодного яйца.
Профилактика
Проблему лучше предотвратить, чем решать ее последствия. Если обнаружено пустое плодное яйцо, то принимаются уже крайние меры. Но если при планировании беременности руководствоваться некоторыми рекомендациями, то можно снизить вероятность развития патологий.
Уменьшить риск формирования пустого плодного яйца можно следующими способами:
- обоим супругам пройти полное медицинское обследование (сделать анализы, УЗИ, проконсультироваться с гинекологом и терапевтом, чтобы исключить хронические заболевания, также рекомендуется посетить узких специалистов);
- по рекомендации специалиста начать прием мультивитаминов, в том числе фолиевой кислоты. Курс витаминов следует начать принимать за 2-3 месяца до зачатия;
- при подготовке к беременности следует отказаться от вредных привычек: употребления алкоголя, курения. Пересмотреть свой режим питания, рацион: наполнить его продуктами богатыми витаминами и минералами.
Причины и механизмы
Причины неразвивающейся беременности многообразны и комплексны. Трудно выделить какой-то один фактор, имеющий наибольшее влияние на организм женщины до зачатия и после него. Чаще всего речь идет об ассоциации нескольких причин. Из них важное значение имеют следующие:
- Инфекции (вирусно-бактериальные, хламидийные, грибковые).
- Хромосомные аномалии (трисомия, моносомия, три- и тетраплоидия).
- Эндокринные заболевания (сахарный диабет, гипотиреоз, адреногенитальный синдром).
- Аутоиммунные расстройства (антифосфолипидный синдром).
- Интоксикации химическими веществами.
- Тяжелые физические нагрузки.
- Радиоактивное облучение.
- Прием некоторых лекарств.
Чувствительность эмбриона к внешним неблагоприятным факторам наибольшая в раннем сроке. Существуют критические периоды во время беременности, когда риск патологии существенно выше. В основном это наблюдается на 7–12 сутки после зачатия, при имплантации плодного яйца в слизистую оболочку матки, и с 3 по 8 неделю гестации, что связано с активными процессами эмбриогенеза.
Среди механизмов развития анэмбрионии основная роль принадлежит нарушению процессов жизнеобеспечения зародыша, что приводит к его гибели. Это происходит на фоне прекращения хорионального кровотока, инволюции ворсинчатой оболочки и эксудативно-фиброзной реакции эндометрия. Последний на смену децидуальной трансформации приобретает признаки железисто-кистозной гиперплазии. Если беременность не отторгается, то плодное яйцо без эмбриона может еще длительное время персистировать в матке, повышая риск осложнений.
Анэмбриония является разновидностью неразвивающейся беременности. А ее причины включают внешние и внутренние факторы, оказывающие неблагоприятное воздействие на плод на ранних сроках гестации.
Симптомы
Плодное яйцо без эмбриона не имеет яркой симптоматики. Но несмотря на это, в клинической картине можно выделить определенные особенности, дающие возможность заподозрить акушерскую патологию. Как правило, речь идет о таких проявлениях:
- Размеры матки не соответствуют гестационному сроку.
- Постепенно исчезают признаки беременности.
- Маточный тонус снижен.
- Появляются скудные кровянистые выделения из влагалища.
При динамическом гинекологическом осмотре размеры матки не растут, как это положено в норме, а наоборот, уменьшаются. Исчезает цианоз слизистой оболочки шейки и влагалища. Ректальная температура также снижается.
Если неразвивающийся эмбрион длительно задерживается в полости матки, то возникает вероятность осложнений. Прежде всего речь идет о нарушении свертывания крови (коагулопатия или ДВС-синдром). В этом случае возникает повышенная кровоточивость из различных участков тела и внутренних органов, которую сложно остановить. Вторая опасность заключается в инфицировании мумифицированного плодного яйца и развитии эндометрита.
Дополнительная диагностика
Решающее значение в диагностике анэмбрионии принадлежит дополнительным методам. И основную роль в этом играет ультразвуковое исследование матки. По его результатам определяют следующие признаки патологии:
- Отсутствие эмбриона – «пустое» плодное яйцо.
- Участки отслойки хориона.
- Прерывистость децидуальной оболочки.
- Расширенный плодный пузырь.
- Нечеткая визуализация эмбриона.
- Деформация плодного яйца, неравномерность структуры.
- Отсутствие сердцебиения.
Если врач сказал, что у женщины по УЗИ нет эмбриона, а клинически беременность протекает нормально, то исследование нужно повторить через 7 дней. При отсутствии патологических изменений плод вырастет, и его станет не только видно, но и слышно (на 8 неделе сердцебиение уже обязано быть). Поэтому не стоит спешить с выводами и ориентироваться лишь на результаты однократной процедуры.
Согласно данных УЗИ, выделяют два типа анэмбрионии. Первый характеризуется тем, что диаметр плодного яйца не превышает 25 мм, размеры матки соответствуют 5–7 неделе беременности, но отстают от реального срока. При втором типе яйцо растет с нормальной скоростью и к 2,5 месяцам достигает 50 мм, однако не визуализируется ворсинчатый хорион.
Помимо инструментального исследования, диагностика включает определение гормонального спектра и биохимических показателей крови. Об анэмбрионии могут свидетельствовать такие показатели:
- Низкий уровень хорионического гонадотропина (ХГЧ), отсутствие его пиковой концентрации в 10–11 недель.
- Снижение пролактина, прогестерона, эстрадиола, кортизола.
- Падение уровня трофобластического β1-глобулина.
- Уменьшение концентрации плацентоспецифического α1-микроглобулина.
Нужно сказать, что увеличившийся ХГЧ, равно как и другие биохимические маркеры, говорят о нормальном течении беременности. И если даже на УЗИ эмбриона еще не видно – такое бывает вплоть до 6–7 недель – то женщине переживать не стоит. Возможно, это связано с ее индивидуальными особенностями или несовершенством аппарата.
Чтобы выяснить, почему может отсутствовать плодное яйцо, назначается исследование иммунного статуса (иммуноглобулины, волчаночный антикоагулянт, кардилипиновые и антифосфолипидные антитела), проводится генетический анализ (кариотипирование). Для раннего выявления осложнений необходим анализ коагулограммы (время свертывания, протромбиновый индекс, фибриноген).
Подтвердить анэмбрионию можно лишь инструментально-лабораторными методами. Но даже их результаты следует рассматривать в контексте клинической картины и индивидуальных особенностей организма.
Если плодное яйцо без эмбриона задерживается в полости матки, то существует реальная угроза для здоровья женщины и ее жизни. Поэтому патология требует активной лечебной тактики. После установления диагноза неразвивающейся беременности она прерывается одним из способов:
- Вакуумная аспирация.
- Выскабливание (кюретаж).
- Медикаментозный аборт.
После того, как плодное яйцо устранено, женщине показана противовоспалительная терапия, иммуностимулирующие и общеукрепляющие препараты. Если же развилось осложнение в виде кровотечения, то применяют гемостатики и плазмозаменители. При эндокринных нарушениях необходима соответствующая гормонотерапия, а аутоиммунные нарушения требуют использования глюкокортикоидов. Для нормализации психофизиологического состояния показаны седативные средства.
Последующая беременность рекомендуется только после устранения всех факторов, участвующих в развитии патологии. Женщине показано медико-генетическое консультирование и тщательный подход к планированию зачатия. Не помешает вести здоровый образ жизни и эмоционально настраиваться на благоприятное вынашивание ребенка.
Анэмбриония – довольно распространенная акушерская патология, о которой становится известно по результатам УЗИ. Немаловажное значение в диагностике также имеют лабораторные методы, позволяющие выявить системные расстройства и предположить, может ли последующая беременность завершиться благополучно. А для реализации положительного сценария необходимо во всем придерживаться врачебных рекомендаций.
Что это такое?
Патология обнаруживается на УЗИ в период до 12 недель. Беременная женщина не подозревает о проблеме. Присутствуют первичные симптомы оплодотворения: менструация отсутствует, грудь наливается, плодные оболочки формируются. Проблема заключается в том, что внутри плодного яйца нет эмбриона.
В медицине такое явление носит название анэмбриония или синдром пустого плодного яйца. Патология возникает в результате того, что:
- Эмбрион изначально не образовался.
- Плод прекратил свое развитие в силу каких-то причин.
Для уточнения диагноза проводится повторное УЗ-обследование в динамике. Иногда эмбрион имеет слишком маленькие размеры на начальных фазах развития, и анэмбриональная беременность может диагностироваться ошибочно. С целью исключения ошибки проводят два и более обследования с короткой периодичностью, с тем чтобы зафиксировать изменение размеров плодного яйца. Если размеры не изменяются, это свидетельствует о замирании беременности.
Причины возникновения
Из-за чего происходит анэмбриония доподлинно не известно. Механизм развития патологии в медицинской науке находится в стадии изучения. Считается, что это явление случайное и последующее оплодотворение может закончиться счастливым рождением младенца.
Среди причин патологии называются следующие факторы:
- Генетический сбой, когда хромосомы родителей при объединении создали недопустимый набор генов.
- Патологическое сочетание родительских генов, когда здоровая яйцеклетка сочетается с патологическим сперматозоидом или наоборот.
- Поражение эмбриона на ранних стадиях развития вирусной либо бактериальной инфекцией.
- Воздействие радиоактивного фона или токсических веществ в момент формирования эмбриона.
- Употребление алкоголя, наркотиков в момент зачатия или после.
- Гормональные сбои, создавшие среду, несовместимую с жизнью и развитием плода.
Симптомы и диагностика
Как таковые, специфические симптомы невынашивания беременности при анэмбрионии отсутствуют. Женщина испытывает обычные ощущения, характерные беременным: токсикоз, набухание молочных желез, прекращение менструации.
На УЗИ доктор может наблюдать увеличенную матку. Однако при визуализации сразу обнаруживается отсутствие эмбриона либо признаки замирания беременности, когда плод не развивается. Остановку в развитии плода врач наблюдает при повторном проведении УЗ диагностики.
Иногда угроза прерывания беременности может иметь характерные признаки:
- Боли внизу живота.
- Кровянистые выделения.
- Не соответствует уровень ХГЧ.
Диагностика патологического состояния подтверждается результатами ультразвукового исследования.
Лечение и профилактика
Чтобы исключить последствия невынашиваемости, чтобы после выкидыша женщина могла забеременеть в будущем, необходимо пройти профессиональное лечение. При подтверждении диагноза выполняется процедура:
- Выскабливания матки — если патология обнаружена на поздних стадиях.
- Освобождение от плодных оболочек методом вакуум-аспирации — на ранних сроках.
Для предупреждения последующих осложнений назначается антибактериальная, противовоспалительная терапия, а также препараты, способствующие сокращению матки. Практикуется также физиотерапия. А для гормональной реабилитации применяют медикаменты гормонального типа.
В качестве профилактики от нежелательной патологии рекомендуется проходить обследование перед зачатием. При выявлении каких-либо отклонений в деятельности репродуктивной системы или всего организма в целом, эффективнее начать лечение до зачатия, с тем чтобы подготовить организм к вынашиванию ребенка.
После диагноза «анэмбриония» планировать следующее зачатие рекомендуется не ранее 3-6 месяцев. За это время есть смысл восстановить здоровье, подлечить имеющиеся патологии, оздоровить организм путем сбалансированного питания и витаминов.
Если диагностируется привычная невынашиваемость, паре рекомендуется начать совместное лечение.
В клинике доктора Шестаева пациентам оказывают всестороннюю профессиональную помощь, начиная от диагностики и заканчивая комплексом оздоровительных профилактических мероприятий, благодаря которым вы сможете забеременеть и выносить ребенка.
Запишитесь прямо сейчас, если требуется консультация, диагностика или квалифицированная медицинская помощь. Клиника оснащена диагностическим и лечебным оборудованием, соответствующим европейским нормам. Обращайтесь! Вас встретят опытные врачи-профессионалы.
Оценка статьи:
Симптомы и характер заболевания
Вначале женщина отмечает те же симптомы, которые бывают при обычной беременности:
- повышение гормона ХГЧ;
- чувствительность груди;
- тошноту;
- прекращение менструаций.
Бывают случаи, когда эмбрион все же есть, но он прекратил свое развитие в первые дни существования. Поэтому анэмбриональную беременность относят к категории замерших.
Заключение об отсутствии эмбриона внутри плодного яйца делается на основе УЗИ. Без контроля такая беременность самопроизвольно прервется к двенадцатой неделе. Однако дотягивать до этого срока не рекомендуется.
Женщина к этому времени будет страдать от болей в животе и кровянистых выделений. Лучше не ждать изгнания плодного яйца, а провести выскабливание для предотвращения развития инфекции.
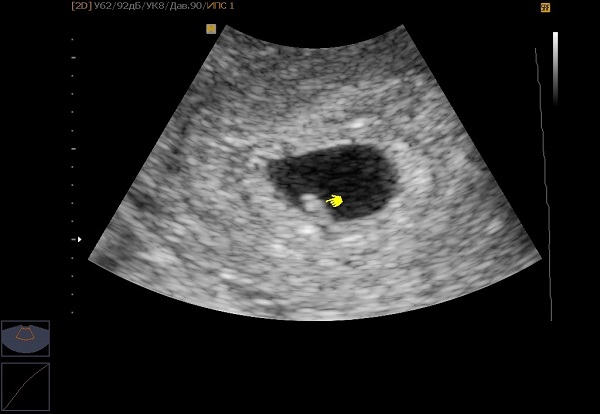
Наличие эмбриона в плодном яйце врач определит на УЗИ, обнаружив сердцебиение
Однако и торопиться проводить эту процедуру не нужно. Случается, что диагноз «анэмбриональная беременность» на ранних сроках ставят ошибочно. Если она выявлена на 5–6-й неделе, рекомендуется через неделю пройти еще одно УЗИ для уточнения.
Почему плодное яйцо оказывается пустым?
Эмбрион формируется не сразу же после зачатия. В первые дни после оплодотворения происходит лишь деление клеток. И только к четвертому-пятому дню они распределяются на две группы: из одной вырастает сам плод, а из другой – его оболочка. Поэтому плодное яйцо появляется чуть раньше.
Далее, если у эмбриона имеются серьезные хромосомные аномалии, он замирает в развитии. Чаще всего это происходит при:
- трисомии (наличии лишней хромосомы);
- мозаицизме (разном наборе хромосом в клетке);
- моносомии (нехватке хромосомы в паре).
Тем не менее плодное яйцо, которое само по себе подобных дефектов не имеет, продолжает развиваться. Поэтому оно и может оставаться в полости матки до конца первого триместра.
Другими причинами анэмбрионии могут послужить:
- плохая генетическая совместимость родителей;
- гормональные патологии у матери;
- низкое качество спермы;
- инфекции у обоих родителей.
Врачи рекомендуют тщательно планировать беременность, чтобы предотвратить замирание развития плода
В последнее время врачи отмечают и влияние экологического фактора. Под влиянием неблагоприятной окружающей среды на каждые семь беременностей приходится одна с пустым плодным яйцом.
Диагностика неразвивающейся беременности следующая:
При гинекологическом осмотре:
- несоответствие размеров матки сроку беременности (матка меньше предполагаемого срока беременности);
При ультразвуковом исследовании (УЗИ) малого таза:
- отсутствие сердцебиения плода;
- анэмбриония (пустое плодное яйцо, без эмбриона).
При гормональном исследовании крови:
- остановка прогрессивного роста цифр гормона беременности, ХГЧ (хориогонического гонадотропина), характерного для нормальной беременности.
Тактика ведения при обнаружении неразвивающейся беременности может быть различная и зависит от каждого конкретного случая:
Выжидательная
Через некоторое время из-за гибели плодного яйца происходит снижение уровня плацентарных гормонов и происходит самопроизвольный выкидыш.
Медикаментозное прерывание
Возможно, если срок беременности менее 8 недель, используются препараты: антагонисты прогестерона (мифепристон), который принимается в виде таблеток, в сочетании с аналогом простагландина Е1 (мизопростолом), который вводится вагинально; через некоторое время под действием препаратов происходит выкидыш.
Оперативное лечение
Выскабливание (кюретаж) полости матки.
После опорожнения матки в зависимости от ситуации могут назначаться средства, сокращающие матку и антибактериальная терапия. Через 1-2 недели необходимо пройти ультразвуковое исследование (УЗИ) матки, чтобы оценить состояние полости матки (нет ли остатков плодного яйца) и насколько хорошо сократилась матка.
Беременность после «замершей беременности»
Прогноз после неразвивающейся беременности в основном благоприятный. Большинство женщин не имеют проблем с наступлением и вынашиванием последующей беременности. Приблизительно 80-90% пациенток, имевших в прошлом однократную потерю беременности, благополучно вынашивают и рожают здоровых детей. Если потери беременности случались неоднократно (2 и более раз) и речь уже идёт о привычном невынашивании беременности, прогноз хуже, и семейной паре требуется более углубленное обследование.
Планирование последующей беременности рекомендуется не ранее, через 3-6 месяцев после предыдущей неудачи и включает в себя несколько наиважнейших аспектов:
- медицинское обследование, коррекция выявленных отклонений;
- оздоровление организма супругов (сбалансированное питание, витаминотерапия, исключение вредных факторов);
- психологическая реабилитация (консультация психолога).
Итак, какое обследование после «замершей беременности» рекомендует ЦИР? При однократной неудаче (неразвивающейся беременности) можно ограничиться стандартным набором обследования в ЦИРе при подготовке к беременности:
- Ультразвуковое исследование (УЗИ) органов малого таза
- Обследование на урогенитальные инфекции (мазки из шейки матки методом ПЦР-диагностики)
- Определение уровня гомоцистеина в крови
- Определение уровня аутоантител в крови
- Определение титра антител к краснухе в крови
- Исследование уровня гормонов щитовидной железы в крови.
Однако индивидуальный план обследования вырабатывается только после консультации гинеколога и может быть расширен, учитывая индивидуальные особенности. Обратитесь на консультацию к специалисту.
Поделитесь этой страницей в соцсетях
Онконастороженность
Опытный врач всегда оценивает все проявления болезни с точки зрения возможного возникновения онкологического процесса. Онконастороженность – это важный элемент диагностики любого заболевания: далеко не всегда это оправдано, но лучше перебдеть. Вот и каждому человеку надо внимательно относиться к собственному здоровью:
- замечая предраковые признаки;
- выполняя советы врача по профилактике онкологии;
- исключив вредные привычки из повседневной жизни;
- вовремя обращаясь за помощью.
Именно в этом проявляется онконастороженность – сделать все возможное, чтобы рано обнаружить болезни, ведущие к раку, и предотвратить неизлечимые формы онкологии.
Да, враг опасен, но если иметь информацию, знать противника в лицо, то можно вовремя обнаружить надвигающуюся опасность.
Что такое норма развития в I триместре?
Первый триместр — это 1-12 недели беременности. Будущие мамочки только начинают погружаться в новое состояние, часто ищут волнующую их информацию в доступных источниках, в том числе, на форумах о признаках замершей беременности на ранних сроках.
Но чтобы оценить достоверность выложенных там сведений, надо иметь хотя бы общее представление о том, что считать нормой. Тогда гораздо проще отслеживать, есть ли действительно отклонения, или пугающие нас симптомы вполне вписываются в общую картину естественных физиологических и эмоциональных перемен.
Итак, что происходит в этот ответственный период? Как уже говорилось выше, к исходу третьей недели малюсенький зародыш прикрепляется к стенке матки. На сроке 4-5 недель идет формирование нервной трубки и появляется сердцебиение.
Еще двумя неделями спустя у плода уже в наличии полушария головного мозга, чуть позже идет дальнейшее складывание органов и частей тела. На рубеже 9-10 недели на УЗИ можно различить лицо малютки. 11-12 недели — малютка уже двигается, у него начинает функционировать эндокринная система.
Гормональные сдвиги отмечаются в конце первого триместра и у самой мамочки, потому-то соответствующие признаки замершей беременности на 10 неделе беременности становятся приоритетными.
Отсутствие эмбриона в плодном яйце: причины
Анэмбриония является полиэтиологическим заболеванием. Данная патология в развитии эмбриона имеет много факторов. К ним можно отнести следующие:

- Наиболее частым этиологическим фактором среди выявленных анэмбрионий являются генетические аномалии. Грубые перестройки, которые несовместимы с жизнью, прерываются самим женским организмом, как нежизнеспособные. 80% угроз прерывания беременности, которые фиксируются в гинекологических отделениях — это причины генетических трансформаций. Женщины должны писать расписку, о том, что в случае их настояния на вынашивании беременности до 8 недель, они ознакомлены с высокими рисками возникновения генетических аномалий у эмбриона, а в последующем у плода.
- Второй лидирующей причиной среди возникновения пустого плодного яйца является воздействие на вынашивание беременности вирусных агентов. TORCH-инфекции могут обернуться для беременности фатальными последствиями. Влияние токсоплазмоза, цитомегаловируса, краснухи других возбудителей инфекционных заболеваний могут как вызывать замершую беременность, так и анэмбрионию. Если же данные вирусы не подействовали губительно на организм развивающегося крохи, то они могут вызывать грубые пороки развития, которые, порой, к сожалению, не совместимы с жизнью.
- Также губительно на эмбрион могут действовать некоторые лекарственные средства, химические вещества, которые вызывают остановку развития бластомеров(как часто можно быть донором яйцеклетки). Именно поэтому все врачи рекомендуют до конца первого триместра максимально ограничить потребление каких-либо препаратов.
- Влияние ионизирующего излучения так, такого, как рентгенологическое, также может повлиять на остановку развития эмбриона.
Лечение

При выявлении такого диагноза, как анэмбриония, терапия направлена на удаление плодного яйца, которое не имеет содержимого, из полости матки. Его эвакуацию возможно провести при помощи трёх способов.
Первый способ это медикаментозный аборт. В этом случае используется препараты, увеличивающие сократительную способность миометрия, провоцирующие экспульсия плодного яйца. При удачном проведении данной процедуры хирургическое вмешательство не показано. После удаления плодного яйца необходимо проведение контрольного ультразвукового исследования для того, чтобы удостовериться в отсутствии остатков в матке.
Вакуум экскохлеация. Использование вакуум аспиратора для удаления остатков плодного яйца. Данный вид является более щадящей процедурой, нежели медицинский аборт в виде острова кюретажа, так как нет травмирующего воздействия и характера на шейку матки, как при последнем.
Удаление плодного яйца из матки путем острого кюретажа — расширение цервикального канала и выскабливание полости матки острой кюреткой. Это наиболее грубый способ удаления беременности, который может приводить к нежелательным последствиям для репродуктивной функции женщины.
После удаления плодного яйца возможно проведение комплексного исследования полученного материала для того, чтобы определить причину образования такого состояния, как анэмбриония. Возможно проведение генетического анализа, определения инфекционных агентов, которые могли вызвать такие преобразования эмбриона(купить донорскую яйцеклетку). Однако, эти методики используются редко в силу их высокой стоимости.
Для того, чтобы предотвратить развитие такой патологии, необходимо проходить довольно качественную прегравидарную подготовку. Необходимо как мужчине, так и женщине пройти медицинское обследование, которое позволяет выявить инфекционные агенты, соматические заболевания, которые могут препятствовать нормальному развитию эмбриона. Возможно, будет необходимо медико-генетическое консультирование для выявления рисков возникновения генетических аномалий у зачатого ребенка.
Как вовремя определить замершую беременность?
 Правильное развитие и рост плода на каждом из этапов беременности зависит от многих явных и неявных факторов: генетическая база, достаточное поступление «строительных» элементов, болезни, инфекции и вирусы, правильное питание, образ жизни и пр. При этом симптомы у замершей беременности довольно точные, и диагностируются врачами без затруднений.
Правильное развитие и рост плода на каждом из этапов беременности зависит от многих явных и неявных факторов: генетическая база, достаточное поступление «строительных» элементов, болезни, инфекции и вирусы, правильное питание, образ жизни и пр. При этом симптомы у замершей беременности довольно точные, и диагностируются врачами без затруднений.
Бесспорно, самый главный симптом – это исчезновение признаков развивающейся беременности. Но диагностировать их себе самостоятельно затруднительно, да и в принципе ставить себе такой диагноз не стоит. Если возникли какие-то подозрения, или Вы заметили признаки замершей беременности, необходимо в срочном порядке обратиться к врачу. Доктор проведёт соответствующее обследование и УЗИ, определит полную картину протекания беременности, выявит наличие или отсутствие симптомов замершего плода. Это самый короткий и самый действенный способ определения замершей беременности вовремя.
Диагностика замершей беременности
Клинические признаки
 При неразвивающейся беременности картина нарушения беременности стертая, на фоне стабилизации (как правило, прекращения роста) размеров матки и банального несоответствия их сроку беременности (размеры соответствуют сроку на 1-2 недели меньше истинного). При этом матка может быть нормальных размеров, может быть уменьшена, или даже увеличена, если в полости присутствует гематома или продолжает расти оболочка внутри плода.
При неразвивающейся беременности картина нарушения беременности стертая, на фоне стабилизации (как правило, прекращения роста) размеров матки и банального несоответствия их сроку беременности (размеры соответствуют сроку на 1-2 недели меньше истинного). При этом матка может быть нормальных размеров, может быть уменьшена, или даже увеличена, если в полости присутствует гематома или продолжает расти оболочка внутри плода.
Характерным, но не обязательным признаком является предельно низкий уровень или даже полное отсутствие гормона ХГ в крови женщины (хорионический гонадотропин). Постепенно пропадают субъективные признаки беременности (на протяжении какого-то времени они могут и не исчезать после смерти плода), периодически из половых путей наблюдаются мажущие кровянистые выделения, боли внизу живота спастического характера.
Беременность, не развивающуюся в нормальном русле, подвергают следующей диагностике:
- 1. Определяется размер матки на осмотре у гинеколога. Он должен быть нормальным, соответствовать текущему месяцу беременности.
- 2. С помощью УЗИ малого таза определяют замершую беременность отсутствием сердцебиения плода, или анэмбрионией – нарушением, в результате которого плодное яйцо абсолютно пустое и не содержит эмбриона.
- 3. Гормональный анализ крови выявляет остановку или снижение роста цифр выработки гормона беременности. Дригими словами, от
- клонение от показателей, которые характерны нормально протекающей беременности.
Причины смерти плода
 На самом деле только в 10% случаев внутриутробной смерти связаны с заболеваниями матери, к примеру с острой инфекцией. Хронические инфекционные заболевания женщины обычно не ведут к остановке развития беременности, но вызывают фетопатии, состояния внутриутробной смерти от влияния других факторов. Довольно наглядным примером этого являются пороки сердца.
На самом деле только в 10% случаев внутриутробной смерти связаны с заболеваниями матери, к примеру с острой инфекцией. Хронические инфекционные заболевания женщины обычно не ведут к остановке развития беременности, но вызывают фетопатии, состояния внутриутробной смерти от влияния других факторов. Довольно наглядным примером этого являются пороки сердца.
Оценивая чувствительность эмбриона и плода к губительным факторам, можно сделать вывод: чем срок беременности меньше, тем чувствительность выше. Уменьшается она, тем не менее, неравномерно на протяжении развития беременности. В течение беременности существуют критические периоды, особенно чувствительные к неблагоприятным воздействиям: 7-12 день – период имплантации, 3-8 недели – период эмбриогенеза, до 12 недель – период формирования плаценты, 20-24 недели – время формирования самых важных функциональных систем плода.
Среди прочих причин смерти плода во время беременности:
- 1. гипертоническая болезнь,
- 2. анемия,
- 3. сахарный диабет,
- 4. тяжелый поздний токсикоз,
- 5. патология плаценты (преждевременная отслойка, предлежание, пороки развития),
- 6. патология пуповины (истинный узел),
- 7. маловодие,
- 8. многоплодие,
- 9. несовместимость по резус-фактору крови матери и плода.
- 10. хроническая интоксикация беременной (свинцом, ртутью, мышьяком, фосфором, окисью углерода и др.),
- 11. неправильное применение лекарств (к примеру, передозировка), гипо- и авитаминоз,
- 12. травма,
- 13. неблагоприятные условия вынашивания, в частности социально-экономические,
- 14. острая и хроническая гипоксия,
- 15. уродства плода не совместимые с жизнью.
Что делать при замирании беременности?
 При подозрении на смерть плода беременную женщину необходимо срочно госпитализировать. Окончательно достоверность диагноза «замершая беременность» подтверждают путем ФКГ, ЭКГ плода и УЗИ.
При подозрении на смерть плода беременную женщину необходимо срочно госпитализировать. Окончательно достоверность диагноза «замершая беременность» подтверждают путем ФКГ, ЭКГ плода и УЗИ.
При осмотре амниоскопом в первые сутки после гибели плода обнаруживают околоплодные воды зеленоватых тонов (окрашенных меконием), в дальнейшем интенсивность зеленого уменьшается, подчас появляется примесь крови. Но сам плод и хлопья казеозной смазки остаются зелеными.Рентгенологическое исследование применяется редко. Рентгенологическими признаками мертвого плода являются: несоответствие его величины сроку беременности, расплывчатость контуров черепа и уплощение свода, черепицеобразное положение костей, искривление позвоночника, отвисание нижней челюсти, атипичное членорасположение, декальцинация скелета.
Скорая помощь при замершей беременности
Лечение необходимо начинать сразу же после того, как поставлен окончательный диагноз. После этого беременность по медицинским показаниям прерывают. Если не сделать этого, плод начнёт разрушаться, что спровоцирует воспаление и интоксикацию женщины результатами распада тканей плода. В ряде случаев, особенно на ранних сроках, замершая беременность заканчивается самопроизвольным выкидышем. Доктор может выбрать следующие действия:
- 1. Подождать самопроизвольного выкидыша. Это может быть уместным, учитывая естественное течение патологии и снижение плацентарных гормонов.
- 2. Назначить на сроке до восьми недель специальные препараты, провоцирующие выкидыш (принимается препарат антагонистов прогестерона, а также вагинально вводится аналог простагландина Е1).
- 3. Назначить оперативное вмешательство – аборт, хирургическое выскабливание полости матки. В дальнейшем проводится терапия антибактериального воздействия. Спустя две недели в обязательном порядке проводится УЗИ, с целью оценить послеоперационное восстановление.
После прерывания беременности, врачи должны диагностировать причину возникновения патологии. При возможности, проводят гистологическое исследование плодных тканей. Обследуют и женщину, и мужчину.
Лечение и восстановление после замершей беременности
 Терапия после замирания плода начинается с обследования обоих родителей для предотвращения в будущем повторения ситуации. Обоим супругам нужно будет сдать анализы и пройти тщательное обследование половых гормонов, а также гормонов щитовидной железы. Выявляются скрытые инфекции. Применяются разнообразные методики обследования для установления и ликвидации причин, спровоцировавших появление патологии.
Терапия после замирания плода начинается с обследования обоих родителей для предотвращения в будущем повторения ситуации. Обоим супругам нужно будет сдать анализы и пройти тщательное обследование половых гормонов, а также гормонов щитовидной железы. Выявляются скрытые инфекции. Применяются разнообразные методики обследования для установления и ликвидации причин, спровоцировавших появление патологии.
Основные обследования, назначающиеся после внутриутробных патологий:
- 1. Цитогенетическое обследование назначается для выявления генетических аномалий плода;
- 2. Гистологический анализ материала содержащегося в маточной полости;
- 3. УЗИ малого таза;
- 4. Мазок на гонококк и флору;
- 5. Анализы на скрытые инфекции: микоплазма, уреаплазма, хламидии, вирус герпеса, цитомегаловирус, вирус папилломы человека.
- 6. Анализы крови на гормоны: прогестерон, этрадиол, пролактин, ФСГ, ЛГ, 17-ОП, 17-кетостероиды, дегидроэпиандростерон (ДГЭА), а также гормоны щитовидки;
- 7. Исследование кариотипа, в том числе определение частоты хромосомных спонтанных аберраций (для женщины и мужчины);
- 8. Спермограмма (мужчины);
- 9. Иммунограмма.
В каждом отдельном случае врач подбирает обследования по индивидуальной программе, и может назначить дополнительные анализы. В соответствии с причинами произошедшего и назначается лечение, в основе своей направленное именно на лечение причин, а также на общее поддержание здоровья, стабилизации обменных процессов и месячных циклов.
Замершая беременность – тяжелейшая травма психики женщины. Поэтому в процессе лечения, чтобы преодолеть страхи и волнения необходимо обратиться к психологу, получить соответствующую поддержку, пройти психокоррекцию, а возможно и лечение.Далее для профилактики вводится тщательная контрацепция, поливитаминные комплексы и полноценное питание. По сути, лечение замершей беременности может продолжаться долгие годы и закончиться только с наступлением логичного финала – рождения здорового и полноценного ребенка.
Как избежать замирания беременности в будущем?
Этим вопросом, матери, перенесшие эту трагедию, задумываются в самом начале планирования будущей беременности. Ответ на этот вопрос лежит на поверхности: чтобы избежать повторения этой ситуации обязательно нужно обратиться в женскую консультацию и пройти индивидуальное обследование. Программа такого обследования составляется в индивидуальном порядке, исходя из особенностей организма конкретной женщины и истории ее болезни. Тем не менее, существуют стандартные диагностические обследования, показанные абсолютно всем женщинам вне зависимости от возраста:
- 1. УЗИ органов таза;
- 2. мазки на выявление урогенитальных заболеваний;
- 3. анализ крови на уровень гомоцистеина и аутоантител;
- 4. исследование щитовидки и оценка ее гормонального уровня содержания в крови;
- 5. ToRHC-комплекс – анализ на инфекции.
Подобные меры носят крайнюю необходимость, в связи с тем, что именно профилактика замершей беременности снижает риск ее повторения и увеличивает Ваши шансы быть счастливой матерью.
Причина 1: слишком раннее обращение
Оплодотворенная яйцеклетка, выглядящая, как небольшое темное пятнышко, обнаруживается в матке с 5-6 недель. В это время ее размеры составляют всего 5-7 мм. При трансвагинальном обследовании плодное яйцо видно на 4-5 неделе и его размер составляет 2-4 мм.

Но женщина не всегда может точно определить время зачатия и беременности в неделях. Зародыш иногда слишком мал и поэтому не определяется. В этом случае нужно пройти обследование повторно.
Если плодное яйцо так и не «нашлось», врачи подозревают внематочную беременность.
Причины
Точные причины возникновения патологии не установлены. Специалисты предполагают, что к гибели эмбриона могут привести наследственные факторы, действие которых приводит к неправильному распределению хромосом. Как правило, более чем в восьмидесяти процентах случаев выявляются генетические аномалии. Определить наличие таковых позволяет гистологическое исследование абортивного материала.
По мнению врачей, причиной анэмбрионии может стать некачественный биологический материал. Если произошло оплодотворение полноценной яйцеклетки патологически измененным сперматозоидом или наоборот, зародыш оказывается неполноценным, нежизнеспособным. В результате организм женщины отторгает патологическое новообразование.
Кроме того, по мнению специалистов, значительно увеличивают риск возникновения анэмбрионии следующие факторы:
- злоупотребление алкогольными напитками в период планирования беременности, а также на ранних сроках «интересного» положения;
- табакокурение, токсикомания, употребление наркотических веществ;
- состояние усталости, постоянные стрессы, эмоциональное опустошение, сопровождающие первый триместр беременности;
- дисбаланс гормонального фона, проблемы с щитовидной железой;
- облучение, воздействие на будущую маму радиации;
- острые вирусные заболевания, такие как грипп, краснуха, пневмония, цистит и др.
Возникновение анэмбрионии может быть обусловлено физическими нагрузками, которые представительница слабого пола выполняла в первом триместре беременности. Данный фактор обуславливает распространенность подобного явления у профессиональных спортсменок, которые не уменьшают интенсивность тренировок.
Само по себе явление анэмбрионии не оказывает на репродуктивную функцию женщины негативное влияние. Однако синдром пустого яйца может стать причиной возникновения психических расстройств.