Содержание
Что такое нефротический синдром?
Под нефротическим синдромом понимают неспецифический клинико-лабораторный симптомокомплекс, возникающий на фоне множества различных заболеваний и характеризующийся расстройством функции почек. Наиболее часто обнаруживается у взрослых в возрасте 25 — 35 лет и детей 3 — 6 лет, но также описаны случаи патологии у новорождённых и престарелых лиц.
Нефротический синдром до 1949 года был известен под термином «нефроз».

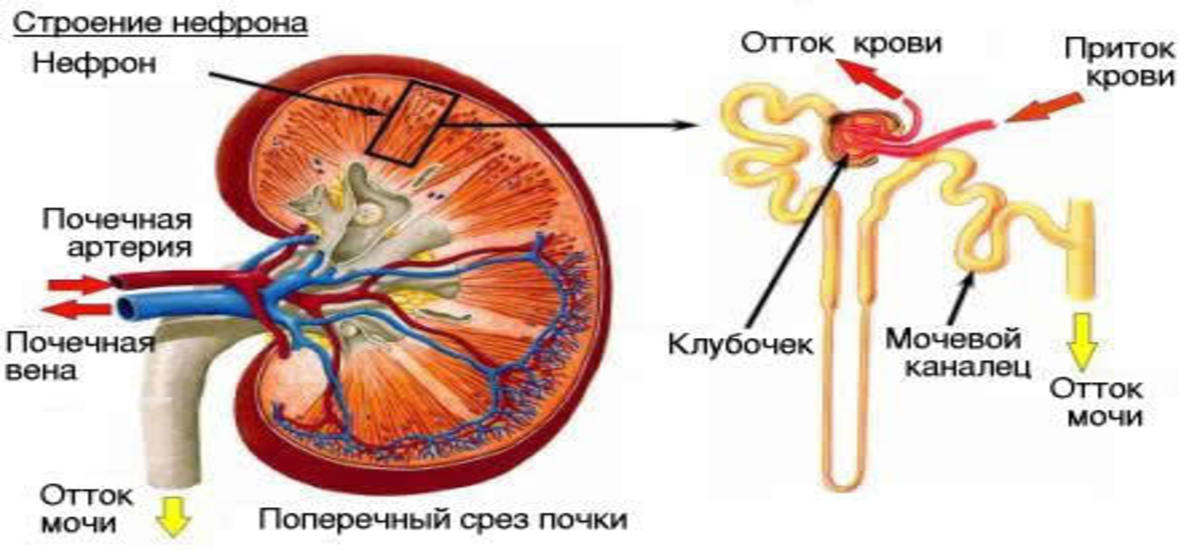
Виды нефротического синдрома
Единой классификации заболевания не существует. В зависимости от причины нефротический синдром может быть:
- первичным, возникающим при непосредственном повреждении почечной ткани;
- вторичный, являющимся осложнением других соматических болезней;
- врождённым, обусловленным генной патологией и передающимся по наследству.
Наиболее часто встречается первичный тип данной патологии.
Различают следующие формы:
- персистирующую. Характеризуется медленным и вялым течением. Даже массивное лечение не помогает достичь ремиссии заболевания, зачастую оканчивается формированием почечной недостаточности;
- рецидивирующую. Отсутствие проявлений нефротического синдрома сменяется его частыми обострениями;
- эпизодическую. Один возникший случай патологии оканчивается стойкой длительной ремиссией;
- прогрессирующую. Отличается бурным течением заболевания с формированием недостаточности почек в течение 1 — 3 лет.
В зависимости от чувствительности к терапии гормональными средствами:
- гормоночувствительный;
- гормонорезистентный.
Причины нефротического синдрома
Непосредственными причинами формирования первичной формы могут стать:
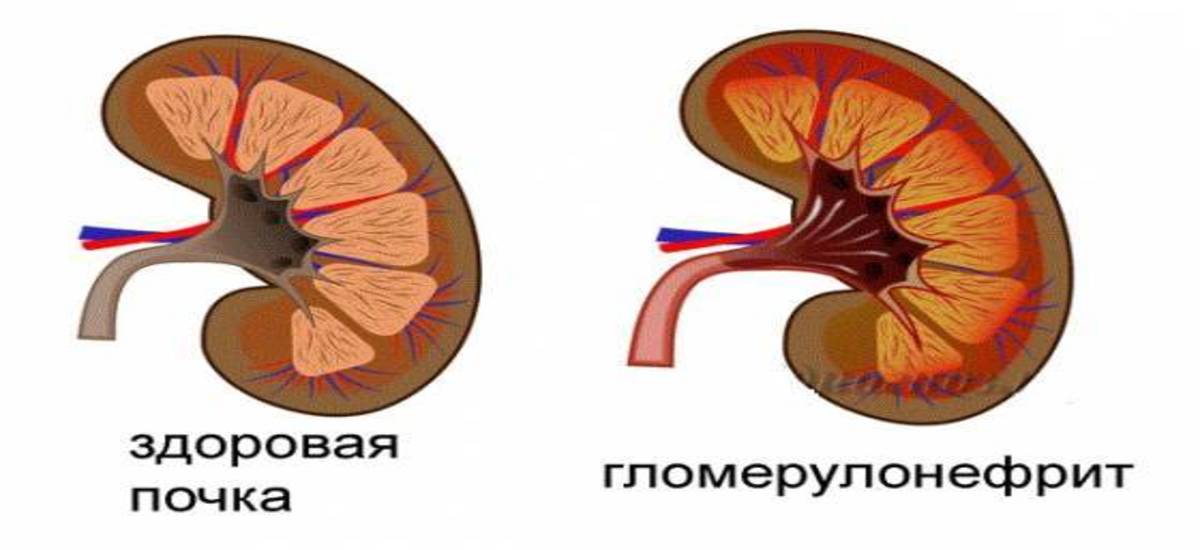
- воспалительный процесс в почечных клубочках (гломерулонефрит);
- воспаление инфекционной этиологии почечных канальцев и интерстициальной ткани (пиелонефрит);
- нефропатия беременных;
- злокачественные новообразования почек;
- отложение в ткани органа специфического белка-амилоида.
Вторичная форма может возникать при:
- сахарном диабете;
- хронической сердечной недостаточности;
- аутоиммунных заболеваниях — системной красной волчанке, ревматоидном артрите, склеродермии;
- тромбозе почечных или печёночных вен;
- паразитарных болезнях — шистосомозе, филяриатозе, токсоплазмозе, трихинеллёзе;
- заболеваниях крови — лейкозах, миеломной болезни;
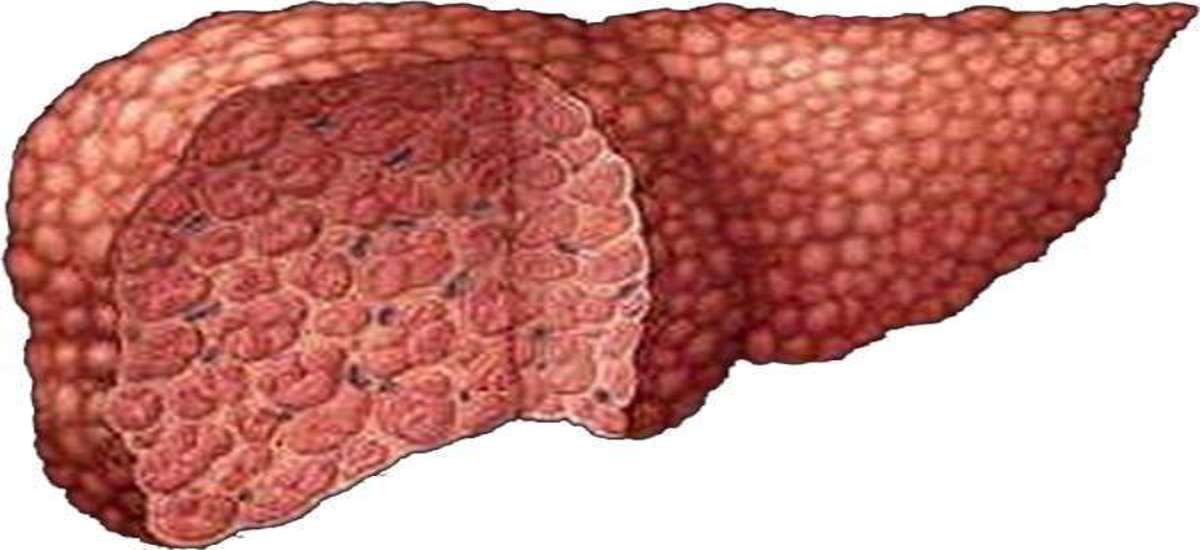
- циррозе печени;
- аллергических проявлениях;
- интоксикации солями тяжёлых металлов, например, ртути и некоторыми нефротоксичными лекарственными препаратами — Индометацин, Циклоспорин и др.
Существует идиопатическая форма нефротического синдрома, при которой причину данного состояния установить не удаётся.
Но как возникает нефротический синдром? Стоит отметить, что данное состояние в подавляющем большинстве случаев развивается у лиц с аутоиммунными заболеваниями. И в настоящее время наиболее изучена и признаётся многими учёными именно иммунологическая природа возникновения нефротического синдрома.
При воздействии вышеперечисленных факторов образуются циркулирующие аутоиммунные комплексы, которые с током крови попадают в почечную ткань, поражают эпителиальный слой, а также осаждаются на базальной мембране органа (в норме через неё фильтруются все вещества), приводя к её повреждению. В результате поры данной области расширяются, и с мочой начинают выделяться вещества, которые в нормальных условиях должны возвращаться обратно в системный кровоток.
5 главных критериев нефротического синдрома
В медицинской терминологии существуют два практически очень схожих понятия — нефритический и нефротический синдром. Первый в большинстве случаев является исходом воспалительных заболеваний почек и отличается выраженной гематурией (наличием в моче большого количества неизменённых эритроцитов) и менее выраженными отёками.
А для нефротического синдрома отдельно выделено 5 главных критериев.
- Протеинурия. Является ведущим проявлением, характеризующимся выделением с мочой белка в количестве более 3 граммов в сутки.
- Гиперлипидемия — нарушение жирового обмена, возникающее при данном состоянии, ведёт к повышению в крови уровня триглицеридов, холестерина и фосфолипидов. Также гиперлипидемия связана с усиленной продукцией печенью холестерина и резким снижением уровня главных ферментов, расщепляющих липопротеиды, ввиду их потери с мочой.
- Гипопротеинемия — снижение белка в крови ниже уровня 30 — 40 г/л. Происходит данное явление из-за усиленного распада и снижения синтеза белков, перемещения их во внесосудистые пространства (при массивных отёках).
- Диспротеинемия. В норме концентрация в крови белка-альбумина достигает 60%, при нефротическом синдроме этот показатель гораздо ниже (гипоальбуминемия), зато уровень белков-глобулинов и фибриногена заметно растёт. Это в свою очередь сказывается на транспорте лекарственных препаратов, связывании свободных и жирных кислот.
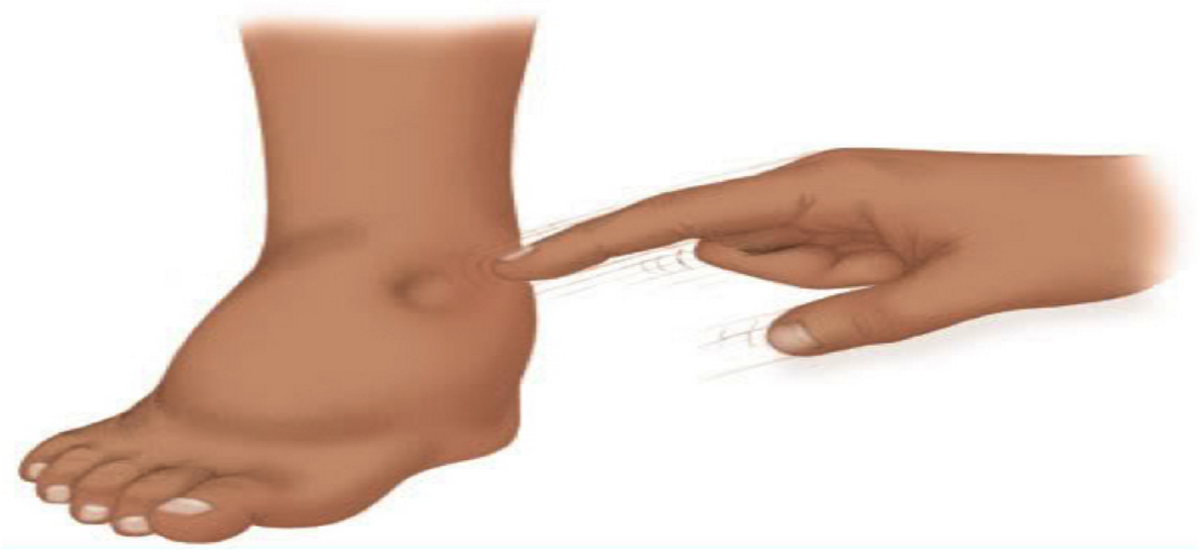
- Нефротические отёки. Из-за снижения уровня белка падает онкотическое давление, которое необходимо для поддержания крови в сосудистом русле. В результате выхода крови уменьшается объём циркулирующей жидкости, активируется волюморецепторы, расположенные на сосудах и призванные его контролировать. Это приводит к усилению выработки корой надпочечников гормона — альдостерона, с помощью которого задерживается натрий и вода, что ещё больше усугубляет проявления отёчного синдрома.
Также стоит отметить, что нефротический синдром обязательно проявляется гиперкоагуляцией крови (склонностью к образованию тромбов) вплоть до развития в некоторых случаях синдрома диссеминированного (рассеянного) внутрисосудистого свёртывания.
Наиболее непостоянным критерием нефротического синдрома является гиперлипидемия, которая может отсутствовать в 10 — 20% случаев заболевания.
Проявления заболевания
Несмотря на всё многообразие заболеваний, приводящих к нефротическому синдрому, его симптоматика достаточно однотипна и включает в себя:
- общую слабость, недомогание, снижение работоспособности, жажду и сухость во рту;
- припухшие веки, пастозное лицо. Первые отёки появляются в вокруг глаз и на щеках – «нефротическое лицо», затем спускаются на поясницу, живот, верхние и нижние конечности. В тяжёлых случаях проникают в плевральную и перикардиальную оболочку — гидроторакс и гидроперикард (водянка серозных полостей);
- изменения кожного покрова — шелушение, сухость, формирование трещин, через которые в тяжёлых случаях может просачиваться жидкость;
- отсутствие аппетита, тошнота, вздутие живота — непостоянные признаки;
- мышечные, суставные и головные боли, болевые ощущения в поясничной области;
- судороги и парастезии (нарушение чувствительности определённых зон) — при хроническом течении;
- повышение температуры тела при острой форме заболевания.

Нефротический синдром у детей
У детей наиболее часто встречается идиопатическая форма нефротического синдрома, распространённость 12 — 15 случаев на 100 тысяч детского населения.
Причиной заболевания чаще становятся такие патологии, как:
- поликистоз почек;
- синдром Альпорта или Марфана;
- ювенильный ревматоидный артрит;
- остеомиелит;
- ревматизм;
- опухоли различной локализации;
- врождённый сифилис;
- туберкулёз и др.
Первым проявлением нефротического синдрома у детей в большинстве случаев является появление отёков лица. Также характерны бледность кожного покрова, уменьшение выделения мочи (олигурия), и её пенный вид из-за присутствия большого количества белка. Также отличительной особенностью течения заболевания у детей является хороший ответ на гормональную терапию.

При появлении признаков нефротического синдрома можно обратиться к врачу-педиатру, терапевту, нефрологу.
Чем опасен нефротический синдром?
При отсутствии адекватной терапии данное состояние может приводить к:
- тромбоэмболии лёгочной артерии;
- сепсису;
- гиперсвёртываемости крови;
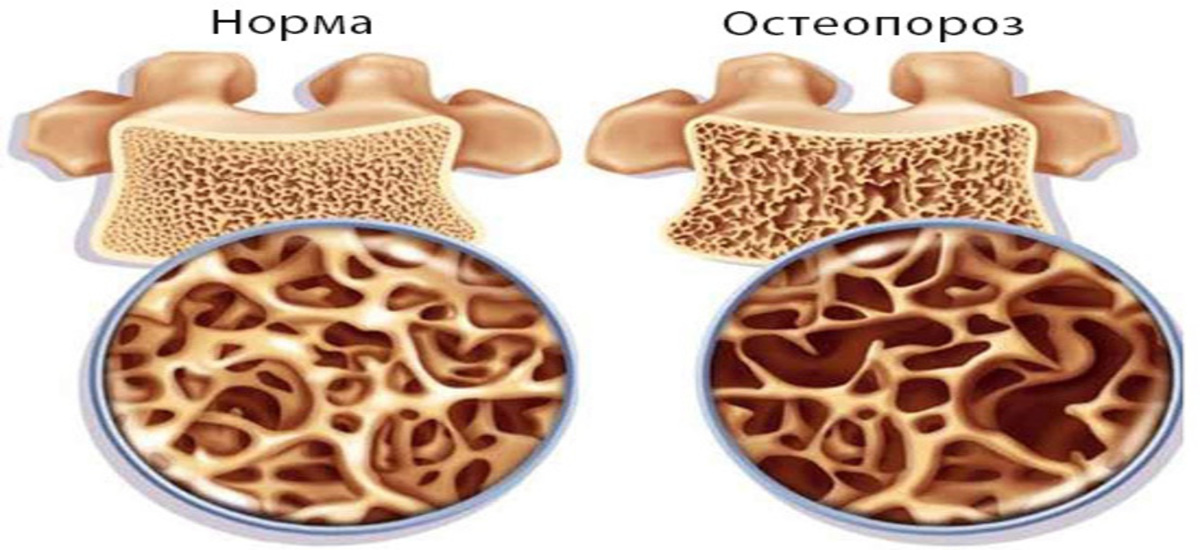
- снижению плотности костей (остеопорозу) и патологическим переломам;
- острой коронарной недостаточности;
- прерыванию беременности;
- преждевременным родам;
- отёку лёгких или мозга;
- острому нарушению мозгового кровоснабжения;
- гиповолемическому шоку;
- смертельному исходу.
Диагностика
Для выявления заболевания важен опрос пациента, сбор характерных жалоб, осмотр и проведение следующих лабораторных анализов и инструментальных исследований:
- общего анализа крови и мочи;
- биохимического анализа крови — протеинограммы и липидограммы, мочевины, креатинина, ревматологических проб;
- коагулограммы — для диагностики ДВС синдрома;
- пробы Зимницкого и Нечипоренко;
- бактериологического посева мочи;
- электрокардиографии;
- ультразвукового исследования почек;
- допплерографии почечных сосудов;
- внутривенной урографии;
- нефросцинтиграфии;
- биопсии почек.

Современные методы исследования более чем в 95% случаев помогают выявить почечную дисфункцию и установить правильный диагноз.
Лечение нефротического синдрома
Лечение осуществляется в условиях стационара и складывается в назначении:
- диеты №7 в с ограничением в рационе количества жидкости и поваренной соли до 2 г в сутки;
- при аутоиммунной этиологии — гормональных препаратов (Преднизолон, Метилпреднизолон, Дексаметазон);
- цитостатических средств (Метотрексат, Циклофосфамид, Азатиоприн) при неэффективности гормонов);
- при наличии бактериальной флоры — антибиотики (Цефтриаксон, Ципрофлоксацин, Левофлоксацин).

Симптоматическая терапия может включать в себя:
- жаропонижающие средства — Панадол, Эфферолган;
- диуретики — Торасемид, Лазикс, Верошпирон;
- антикоагулянты — Фраксипарин, Гепарин;
- гипотензивные — Рамиприл, Лизиноприл, Лозартан;
- десенсибилизирующие препараты — Супрастин, Цетрин, Тавегил;
- инфузии реополиглюкина, альбумина, свежезамороженной плазмы.
Он напрямую зависит от причинных факторов, приведших к развитию нефротического синдрома, возраста пациента, сопутствующих патологий и своевременности проводимой терапии. В 5 — 10% случаев ответа на проводимое лечение не наблюдается, заболевание быстро прогрессирует и ведёт к летальному исходу.
Зачастую патология принимает рецидивирующее течение с формированием хронической почечной недостаточности.
Заключение
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!





Загрузка…















































