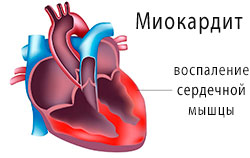
Миокардиты – это целая группа заболеваний, связанная с воспалением сердечной мышцы. В результате миокардита поражается миокард и нарушаются его функции.
- Причины
- Симптомы и виды миокардитов
- Развитие миокардита у детей
- Как диагностировать миокардит?
- Лечение
- Медикаментозная терапия
- Прогноз при миокардите
- Развитие осложнений
- Рекомендации по профилактике
Содержание
- 1 Симптомы и виды миокардитов
- 2 Как диагностировать миокардит?
- 3 Лечение
- 4 Прогноз при миокардите
- 5 Классификация
- 6 Механизм развития
- 7 Симптомы
- 8 Диагностика
- 9 Диетотерапия
- 10 Профилактика
- 11 Причины миокардита
- 12 Классификация
- 13 Что такое миокард?
- 14 Общая симптоматика миокардита
- 15 Ревмокардит у детей
- 16 Диагностика миокардитов
- 17 Лечение вирусного и других видов миокардита
- 18 Профилактика
Симптомы и виды миокардитов

Миокардит может протекать бессимптомно – зачастую его распознают только после выраженных изменений, обнаруженных на ЭКГ.
Если же случай клинически выражен, то характерными жалобами больных становятся жалобы на боли в сердечной области – длительные, возникающие вне зависимости от физической нагрузки, а также на перебои в работе сердца, увеличенное сердцебиение и отдышку, повышение утомляемости. Часто отмечается и незначительный рост температуры тела – от 37,0 до 37,9°С.
Существует несколько видов заболевания, различающихся симптоматикой и происходящими в организме процессами:
- Миокардит инфекционный – напрямую связан с инфицированием организма, возникает на фоне недомогания или сразу после него. Начало заболевания связано с упорными болями в сердце, перебоями в его работе, одышке, болезненности в суставах. Может слегка повышаться температура. Чем больше прогрессирует инфекционный процесс, тем острее будет обозначена симптоматика. Увеличиваются размеры сердца, нарушается его ритм (тахикардия, аритмия, брадикардия). Такой миокардит может протекать в токсической форме, возникающей на фоне выраженной интоксикации организма или в аллергической – через несколько недель после обострения хронических инфекций.
- Миокардит идиопатический – протекает тяжелее, нередко с развитием кардиомегалии (злокачественное течение). Его характерные симптомы: увеличение размера сердца, тяжелые нарушения ритма. В числе осложнений – возникновение тромбов, сердечная недостаточность, тромбоэмболия и инфаркты.
- Аллергический – может возникнуть в промежутке 12 часов-2 суток после введения вакцины или препарата, провоцирующего аллергию у пациента.
- При ревматизме и заболеваниях соединительной ткани миокардит – это симптом основного заболевания.
Как диагностировать миокардит?
Диагностика миокардитов затруднена по той причине, что специфические критерии, характерные только для этого заболевания, отсутствуют. Для того чтобы выявить воспаления в миокарде проводят ряд комплексных мероприятий.
Проводится полный сбор анамнеза (информации о заболевании и пациенте), а так же полное обследование больного – обнаружение симптомов тахикардии, набухания шейных вен, застоев в легких, нарушений сердечного ритма.
Следующие методы диагностики позволяют обнаружить миокардит и оценить степень поражения миокарда:
- ЭКГ-изменения здесь не специфичны – это нарушения возбудимости, проводимости, сердечного ритма.
- При ЭхоКГ обнаруживается патология миокарда – расширения сердечных полостей, нарушения функции диастолы – они проявляются в различных степенях в зависимости от того, насколько выражен прогресс.
- Анализы крови (биохимический, иммунологический, общий) также не являются специфичными при миокардите.
- С помощью рентгена легких можно обнаружить кардиомегалию (увеличение размеров сердца), а также выявить застои в легких.
- ПЦР-диагностика или бакпосев крови помогут выявить возбудитель.
- Биопсия, проводимая зондированием и включающая в себя гистологические исследования, подтверждает диагноз менее чем в 40% случаев, поскольку миокардит может иметь очаговый характер, а при повторном проведении позволяет оценить динамику заболевания.
- Физиологичное радиоизотопное исследование (сцинтиграфия) позволяет проследить миграцию лейкоцитов, естественную при воспалительным очаге.
- МРТ позволяет оценить отеки и воспалительный процесс визуально, при этом чувствительность метода составляет до 75%, кроме того, исследование позволяет определить зоны некроза и повреждений в сердечной мышце.
Лечение
При лечении миокардита решается целый ряд моментов: предотвращается расширение сердечных камер и минимизируется развитие хронической сердечной недостаточности. Больные с подозрением на миокардит обязательно госпитализируются.
Также назначается постельный режим – продолжительность этого периода связана с тяжестью заболевания. При высоком риске осложнений лечение проводят в палате интенсивной терапии. Кроме того, при лечении и в период восстановления показана диета, ограничивающая жидкость и соль.
Больным, у которых выявляют стойкие нарушения ритма, что нельзя устранить медикаментозными способами, показано хирургическое лечение. В этом случае имплантируют внешний водитель ритма – он генерирует правильную частоту сокращений, заставляя сердце обеспечивать нормальное кровообращение.
Даже после окончательного выздоровления показано регулярно обследоваться у врача – так, если заболевание проходило в легкой форме, то периодичность посещений – раз в полгода-год, в средней – ежеквартально. Если же заболевание протекало в тяжелой форме, то для обследований необходима повторная госпитализация.
Тем, кто перенес миокардит, следует снизить потребление соли, избегать интенсивных нагрузок и переохлаждений, а при возникновении одышки или отеков – незамедлительно обращаться к врачу.
Медикаментозная терапия

Медикаментозная терапия направляется на устранение причин заболевания и его симптомов. Кроме того, проводится корректировка состояния иммунной системы, что позволяет предотвратить осложнения. Назначается и противовирусная терапия, поскольку миокардит чаще всего вызван вирусными инфекциями.
Если же заболевание развивается на фоне бактериального заражения, то назначают антибактериальные средства, причем антибиотики выбирают с учетом основного заболевания. На исходе заболевания благоприятно скажется и санация инфекционных очагов.
Могут назначить гепарин, если диагностирована тяжелая форма заболевания с высокой активностью. Применяются и антиаритмические средства – у больных, которым диагностировали тахикардию и другие подобные нарушения.
Прогноз при миокардите
Если течение заболевания малосимптомное и латентное, то излечение может происходить самопроизвольно, без каких-либо последствий. Если случаи более тяжелые, то прогноз определяют по степени поражения миокарда, тяжести сопутствующего заболевания и особенностям течения воспалительных процессов.
Если развилась сердечная недостаточность, то у половины пациентов будет стойкое улучшение при лечении, у ¼ – сердечная деятельность стабилизируется, а у оставшейся четверти – будет наблюдаться прогрессирующее ухудшение состояния.
При некоторых видах миокардитов наблюдается негативный прогноз:
- Гигантоклеточный – 100% смертности в случае применения консервативной терапии.
- Дифтерийный – смертность до 60 %.
- Миокардит, вызванный болезнью Шагаса.
В тяжелых случаях может быть показана трансплантация сердца, хотя при этом сохраняется высокий риск отторжения трансплантата.
Классификация
Помимо инфекционного миокардита встречается идиопатический. Его диагностируют в том случае, когда причина болезни так и не установлена.
В зависимости от варианта течения миокардит может быть:
- острым;
- фульминантным (молниеносным);
- хроническим активным;
- хроническим персистирующим (с периодическими обострениями).
По распространенности процесса заболевание бывает изолированным (очаговым) и диффузным. По тяжести различают легкий, среднетяжелый и тяжелый миокардиты.
Механизм развития
Стадия виремии или бактериемии (распространение микроорганизма с током крови) длится до 3 суток. С кровью возбудитель попадает в мышечную ткань сердца, фиксируется на мышечных клетках, а затем проникает внутрь клеток. Это вызывает активацию защитных механизмов и увеличение синтеза интерферона.
Вместе с тем активно вырабатываются антикардиальные антитела, которые фиксируются на клетках миокарда и вызывают некроз мышечных волокон. Одновременно повреждаются и сосуды, что приводит к нарушению микроциркуляции. Через деформированные сосудистые стенки пропотевает экссудат.
При благоприятном развитии болезни дальше наступает стадия выздоровления – уменьшается отек ткани, формируются участки фиброза или рубцов (соединительной ткани на месте мышечной).
При неблагоприятном течении и хронизации процесса постепенно развиваются:
- кардиомегалия (увеличенные размеры сердца);
- склеротические изменения в миокарде;
- прогрессирует сердечная недостаточность;
- возникает дилатационная кардиомиопатия (увеличение объема полостей сердца).
Изолированное поражение миокарда развивается в редких случаях. Чаще воспаление захватывает и наружную (перикард) или внутреннюю (эндокард) сердечную оболочку. Такое распространенное воспаление развивается в 30 % случаев. Одновременное воспаление всех оболочек сердца носит название «панкардит».
Симптомы

Клинические проявления миокардита зависят от его причины, возраста ребенка, характера течения, распространенности и глубины поражения миокарда. Симптомы поражения сердца могут возникать спустя несколько дней от начала первоначальной инфекции или через несколько недель.
Особенностью клинических проявлений миокардита у детей является острое начало, тяжесть и быстрое нарастание симптомов.
Врожденный миокардит проявляется в первые же недели после рождения и протекает тяжело.
Симптомами его являются:
- бледность и сероватый оттенок кожных покровов;
- слабость (младенец устает даже при кормлении);
- плохая прибавка в весе;
- учащение сердцебиения и дыхания (одышка) появляются сначала при малейшей нагрузке (при купании, кормлении, переодевании, дефекации), а со временем и в покое;
- беспокойство и плохой сон;
- возможно возникновение отеков;
- появление и нарастание сердечной недостаточности.
Врач, осматривая ребенка, может обнаружить расширение границ сердца, увеличенную печень. Уменьшается количество мочи, выделенной за сутки.
У детей грудничкового возраста воспаление миокарда может возникать как на фоне инфекции, так и через несколько дней после нее. Начальным симптомом может быть одышка или подъем температуры до 37,5 °С (но возможна и лихорадка с более высокими значениями).
Характерными симптомами также являются:
- бледность;
- учащение пульса;
- слабость;
- потеря веса;
- отказ от груди.
У некоторых детей болезнь может начаться с коллапса: потеря сознания на короткое время, тело покрывается холодным потом, возможны судороги.
В дошкольном возрасте у деток заболевание может начаться с болей в животе, возможно появление жидкого стула.
Симптомами болезни также могут быть:
- вялость;
- сухой кашель;
- одышка сначала при нагрузке, а затем и в покое (частота дыхания может достигать 60-100 за 1 минуту);
- стонущее дыхание;
- боли в сердце;
- увеличение печени;
- бледность, акроцианоз (синюшность губ и ногтевых фаланг пальцев);
- холодные на ощупь конечности;
- обморочные состояния и головокружения;
- часто возникающие головные боли;
- плохой сон;
- отставание в развитии;
- быстрая утомляемость после небольшой нагрузки.
Из-за выраженной одышки детки занимают вынужденное положение – полулежа или сидя. И хотя реже отмечается увеличение границ сердца и учащение сердцебиения, но могут возникать разные варианты нарушений ритма (аритмии). В тяжелых случаях возможен отек легких с неблагоприятным исходом.
В старшем возрасте течение болезни более доброкачественное. Проявляется она после перенесенной инфекции обычно с интервалом в 2-3 недели такими признаками: слабостью, быстрой утомляемостью, выраженной бледностью. Отмечаются боли в животе, суставные или мышечные боли. Температура незначительно повышается или остается нормальной.
Тяжелое течение имеет идиопатический миокардит. Очаговый процесс проявляется чаще аритмиями из-за поражения проводниковой системы. При диффузном воспалении сердечной мышцы больше страдает сократительная функция миокарда, что вызывает сердечную недостаточность с застоем в большом или малом кругах кровообращения.
Диагностика
Для диагностики миокардита используются многие методы:
- При опросе родителей или самого ребенка врач детализирует жалобы, получает информацию о перенесенной накануне болезни, динамике развития патологии и др. данные.
- Осматривая пациента, врач выявляет бледность и акроцианоз, лихорадку, определяет частоту пульса и дыхания, границы сердца, артериальное давление, размеры печени, отеки, прослушивает сердце и легкие.
- Исследование крови:
- клиническое – могут обнаружиться признаки воспаления (повышение лейкоцитов и ускорение СОЭ) или аллергической реакции (повышение эозинофилов);
- биохимическое исследование, позволяющее определить активность ферментов миокарда, С-реактивный белок, другие показатели;
- серологический анализ для выявления специфических антител и подтверждения вирусной природы ранее перенесенной инфекции.
- ЭКГ выявляет нарушения проводимости, аритмии, метаболические изменения в миокарде. Иногда используется суточное мониторирование по Холтеру (регистрация ЭКГ беспрерывно на протяжении суток специальным прибором).
- Эхокардиография (УЗИ сердца) обнаруживает структурные изменения в сердце (дилатацию полости, пороки), наличие жидкости в сердечной сумке, скорость кровотока и другие функциональные показатели.
- Рентгенография грудной клетки выявляет расширенные размеры сердца, признаки застойных явлений в легочной ткани.
- В диагностически трудных и тяжелых по течению случаях может назначаться эндомиокардиальная биопсия – инвазивный метод диагностики для определения характера и распространенности процесса.
Детей с острым миокардитом лечат в стационаре. В обязательном порядке необходимо соблюдение ребенком постельного режима около 2 недель (срок его определяется индивидуально).
Специфической терапии при миокардите не разработано. Главной задачей является лечение основной болезни, послужившей причиной миокардита. Помимо этого назначается симптоматическая терапия.
Компонентами комплексного лечения являются:
- кислородотерапия при тяжелом течении заболевания;
- антибиотики при перенесенной инфекции бактериальной природы (Оксацилин, Пенициллин, Аугментин, Оспамокс, Миноциклин, Доксициклин и др.);
- противовирусные средства в случае вирусных инфекций (Интерферон, Рибавирин, Иммуноглобулин); при внутривенном введении гаммаглобулина повышается функциональное восстановление миокарда и благоприятнее прогноз для пациентов;
- нестероидные противовоспалительные препараты (Вольтарен, Ибупрофен, Бутадион, Бруфен, Индометацин и др.);
- кортикостероидные гормоны (при тяжелом течении): Преднизолон, Дексаметазон, Гидрокортизон, Триамцинолон;
- при сердечной недостаточности назначаются препараты наперстянки после прекращения воспаления в сердечной мышце;
- при отеках назначаются мочегонные препараты (Лазикс, Гипотиазид, Фуросемид, Новурит, Трифас);
- витаминотерапия (из группы В, витамин С);
- при стойких болях применяются минимальные дозы Анаприлина;
- при нарушении ритма кардиолог подберет противоаритмические средства.
В случае стойкой аритмии и неэффективности медикаментозных средств возможно проведение радикального хирургического лечения – имплантируется водитель ритма или проводится трансвенозная кардиостимуляция.
При хроническом миокардите с рецидивами желательно после стационара продолжить лечение в условиях санатория.
Диетотерапия
При миокардите необходимо уделить внимание питанию ребенка. Блюда лучше готовить на пару. Небольшие порции следует давать ребенку 5-6 р. в день.
Разрешены такие продукты:
- мясо (говядина, курятина);
- рыба (нежирные сорта);
- каши (любые);
- кисломолочные продукты (йогурт, кефир, творог, ряженка, сметана);
- овощи (тушеные, отварные): морковь, цветная капуста, картофель, салат, огурцы, свекла, помидоры, петрушка;
- яйца куриные в виде омлета (3 шт. в неделю).
- сухофрукты и свежие фрукты мягких сортов (исключая сливы, виноград, айву, твердые груши и яблоки).
Деткам-сладкоежкам разрешены варенье, мед (при отсутствии аллергии), мармелад, зефир.
Ограничить следует употребление шоколада, сдобы, выпечки, блинчиков, макаронных изделий.
Исключению подлежат:
- острые и жареные блюда;
- жирное мясо (свинина, гусь, баранина, утка) или рыба;
- наваристые бульоны;
- соленья;
- копчености;
- приправы;
- газированные напитки.
При наличии отеков нужно ограничить употребление соли (не более 6 г/сутки), так как она задержит в организме воду и увеличит нагрузку на сердце.
При лечении кортикостероидными препаратами и мочегонными средствами необходимо употребление продуктов, содержащих калий (изюм, морковь, курага, огурцы).

Варианты исхода миокардита зависят от характера и распространенности воспалительного процесса в сердечной мышце, возраста ребенка и состояния иммунитета.
Исходом болезни могут быть:
- внезапная смерть;
- дилатационная кардиомиопатия;
- сердечная недостаточность;
- кардиосклероз;
- тромбоэмболия;
- аритмии;
- выздоровление.
Особенно серьезным является прогноз миокардита у детей раннего возраста и новорожденных – среди них процент летальности остается высоким. Бактериальные миокардиты чаще имеют благоприятный исход, в то время как вирусные обычно заканчиваются летально.
У старших детей при своевременной диагностике и правильном лечении возможен благоприятный исход. При легкой степени тяжести дети чаще выздоравливают без нарушения функции сердца.
Профилактика
Профилактические меры направлены на исключение факторов, способных вызвать у детей миокардит.
К ним относятся:
- обследование женщины перед планируемой беременностью и исключение инфекций при вынашивании плода;
- максимальное исключение контактов детей с инфекционными больными;
- своевременное (по календарю) проведение профпрививок ребенку;
- вакцинация от гриппа при угрозе эпидемии;
- лечение имеющихся очагов инфекции.
Причины миокардита
- Вирусы.
- Бактерии.
- Инфекционные факторы.
- Аллергические компоненты.
- Системные заболевания.

 В более половины случаев миокардит вызывают вирусы. В последние годы выявлено преобладание аденовирусов у детей.
В более половины случаев миокардит вызывают вирусы. В последние годы выявлено преобладание аденовирусов у детей.
У детей раннего возраста преобладающую роль играют энтеровирусы, аденовирусы, вирус простого герпеса. Если во время беременности мама перенесла какую-либо инфекцию, следует очень внимательно отнестись к сердечной мышце малыша.
Если говорить о бактериальной причине, то здесь превалируют такие заболевания, как дифтерия, скарлатина, туберкулёз, сальмонеллёз.
Также миокардиты у детей могут возникать после ожогов, трансплантации внутренних органов, при лекарственном отравлении, бронхиальной астме.
Классификация
В 1998 году принята классификация, согласно которой присутствует следующее разделение миокардитов:
- ревматические кардиты у детей;
- неревматические кардиты.
Затем миокардит стали разделять по течению:
- острый. Длится до 6 недель;
- подострый. Продолжительность до 6 месяцев;
- хронический активный. Заболевание длится более 6 месяцев;
- хронический персистирующий. Хроническое течение с периодами ремиссии и обострения.
По времени появления:
- врождённый;
- приобретённый.
По форме:
- очаговый;
- диффузный. Затрагивает практически весь миокард.
Профессор Белоконь Н. А. в 1984 — 85 годах использовал термин «кардит». Считалось, что воспалительные заболевания сердца затрагивают все оболочки сердца, и было бы не рационально подразделять их. Но в 2010 году Ассоциация детских кардиологов России предложила применять термин «миокардит».
Что такое миокард?

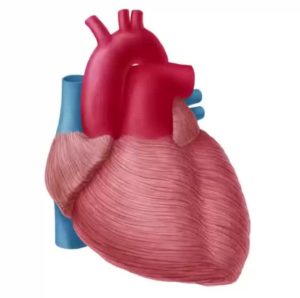 Сердце имеет три оболочки – эндокард (внутренняя), миокард, эпикард, а также околосердечная сумка – перикард. Они все располагаются близко друг к другу, поэтому любое воспаление в одной оболочке может затронуть и другую.
Сердце имеет три оболочки – эндокард (внутренняя), миокард, эпикард, а также околосердечная сумка – перикард. Они все располагаются близко друг к другу, поэтому любое воспаление в одной оболочке может затронуть и другую.
Вообще, миокард — это по своей сути мышца. Одной из её важных функций является создание сокращений сердца. Основную её часть образуют клетки, называемые кардиомиоцитами, или мышечносердечными клетками.
В этих клетках существуют специальные участки — саркомеры, которые имеют светлые и чёрные полосы. Суть работы этих клеток направлена на то, чтобы электрический импульс мог легко проходить по ним и сокращать миокард.
Следует учитывать, что мышечная ткань предсердий и желудочков разделена перегородкой, благодаря чему они сокращаются в разное время.
Общая симптоматика миокардита
Появление миокардита всегда связано с перенесённой инфекцией. Жалобы возникают через 1 — 2 недели после вирусной или бактериальной атаки. Миокардит может протекать как бессимптомно, так и молниеносно с быстро нарастающей сердечной недостаточностью, отёком легких.
Выделяют варианты течения данного заболевания:
- кардиальный;
- абдоминальный;
- респираторный;
- гипоперфузионный.
Респираторный вариант отмечается у большинства детей. Характеризуется появлением одышки. Врач может выслушать хрипы. Как правило, с такими жалобами ребёнка лечат от трахеита или бронхита. Кардиальный вариант можно отметить у более старших детей, которые могут субъективно предъявлять жалобы на боли в области сердца.
Гипоперфузионный вариант означает, что сердечная мышца не справляется со своей работой, в результате нарушается насосная функция сердца и уменьшается сердечный выброс. Это может грозить появлением аритмии, обмороков и судорог.
Абдоминальный вариант. От латинского abdomen – живот. Характеризуется болями в животе. Опять же, это связано с нарушением кровообращения и низкого сердечного выброса, в результате начинают страдать другие органы.
Врождённый миокардит проявляется сердечной недостаточностью и увеличением размеров сердца, которое выявляют в утробе матери либо через несколько суток после рождения. Как правило, мама такого ребёнка перенесла какой-либо инфекционный процесс. Но также врождённый миокардит нельзя исключать у ребёнка до полугода при отсутствии у него каких-либо заболеваний с очагами инфекций.
Перикардит у детей (воспаление околосердечной сумки) характеризуется появлением выпота между листками перикарда. В результате чего листки перикарда утолщаются, может возникнуть «панцирное сердце». Перикардит у детей грозен быстрым развитием сердечной недостаточности, так как воспалённый перикард сдавливает снаружи камеры сердца и не даёт им в полную меру сокращаться.
КЛИНИЧЕСКИЙ СЛУЧАЙ. Ребёнок 5 лет, переболел ОРВИ. Аденовирусная инфекция с высокой температурой, получал противовирусное лечение 5 дней. Через 2 недели после выздоровления мальчик стал утомляться при обычных подвижных играх. На приёме педиатр выслушала шум в сердце и отправила на УЗИ сердца. В результате данного обследования был выставлен диагноз «очаговые воспалительные изменения в миокарде, миокардит». Ребёнка незамедлительно госпитализировали. В стационаре он получал антибактериальную терапию, через 14 дней на повторном обследовании остались остаточные воспалительные очаги.
Ревмокардит у детей
Является одним из проявлений заболевания ревматизм. Данная патология вызывается стрептококком и появляется после ангины или скарлатины.
Воспаление сердца всегда будет сопровождаться лихорадкой до 40 градусов.
«Ревматизм лижет суставы, кусает сердце». Это говорит о том, что ревматическое заболевание может вызывать также артриты.
Клиника ревмокардита может характеризоваться болями в области сердца. Также он может быть выпотным, то есть протекает с появлением жидкости между оболочками. Также при нарастании воспалительных изменений могут появиться проявления сердечной недостаточности:
- одышка;
- учащение сердцебиения;
- боли в области сердца.
Ревмокардит требует комплексной терапии с применением антибиотиков пенициллинового ряда.
Диагностика миокардитов
- Общий анализ крови и мочи.
- Биохимические анализы. Существуют характерные маркеры повреждения миокарда (Тропонин, Креатининфосфокиназа (КФК МВ), Лактатдегидрогиназа (ЛДГ)). Данные ферменты появляются в крови в повышенном количестве при возникновении воспалительных изменений в сердце.
- Биохимический анализ крови (белки острой фазы, ревматоидный фактор при подозрении на ревматизм).
- Антистрептолизин. Говорит о наличии продуктов жизнедеятельности стрептококка в крови.
- Бактериологический посев крови.
- Рентгенография грудной клетки поможет уточнить размеры сердца, изменение его формы.
- Электрокардиография.
- Эхокардиография. Самое важное по значимости. С её помощью возможно определить работу левого желудочка, обнаружить признаки сердечной недостаточности на раннем этапе.
- МРТ (магнитнорезонансная томография).
- Инвазивные методы исследования – взятие биопсии миокарда, катетеризация сердца. Проводится в специализированных кардиохирургических центрах.
Лечение вирусного и других видов миокардита
Лечение миокардитов обязательно должно быть комплексным, в условиях стационара.

Оно основано на устранении причины, вызвавшей миокардит – вируса, бактерии, или иного инфекционного процесса.
- Постельный режим. Но обязательна дыхательная гимнастика для поддерживания работы сердечной мышцы.
- Полноценное сбалансированное питание.
- Питье под контролем выделенной мочи за сутки для предотвращения отёчности.
- Антибактериальная терапия. Чаще используют ряд цефалоспоринов, пенициллинов при стрептококковой инфекции. Длительность 2 — 4 недели, лучше с внутривенным или внутримышечным введением.
- Противовирусная терапия. Все зависит от возбудителя, вызвавшего миокардит. Если герпес-инфекция — Ацикловир, ЦМВ-инфекции — Цитотект.
- Симптоматическая терапия сердечной недостаточности с применением мочегонных препаратов, сердечных гликозидов.
Американская ассоциация кардиологов не рекомендует назначение иммунодепрессантов детям с миокардитами. Недавно проводимые исследования доказали их неэффективность.
- Препараты интерферона. Как правило, применяются при вирусных, вирусно-бактериальных миокардитах.
Профилактика
1. Первичная профилактика:
- профилактика внутриутробных инфекций, своевременное их выявление и лечение
- иммунопрофилактика инфекций;
- расширение Национального календаря прививок;
- сезонная профилактика гриппа и ОРВИ;
- закаливание ребёнка;
- санация очагов инфекции;
- своевременное лечение кариеса, тонзиллита.
2. Вторичная профилактика. Правильное диспансерное наблюдение и реабилитация излеченных от миокардита. Адекватное лечение детей со стертыми клиническими формами миокардита.
Инфекционный миокардит — грозное заболевание с тяжёлыми осложнениями. Но если внимательно относиться к ребёнку и делать ежегодные обследования, хотя бы минимальные лабораторные и инструментальные, то можно избежать этой проблемы.
Врач педиатр всегда должен настороженно относиться к часто болеющим малышам с хроническими инфекциями и вовремя направлять к детскому кардиологу.