Содержание
- Истмико-цервикальная недостаточность
- МКБ
- Этиология и патогенез
- Классификация
- Причины ИЦН
- Симптомы
- Диагностика
- УЗИ
- Лечение
- Роды
- Профилактика
- Последствия
- ЭКО
- Форум
Содержание
- 1 МКБ
- 2 Цервикальная недостаточность код по МКБ 10
- 3 Этиология и патогенез
- 4 Классификация
- 5 Причины ИЦН
- 6 Причины истмико-цервикальной недостаточности из-за особенностей протекания беременности
- 7 Диагностика
- 8 Роды
- 9 Профилактика
- 10 Последствия
- 11 ЭКО
- 12 Причины ИЦН
- 13 Симптомы
- 14 Диагностика
- 15 Методы лечения
- 16 Профилактика
- 17 Определение понятия и факторы риска
- 18 Способы сохранения и пролонгирования беременности
- 19 Признаки заболевания
- 20 Протекание заболевания
- 21 Причины заболевания
- 22 Диагностические процедуры
- 23 Методы лечения истмико-цервикальной недостаточности
МКБ
Довольно важным моментом назовем то, что беременность и ИЦН в МКБ 10 также сегодня взаимосвязаны. Этот официальный документ используется как ведущая статическая и классификационная основа в здравоохранении. ИЦН по МКБ 10 также является заболеванием, которому уделяется внимание. Пересмотр официального документа проводится раз в 10 лет, сегодня действует документ 10 пересмотра.
Целью МКБ можно назвать создание условий для систематизированной регистрации и анализа, интерпретации и сравнения данных о смертности, которые получены в различных странах и регионах. Данный стандарт чаще всего используется для преобразования всей поступающей информации в цифровой код.
Применяется МКБ в следующих целях:
- Для оптимизации всей информации в эпидемиологических целях, которые связаны со здравоохранением.
- Для включения в анализ информации о сложившейся ситуации со здоровьем различных групп населения.
- Для детального подсчета распространенности той или иной болезни, проблем со здоровьем.
- Для определения того, какие именно факторы влияют на распространение тех ли иных заболеваний.
В целом можно сказать, что впервые провести систематизации решил Франсуа Босье де Лакрута. Однако в современном виде система распределения заболеваний по кодам появилась в 1955 году. Изначально она получила название МКБ-7, после чего поправки вводились в 1965, 1975 и 1989 году.
Базовая структура МКБ представлена трехзначной структурой, которая применяется для обязательного кодирования данных о смерти. Вся информация предоставляется различными странами ВОЗ. Стоит учитывать, что в РФ код МКБ применяется также для проведения клинической психиатрии и выполнении психиатрической экспертизы. Структура разработана на основании классификации, которая была предложена Уильямом Фарром. МКБ 10 состоит из трех томов, первый посвящен основной классификации, второй содержит инструкции по применению, третий – алфавитный указать к классификации, который можно использовать для ускорения поисков.
Классификация предусматривает разделение всей информации на 22 класса. В коде первая буква указывает на определенный класс, но для этого не может использоваться символ D. Кроме этого для обозначения применяются цифры. Также провели выпуск русского издания МКБ-10. Работа по изданию МКБ была проведена Московским центром ВОЗ по классификации болезней. Также выделяется клиническая модификация, которая применяется для статических целей в США. Называется она МКБ-10-КМ, отличается от стандартной версии измененными названиями.
Стоит учитывать, что для ИЦН код МКБ 10 отводится, как и для всех заболеваний, которые связаны с беременностью и родами, а также послеродовым периодом. Для ИЦН в МКБ код всей группы О00-О99. В эту группу входят следующие проблемы:
- Беременность с абортивным исходом, с возможной ИЦН код по МКБ 10 в этом блоке связан с причинами, которые приводят к прерыванию беременности.
- Отеки, которые приводят к гипертензивным расстройствам, развивающимся на момент вынашивания ребенка. МКБ код ИЦН позволяет быстро найти требующуюся информацию.
- Другие болезни матери, связные с вынашиванием ребенка.
- Неблагоприятное изменение плода, которые приводят к различным проблемам.
- Осложнение родов.
- Осложнения, которые связаны с послеродовым периодом.
- Другое акушерское состояние.
Рассмотрим особенности истмико-цервикальной недостаточности (ИЦН) (по МКБ код указан ниже) подробнее.
Цервикальная недостаточность код по МКБ 10
Рассматриваемое заболевание в нормативной документации можно найти по следующему пути: О00-О99, 030-048, 034. В данной категории рассматриваются особенности медицинской помощи матери при установленной или предполагаемой аномалии органов таза. Истмико-цервикальная недостаточность из МКБ 10 включает:
- Состояние, которое требует наблюдения.
- Состояние, по причине которого нужно провести госпитализацию.
- Состояние, требующее проведение акушерской помощи или кесарево сечения.
Стоит учитывать, что в данную категорию не входит состояние с возникновением трудностей при родах. Эти проблемы относятся к категории О65.5.
Принятую стандартизацию можно охарактеризовать следующим образом:
- О34 касается врожденных аномалий матки, которые требуют предоставление медицинской помощи. Очень часто аномальные изменения становится причиной, по которой происходит изменение шейки матки. В этом случае она может открываться, за счет происходит инфицирование матки. Патологические изменения очень часто становятся причиной выкидыша.
- О34.2 связан с послеоперационными рубцами матки, которые требуют предоставление медицинской помощи. Рассматривая причины развития мышечной недостаточности следует уделить внимание тому, что именно швы могут стать причиной выкидыша.
- О34.3 касается истмико-цервикальной недостаточностью, которая требует немедленного медицинского вмешательства. Медицинская помощь представлена ушиванием шейки циркулярным швом. Кроме этого врач может наложить шов по Широдкару.
- О34.4 – стандарт, принятый для обозначения аномалий шейки матки. В этом случае также незамедлительно должна предоставляться медицинская помощь. К данной группе проблем относится послеоперационной период в случае проведения хирургических операций. Также под этим кодом подразумевается опухоли и стеноз шейки матки.
- О34.5 – код, принятый для обозначения аномалий беременной матки. Как и при возникновении многих других проблем, в данном случае должны предоставляться медицинские услуги. Примером назовем выпадение матки, ущемление и ретроверсию.
Истмико-цервикальная недостаточность по МКБ 10 и цервикальная недостаточность код по МКБ 10 О34.3 имеют и предполагают, что проблемы с маткой и другими репродуктивными органами должны решаться исключительно врачами. Это следует учитывать при рассмотрении всех вопросов, которые касаются решения проблемы с шейкой матки.
Этиология и патогенез
Этиология и патогенез истмико-цервикальной недостаточности всецело описывают протекание этой болезни. Стоит учитывать тот момент, что этиология подразумевает:
- Изучение закономерности происхождения различных патологических проблем. Этиология цервикальной недостаточности определяет то, как протекающие процессы взаимосвязаны, к примеру, изменение гормонального фона, что может быть связано с различными заболеваниями.
- Частная этиология требуется для вскрытия причин отдельных заболеваний. Примером назовем случай, когда мышечная ткань повреждается из-за воздействия, которое оказывается на нее.
- В современной медицине под понятием этиологии понимают причину патологии.
Патогенезом называют процесс изучения о механизме возникновения и течения болезни. Патогенез истмико-цервикальной недостаточности также делят на два раздела:
- Общий патогенез определяет рассмотрение закономерности течения болезни. В данном случае болезнь протекает бессимптомно, лишь в некоторых случаях проявляются некоторые из них, к примеру, боль или выделение крови.
- Частный патогенез касается особенностей протекания конкретного заболевания или проблемы.
- В современной медицине под понятием патогенез подразумевают механизм зарождения болезни или отдельных ее проявлений. Патогенез подразумевает подробное рассмотрение причин возникновения заболевания, вплоть до молекулярного нарушения.
Патологические изменения матки могут проходить самым различным образом. Рассматривая этиологию и патогенез ИЦН следует учитывать следующие моменты:
- Организм женщины во время беременности восприимчив к любому воздействию. Как правило, соблюдение обычных рекомендаций позволяет снизить вероятность развития мышечной недостаточности.
- Депрессивное состояние может негативно отразиться на общем состоянии здоровья и вследствие этого стать причиной мышечной недостаточности.
- Из-за неправильного функционирования матки могут развиваться осложнения, которые в большинстве случаев становятся причиной выкидыша.
Истмико-цервикальной недостаточности этиология и патогенез в каждом случае имеют достаточно большое количество своих особенностей. Это связано с причиной развития мышечной недостаточно и тем, на каком этапе врач обнаружил наличие проблемы. Патогенез цервикальной недостаточности изучается последние нескольких десятков лет. За этот период были выявлены все особенности протекания заболевания, однако это не позволят оперативно и эффективно решать проблему. Это связано с тем, что врачи несвоевременно определяют мышечную дисфункцию и другие дефекты матки.
Врачи допускают ошибки по причине того, что все симптомы незначительно проявляют себя. Несмотря на большое количество современных методик диагностики, только опытный врач может определить незначительные деформации матки на ранней стадии, когда оперативное лечение или хирургическое вмешательство не дадут должного результата.
Классификация
С учетом этиологии выделяют две разновидности истмико-цервикальной недостаточности:

- Травматическая классификация ИЦН учитывает то, что перед беременностью могли проводиться операции или другие инвазивные манипуляции, которые стали причиной повреждения мышечного колеса. Даже незначительный рубец может стать причиной снижения функциональности мышцы, и при повышении нагрузки она может раскрыться. Это связано с тем, что в месте рубца происходит образование соединительной ткани, которая не обладает способностью сокращаться. Как показывает практика, проблема подобного типа проявляет себя на 2-3 семестре из-за стремительного веса матки. Неполный анамнез или сокрытие пациенткой каких-либо фактов становится причиной, по которой на стадии ИЦН развития плода происходит разжим шейки матки и происходит выкидыш. Нередко проведенный ранее аборт вне клиники может стать причиной повреждения мышечной ткани, которая удерживать плод в матке.
- Функциональная. Расстройство гормонального фона может стать причиной неправильной работы мышечной ткани. Подобная проблема, как правило, проявляется после 11 недели, когда у плода начинают функционировать железы внутренней секреции. Органы ребенка начинают производить андрогены, которые могут ослаблять мышечный тонус. При этом подобная проблема может развиваться даже у абсолютно здоровых женщин.
Рассматривая виды ИЦН и классификацию стоит учитывать, что в обоих случаях развивающаяся недостаточность часто становится причиной выкидыша. Однако от типа проблемы напрямую зависит проводимое лечение. Для того чтобы снизить вероятность выкидыша по причине дисфункции кольца шейки матки следует рассмотреть причины развития ИЦН подробнее, так как некоторые можно избежать, и тема самым обеспечить наиболее благоприятное протекание беременности.
Причины ИЦН
Причины ИЦН при беременности в большинстве случаев касаются проведения плодразрушающих операций или других операций на матке. Причины, связанные с нанесением травмы, можно охарактеризовать следующим образом:
- Нарушение положения мышечных волокон становится причиной дисфункции сжимающего шейку матки кольца. Рубцовая ткань соединительная, она не может сжиматься, что и определяет дисфункцию маточного кольца.
- В большинстве случаев травмы наносятся при непосредственном контакте мышечной ткани с различными объектами, к примеру, скальпелем. Вероятность того, что удар или другое воздействие извне приведет к травмированную мышцы весьма мала. Причины ИЦН при беременности часто заключатся в проведении прерывания беременности с нарушением медицинских рекомендаций. Не исключается и ошибка врача, которая заключалась в повреждении мышечной ткани.
Рассматривая истмико-цервикальной недостаточности причины не стоит забывать и возможности развития врожденных отклонений. Неправильное строение органов репродуктивной системы женщины может привести к открыванию кольца
Истмико-цервикальной недостаточности при беременности причины могут заключаться и во врожденной проблеме с тонусом мышечной ткани. Подобный диагноз встречается крайне редко. Особенностями подобной патологии можно назвать нижеприведенные моменты:
- Определить врожденную проблему можно еще при отсутствии зачатия, так как в момент овуляции будет отмечаться раскрытие канала более чем на 0,8 см.
- Подобного рода причина диагностируется довольно редко, но часто становится причиной череды выкидышей.
- Поставить правильный диагноз может только опытный врач при наблюдении за пациенткой. Это связано с тем, что при сборе анамнеза на врожденную мышечную недостаточность ничего не указывает, а гормональный баланс остается в норме.
Рассматривая причины цервикальной недостаточности и что может привести к выкидышу отметим, что во многих случаях именно особенности протекания беременности приводят к развитию мышечной недостаточности.
Причины истмико-цервикальной недостаточности из-за особенностей протекания беременности
Рассматривая причины истмико-цервикальной недостаточности врачи часто уделяют внимание тому, что переизбыток мужских половых гормонов в крови будущей мамы также приводит к выкидышу. Именно поэтому важно проходить вовремя осмотр. Среди особенностей данной причины назовем следующие моменты:
- При дефиците продукции прогестерона зачастую развивается мышечная недостаточность.
- Отягощающим фактором становится многоплодие, так как из-за возрастания нагрузки на шейку матки мышца может не выдержать. При многоплодии увеличивается продукция гормона релаксина, который также оказывает негативное воздействие на тонус мышцы.
При ИЦН причины возникновения в некоторых случаях касаются:
- Нарушений развития плода, когда его размеры слишком большие. Большие размеры приводят не только к увеличению нагрузки, но и оказанию давления со стороны плода на стенки матки, что негативно отражается и на задерживающем кольце.
- При вредных привычках, зависимости от алкоголя или наркотиков.
- Многоводие.
- Выполнение физической нагрузки на момент вынашивания плода.
- Слишком высокая физическая активность.
- Употребление препаратов и веществ, которые могут повлиять на гормональный фон или общую работу организма. Примером можно назвать препараты, которые снимают спазмы и расслабляют различные мышцы. Следует употреблять лекарственные препараты, пищевые добавки и применять народные средства исключительно с разрешения врача.
Вышеприведенная информация определяет то, что при планировании беременности следует отказаться от вредных привычек, а также сменить род деятельности, исключить тяжелую нагрузку. Постоянное наблюдение у врача позволяют снизить вероятность нарушений в развитии плода.
Зная причины возникновения ИНЦ можно снизить риски. Однако стоит учитывать, что специалисты выделяют также несколько признаков развития проблемы. При их подробном рассмотрении можно своевременно настоять на прохождении надлежащего обследования, ели его не назначает врач.
Диагностика
Есть несколько основных методов проведения диагностики. Истмико-цервикальной недостаточности (ИЦН) диагностика может быть выполнена таким образом:

- Исследовании УЗИ. Данный метод на сегодняшний день самый информативный, так как позволяет определить с высокой точностью изменения матки. При помощи специального прибора врач может увидеть очертание матки на мониторе, измерить замеры шейки.
- Врач может заподозрить о развитии рассматриваемой проблемы при осмотре женщины на кресле. Однако только подобного метода постановки диагноза не достаточно для окончательной постановки диагноза.
- В некоторых случаях предпосылками для полного обследования становится сделанный анализ крови на гормоны. Причины изменения гормонального фона могут быть различными, но последствия зачастую связаны с мышечной недостаточностью кольца внутренней зевы.
Сегодня диагностика цервикальной недостаточности (ИЦН) может проводиться достаточно быстро и с высокой точностью, что позволяет практически незамедлительно начать лечение. В большинстве случаев именно после УЗИ определяется то, какой метод лечения будет наиболее эффективным в конкретном случае. Именно поэтому рассмотрим то, как проводится УЗИ и каковы его особенности.
Роды
Сегодня даже при патологии матки роды могут пройти в срок и благоприятно как для матери, так и для ребенка. ИЦН при родах может вызвать большое количество проблем. Среди особенностей ИЦН в родах отметим следующие моменты:
- Если лечение предусматривало изменение гормонального фона, то проблем, как правило, не возникает. Конечно, нужно наблюдаться у врача и постоянно сдавать анализы.
- При хирургическом вмешательстве врач должен внимательно относиться к своей пациентке. Примером можно назвать случай, когда сдерживание плода проводится при помощи кольца. Беременность должна проходить исключительно после снятия этого кольца.
- Если хирургическое вмешательство предусматривало нанесение швов, то они снимаются непосредственно перед родами или в назначенный срок.
- Преждевременные роды могут создавать довольно много проблем. Снятие швов может проводиться практически в любое время. Подобная процедура не приводит к появлению боли или дискомфорта, но она нужна. Поэтому при первых признаках начала схваток нужно немедленно ехать к клинику и сообщить о том, что ранее проводилась операция.
Цервикальная недостаточность и роды несмотря на патологические изменения матки редко становятся причиной возникновения проблем.
Почему ведение беременности и роды при ИЦН следует доверять врачам из хорошей клиники. Причин довольно много:
- Можно провести выбор врача и при желании провести его замену в течение срока беременности.
- Есть возможность посещать врача любое количество раз. Беспокойные матери могут проверять каждое изменение здоровья. Подобный подход наиболее правильный, так как позволяет исключить вероятность возникновения проблем со здоровьем.
- Многие клиники сегодня позволяют связаться с врачом практически в любое время за счет call-центра.
- Особое внимание уделяется диагностике врожденных пороков. Для этого используются специальные биохимические маркеры, которые не наносят вреда здоровью будущей матери и ребенка.
- Хорошие клиники могут позволить себе дорогостоящее оборудование, которое позволяет делать снимки 3D или 4D. За счет этого можно диагностировать проблему практически на любом сроке.
- Могут применяться различные современные методы осмотра, которые позволяют точно определить состояние плода.
- Проводится долговременное наблюдение за сердечной деятельностью плода. Это позволяет снизить вероятность развития пороков на той стадии, когда вмешательство создать опасность для здоровья будущей матери или ребенка
- Только крупная клиника может позволить себе полный штат врачей различных специальностей.
- Есть собственная клинико-диагностическая лаборатория, за счет результаты проведенных исследований можно получить в тот же день.
- Обслуживание проводится в наиболее комфортных условиях с применением современного оборудования. Контролировать проходящие роды лучше всего при использовании современного оборудования.
- Хорошая клиника нанимает исключительно настоящих профессионалов, что определяет исключение вероятности допущения ошибки.
Кроме этого не стоит забывать о том, что ИЦН после родов также несет с собой некоторые проблемы. Именно поэтому в хорошей клинике женщина наблюдается еще некоторое время после родов. Наблюдение может проводиться в амбулаторных условиях или при периодическом посещении врача в назначенное время.
Роды при цервикальной недостаточности должны проводиться исключительно под наблюдением врачей, которые знают о проблеме и тому, какое проводилось лечение. Примером можно назвать случай хирургического вмешательства, который сам по себе опасен.
Профилактика
Следует учитывать, что есть и рекомендации, профилактика ИЦН при беременности позволяет избежать патологических изменений матки. Профилактика ИЦН до беременности предусматривает периодическое посещение врача. Кроме этого не стоит забывать о том, что в большинстве случаев ИЦН развивается по причине механического воздействия.
Профилактика цервикальной недостаточности (ИЦН) имеет следующие особенности:

- Если планируется вторая беременность, то следует исключить аборты. Они довольно часто становятся причиной повреждения матки.
- В случае, когда рождение ребенка планируется, то следует посетить врача для проведения полного обследования. Хронические заболевания следует вылечить до беременности.
- Для того чтобы исключить вероятность развития патологий на женскую консультацию следует записаться до 11 недели. Не нужно тянуть с этим, так как на поздних сроках с лечением может возникнуть довольно много проблем.
- Следует постоянно посещать врача. Женщины, находящие в зоне риска, должны проходить обследование чаще.
- Наиболее эффективным методом обследования можно назвать ультразвуковую оценку. Врач должен назначить прохождение этой процедуры минимум 2 раза за весь период беременности. В случае риска частота проверки увеличивается.
Кроме этого уделим внимание следующим моментам:
- Нельзя принимать некоторые препараты, которые становятся причиной гормонального сбоя.
- Перед беременностью нужно избегать высокой физической нагрузки. Стоит помнить о том, что из-за сильной нагрузки на тазовые органы или удары в области расположения репродуктивных органов могут привести к повреждению матки и ее шейки.
- Если проводилось хирургической вмешательство, которое заключалось в изменении строении матки, то должна проводиться дополнительная проверка. Это связано с тем, что есть вероятность появления рубцовой ткани, которая не обладает способностью сокращаться.
- Следует отказаться от вредных привычек и приема снотворных, слабительных и других подобных препаратов.
- Хорошее здоровое питание также является залогом хорошего здоровья.
Профилактика истмико-цервикальной недостаточности представлена комплексным подходом, который позволяет снизить вероятность развития патологий. Профилактические меры должны обязательно рассматривать женщины, у которых прежде были выкидыши или проводились аборты. Они должны находятся под постоянным присмотром врача, так как вероятность выкидыша весьма велика.
Последствия
Рассматривая ИЦН последствия следует учитывать нижеприведенные моменты:
- В матку могут попасть инфекционные возбудители. Они проникают из влагалища по причине открытой шейки матки. Инфицирование организма матери может привести к заражению плоду и проблемам при его развитии.
- Попадание инфекции становится причиной развития воспалительного процесса. За счет этого происходит инфицирование плодной оболочки и происходит разрыв околоплодного пузыря.
- Самый неблагоприятный исход заключается в выкидыше. Начинается он с подтекания околоплодных вод.
- Если околоплодные воды выходят на сроке до 27 недель протекания беременности, то спасти ребенка практически не возможно. Это связано с тем, что он слишком мал и слаб, недоразвит. Даже современная медицина не позволит спасти ребенка.
Кроме этого в дальнейшем могут возникнуть проблемы с рождением ребенка. Как показывает практика, даже после большого количества выкидышей женщина может родить вполне здорового ребенка. Для этого следует обратиться в хорошую клинику, в которой проведут лечение и будут наблюдать беременность при ее прохождении. Последствия ИЦН можно избежать, для чего следует вовремя записаться на консультацию и стать на учет.
ЭКО
ЭКО – репродуктивная технология, которая позволяет решить проблему с рождением ребенка. ВРТ – метод терапии, который направлен на лечение бесплодия. В этом случае все этапы зачатия и развития эмбрионов осуществляются вне организм матери. При ЭКО ИЦН встречаются крайне редко, так как перед назначением подобной процедуры женщина проходит полное обследование. После ЭКО ИЦН развивается очень редко, однако это возможно.
ИЦН при ЭКО за все время было зарегистрировано всего несколько. Рассматриваемая процедура применяется с 1978 года, за счет длительный период развития этой процедуры она существенно была усовершенствована.
Для того чтобы понять то, насколько вероятно развитие ИЦН после ЭКО следует рассмотреть особенности самой процедуры. ЭКО состоит из следующих этапов:

На протяжении ранних сроков беременности женщина должна постоянно наблюдаться у врача. Именно поэтому ИЦН может диагностироваться практически сразу после развития проблемы.
Есть несколько противопоказаний проведения ЭКО:
- Психологические и соматические заболевания.
- При диагностировании опухоли яичников.
- Врожденные пороки развития полости матки. Стоит учитывать, что некоторые проблемы с маткой не позволяют проводить подсадку эмбрионов.
- Доброкачественные опухоли матки, которые требуют оперативного вмешательства.
- Воспалительные заболевания практически любой локализации.
- Злокачественные новообразования. Кроме этого врач должен провести полный анамнез.
Вероятность того, что при проведении ЭКО будет повреждена матка, за счет чего появятся рубцы и будет мышечная недостаточность, довольно мала. Кроме этого проводится полное обследование при поступлении пациентки.
Вышеприведенная информация определяет то, что следует обращаться исключительно в специализированные клиники, которые могут качественно провести процедуру ЭКО. Они обладают современным оборудованием, а также штат подготовленных врачей, которые имеют большой опыт. Не стоит рисковать своим здоровьем и будущего ребенка, обращая внимание на недорогие клиники.
Причины ИЦН
Истмико-цервикальная недостаточность может быть врожденной или приобретенной. Врожденная патология чаще всего связана с сопутствующими аномалиями развития половых органов. Хирургическая коррекция порока позволяет справиться с проблемой и дает женщине шанс выносить и родить ребенка.
Причины приобретенной ИНЦ:
- травма шейки матки;
- гормональные нарушения;
- избыточная нагрузка на шейку матки.
Травма шейки матки чаще всего возникает после тяжелых родов. Крупный плод, тазовое предлежание и узкий таз – все это провоцирует появление глубоких разрывов шейки матки, влагалища и промежности. Осложненные аборты и прерывание беременности на поздних сроках также могут привести к травматизации органа. Особо следует отметить и инвазивные манипуляции на шейке матки (конизация и др.), после которых остаются грубые рубцы.
Среди всех гормональных нарушений внимания заслуживает дисплазия соединительной ткани. При этой патологии нарушается структура коллагеновых волокон, в результате чего пораженный орган не может полноценно выполнять свои функции. Клинические проявления соединительнотканной дисплазии разнообразны, и ИЦН – лишь один из многочисленных симптомов патологии. Заболевание передается по наследству.
Повышенная нагрузка на шейку матки встречается при многоводии и многоплодной беременности. В этой ситуации орган не всегда справляется со своей задачей, и беременность нередко заканчивается раньше положенного срока. Вынашивание крупного плода также провоцирует развитие ИЦН.
Симптомы
Недостаточность шейки матки проявляется ее постепенным укорочением, размягчением и раскрытием. В норме раскрытие маточного зева должно происходить не ранее 37 недель. Этот процесс говорит о том, что организм женщины готовится к родам и в скором времени малыш появится на свет. Раскрытие шейки матки до 37 недель беременности приводит к преждевременным родам или выкидышу.
ИЦН не имеет типичных клинических проявлений. Укорочение шейки матки происходит совершенно безболезненно. Возможно появление неспецифических симптомов:
- тянущие боли внизу живота;
- болезненность в поясничной области;
- чувство распирания в промежности;
- скудные кровянистые выделения.
В большинстве случаев ИЦН протекает бессимптомно. Женщина узнает о проблеме только в момент выкидыша или при запуске преждевременной родовой деятельности. Своевременное прохождение ультразвуковых скринингов позволяет обнаружить патологию и принять все меры для того, чтобы избежать развития столь серьезных осложнений.
Диагностика
Предсказать развитие ИЦН до беременности довольно сложно. В группе риска по формированию патологии находятся женщины, перенесшие тяжелые роды, многочисленные аборты или инвазивные вмешательства на шейке матки. Речь идет исключительно о грубых повреждениях, видимых при обычном осмотре. Незначительные травмы, способные спровоцировать развитие ИЦН, обнаружить бывает довольно сложно. Нередко проблема возникает без каких-либо предшествующих признаков.
Для своевременного выявления ИЦН проводится ультразвуковое исследование на сроке 19-20 недель. До этого времени длина шейки матки весьма вариабельна, и ее измерение не слишком показательно.
Норма длины шейки матки (по УЗИ):
- 20-28 недель – 35-45 мм;
- 28-32 недели – 30-35 мм;
- после 32 недель – 30 мм.
Укорочение шейки матки до 25 мм на сроке менее 28 недель считается одним из признаков ИЦН. В пользу этой патологии говорит размягчение органа и раскрытие маточного зева. Оценить консистенцию шейки матки может врач при осмотре пациентки на гинекологическом кресле.
У женщин, страдающих привычным невынашиванием беременности, применяется другой подход. При наличии двух и более самопроизвольных выкидышей в прошлом рекомендуется проводить ультразвуковой контроль длины шейки матки после 12 недель. УЗИ делается каждые 2 недели. На каждом приеме обязательно осматривается шейка матки в зеркалах. При появлении первых признаков ИЦН решается вопрос о проведении специфической терапии.
Методы лечения
Существует два способа справиться с проблемой во время беременности:
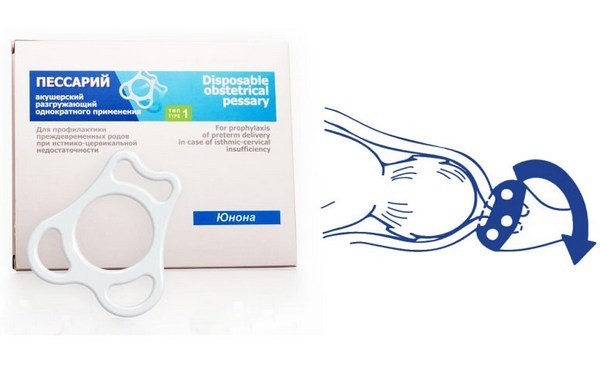
Акушерский пессарий
Акушерский пессарий (кольцо Мейера) представляет собой силиконовое кольцо, которое надевается непосредственно на шейку матки. Кольцо снижает нагрузку на орган и удерживает шейку в нужном положении. Использование пессария позволяет продлить беременность до положенного срока.
Установка акушерского пессария не требует применения анестезии. Процедура не слишком приятная, однако совершенно безболезненная для женщины. Кольцо Мейера не мешает нормальному течению беременности, не препятствует росту матки и развитию плода. После 37 недель пессарий снимается, и в скором времени начинается родовая деятельность. При необходимости врач может снять пессарий на любом сроке беременности.
Акушерский пессарий устанавливается на сроке 14-26 недель. При использовании кольца не рекомендуется вести половую жизнь. Физические нагрузки также находятся под запретом. Как и любое инородное тело во влагалище, пессарий может спровоцировать развитие инфекции. При появлении любых непонятных выделений из половых путей нужно пройти обследование у гинеколога.
Швы на шейку матки
Ушивание шейки матки проводится на сроке от 13 до 27 недель беременности. Процедура выполняется в условиях гинекологического стационара и требует определенной подготовки. Перед операцией необходима тщательная санация влагалища, чтобы исключить развитие инфекции половых путей. В противном случае возможно проникновение инфекции в полость матки и заражение плода.
Наложение циркулярных швов на шейку матки проводится под наркозом. Вся процедура занимает не более 10 минут. После операции женщина некоторое время находится под наблюдением врача. Обязательно назначаются препараты, снижающие тонус матки и препятствующие запуску родовой деятельности. При благополучном течении беременности швы снимаются на сроке после 37 недель.
Наложение швов – не самая безопасная процедура. Прибегают к ней по строгим показаниям, когда нет других способов сохранить беременность. Хирургическая операция и использование наркоза сами по себе могут спровоцировать прерывание беременности. По возможности гинекологи стараются избежать инвазивной процедуры и используют для коррекции ИЦН кольцо Мейера.
Показания для снятия швов или пессария:
- срок беременности 37 недель;
- излитие или подтекание околоплодных вод;
- кровотечение из половых путей любой интенсивности;
- начало регулярной родовой деятельности на любом сроке беременности;
- расхождение швов.
Профилактика
При посттравматической ИЦН возможна хирургическая коррекция патологии до беременности. В этой ситуации выполняется пластическая операция на шейке матки, что позволяет в будущем женщине доносить ребенка до положенного срока. После проведенной хирургической коррекции самостоятельные роды невозможны. Высокий риск разрыва швов в процессе родов является показанием для кесарева сечения.
Снизить риск развития ИЦН во время беременности помогут следующие рекомендации:
- Планирование беременности и использование надежных методов контрацепции.
- Отказ от абортов (в том числе на поздних сроках).
- Бережное ведение родов.
- Обязательный осмотр половых путей после рождения ребенка для исключения разрывов шейки матки.
- Использование передовых технологий при проведении операций на шейке матки.
Во время беременности всем женщинам с высоким риском развития ИЦН необходимо регулярно посещать врача. Беременность рекомендуется планировать заранее, чтобы исключить любые негативные влияния на шейку матки (инфекции половых путей и др.). Встать на учет следует как можно раньше. Своевременное прохождение всех скринингов и внимательное отношение к своему здоровью снижает риск развития ИЦН и всех осложнений, связанных с этой патологией.
Автор: врач акушер-гинеколог Екатерина Сибилева
 Длина шейки матки при беременности
Длина шейки матки при беременности
Определение понятия и факторы риска
Истмико-цервикальная недостаточность представляет собой патологическое преждевременное укорочение шейки матки, а также расширение ее внутреннего зева (мышечное «запирательное» кольцо) и цервикального канала в результате повышения во время беременности внутриматочного давления. Это может стать причиной выпадения во влагалище плодных оболочек, их разрыва и утраты беременности.
Причины развития ИЦН
В соответствии с современными представлениями основными причинами неполноценности шейки матки являются три группы факторов:
- Органическая — формирование рубцовых изменений после травматического повреждения шейки.
- Функциональная.
- Врожденная — генитальный инфантилизм и пороки развития матки.
Наиболее частыми провоцирующими факторами являются органические (анатомо-структурные) изменения. Они могут возникать в результате:
- разрывов шейки матки при родах крупным плодом, многоводии и многоплодии;
- тазового предлежания и извлечения плода за тазовый конец;
- стремительных родов;
- наложения акушерских щипцов и вакуумэкстракции плода;
- ручного отделения и выделения последа;
- преждевременных родов;
- проведения плодоразрушающих операций;
- искусственных инструментальных абортов и диагностических выскабливаниях маточной полости;
- операций на шейке матки;
- различных других манипуляций, сопровождающихся ее инструментальным расширением.
Функциональный фактор представлен:
- диспластическими изменениями в матке;
- яичниковой гипофункцией и повышенным содержанием в организме женщины мужских половых гормонов (гиперандрогения);
- повышенным содержанием в крови релаксина в случаях многоплодия, индуцирования овуляции гонадотропными гормонами;
- длительно текущими хроническими или острыми воспалительными заболевания внутренних половых органов.
Факторами риска являются также возраст более 30 лет, избыточная масса тела и ожирение, синдром поликистозных яичников, экстракорпоральное оплодотворение.
В связи с этим следует отметить, что профилактика ИЦН заключается в коррекции имеющейся патологии и в исключении (по возможности) причин, вызывающих органические изменения шейки матки.
Способы сохранения и пролонгирования беременности
При выборе методов и препаратов для коррекции патологии у беременных необходим дифференцированный подход.
Такими методами являются:
- консервативные — клинические рекомендации, лечение препаратами, применение пессария;
- хирургические методы;
- их сочетание.
Клинические рекомендации при ИЦН
Включает психологическое воздействие путем разъяснения возможности благополучного вынашивания и родов, и значения выполнения всех рекомендаций гинеколога. Даются советы в отношении исключения психологических нагрузок, степени физической активности в зависимости от выраженности патологии, возможности проведения декомпрессионной гимнастики. Не разрешаются ношение грузов весом более 1 – 2-х кг, длительная ходьба и т. д.
Можно ли сидеть при ИЦН?
Длительное пребывание в сидячем положении, так же, как и вертикальное положение вообще, способствует повышению внутрибрюшного и внутриматочного давления. В связи с этим в течение дня желательно чаще и дольше находиться в горизонтальном положении.
Как правильно лежать при ИЦН?
Отдыхать необходимо на спине. Ножной конец кровати должен быть приподнят. Во многих случаях рекомендуется строгий постельный режим с соблюдением, преимущественно, указанного выше положения. Все эти меры позволяет снизить степень внутриматочного давления и степень риска пролабирования плодного пузыря.
Медикаментозная терапия
Лечение начинают с проведения курса противовоспалительной и антибактериальной терапии препаратами из фторхинолоновой или цефалоспориновой группы третьего поколения с учетом результатов предварительного бактериологического исследования.
Для снижения тонуса матки и, соответственно, внутриматочного давления, назначаются такие спазмолитические препараты, как Папаверин внутрь или в свечах, Но-шпа внутрь, внутримышечно или внутривенно капельно. При их недостаточной эффективности применяется токолитическая терапия, способствующая значительному снижению маточной сократительной способности. Отимальным токолитиком является Нифедипин, обладающий наименьшими числом побочных эффектов и незначительной их выраженностью.
Кроме того, при ИЦН рекомендуется укрепление шейки матки Утрожестаном органического происхождения до 34 недель беременности, а при функциональной форме посредством — препарата Прогинова до 5-6 недель, после чего назначается Утрожестан до 34 недель. Вместо Утрожестана, действующим компонентом которого является прогестерон, могут быть назначены аналоги последнего (Дюфастон, или дидрогестерон). В случаях наличия гиперандрогении базовыми препаратами в программе лечения являются глюкокортикоиды (Метипред).
Хирургические и консервативные методы коррекции ИЦН
Может ли удлиниться шейка при ИЦН?
С целью увеличения ее длины и уменьшения диаметра внутреннего зева применяются также такие методы, как хирургический (наложение швов) и консервативный в виде установки перфорированных силиконовоых акушерских пессариев различных конструкций, способствующих смещению шейки матки по направлению к крестцу и удержанию ее в этом положении. Однако в большинстве случаев удлинения шейки до необходимой (физиологической для данного срока) величины не происходит. Использование хирургического метода и пессария осуществляют на фоне гормональной и, если необходимо, антибактериальной терапии.
Что лучше — швы или пессарий при ИЦН?
Процедура установки пессария, в отличие от хирургической методики наложения швов, относительно проста в смысле технического выполнения, не требует применения обезболивания, легко переносится женщиной и, главное, не вызывает нарушения кровообращения в тканях. Его функция заключается в снижении давления плодного яйца на несостоятельную шейку, сохранении слизистой пробки и снижении риска инфицирования.
Однако применение любой методики требует дифференцированного подхода. При органической форме ИЦН наложение круговых или П-образных (лучше) швов целесообразно в сроки 14-22 недель беременности. При наличии у женщины функциональной формы патологии акушерский пессарий можно устанавливать в сроки от 14 до 34 недель. В случае прогрессирования укорочения шейки матки до 2,5 см (и меньше) или увеличения диаметра внутреннего зева до 8 мм (и больше) дополнительно к пессарию накладываются хирургические швы. Удаление пессария и снятие швов при ПЦН осуществляется в условиях стационара на 37-й – 38-й неделях беременности.
Таким образом, ИЦН является одной из наиболее частых причин прерывания беременности до 33 недель. Эта проблема изучена в достаточной степени и адекватно корригированная ИЦН в 87% и более позволяет достичь желаемых результатов. В то же время, методы коррекции, способы контроля их эффективности, а также вопрос об оптимальных сроках хирургического лечения по настоящее время остаются дискуссионными.
Признаки заболевания
Истмико-цервикальная недостаточность во время беременности часто протекает без каких-либо симптомов, поэтому определить ее бывает крайне сложно. Однако, в некоторых случаях, патология сопровождается рядом признаков:
- болезненные симптомы и дискомфорт в зоне поясничного отдела и над лобком;
- чувство полного влагалища и сдавленности, колющий эффект;
- тянущая боль в пояснице, в районе копчика, а также в нижней части живота;
- появление выделений, содержащих прожилки крови.
Данные признаки могут сопровождать и другие патологические состояния в органах репродуктивной системы. При обнаружении подобных проявлений необходимо срочно обратиться к специалисту для проведения консультации и обследования.
Протекание заболевания
Недостаточность шейки матки может быть у женщины с рождения, либо появиться со временем под влиянием внешних факторов. Врожденная форма заболевания связана с пороками развития шейки матки. Такие проблемы должны диагностироваться еще на стадии планирования беременности, и устранены до ее наступления. Приобретенная форма недостаточности может развиваться вследствие органических, чаще посттравматических факторов, так и под влиянием функциональных нарушений.
Посттравматическая недостаточность возникает вследствие повреждений поверхности и слизистой оболочки шейки матки. В результате такого воздействия на поверхности шейки матки возникают рубцы, изменения формы и прочие нарушения в строении тканей. Такие повреждения обязательно нужно лечить оперативным методом до момента наступления беременности. Причинами появления травм слизистой оболочки шейки матки могут быть:
- Крупный по размерам плод. Во время родов при прохождении по путям плод может повредить оболочку шейки матки.
- Велика вероятность травмирования шейки матки во время родов, когда плод находиться тазовом предлежании.
- Гинекологические или акушерские процедуры. К примеру, при использовании специальных щипцов при проведении аборта, забора материала из полости матки в диагностических целях или во время операции на шейке матки.
Функциональная форма истмико-цервикальной недостаточности может возникнуть вследствие гормональных нарушений в организме. К примеру, такое состояние наступает у женщины при слишком активном выбросе мужских половых гормонов, либо при недостаточной выработке женских половых гормонов. Для устранения данной формы патологии не требуется хирургическое вмешательство. Устранить проблему можно консервативным способом при помощи медикаментозной терапии.
Причины заболевания
Истмико-цервикальная недостаточность может развиться в организме женщине под влиянием следующих факторов:
- Повреждение шейки матки, которое возникло в прошлом вследствие тяжелых родов, различных процедур и манипуляций акушеров и гинекологов, абортов и т.д..
- Врожденные патологические состояния. К таким проблемам относят двурогую или седловидную матку.
- Гормональные сбои в период беременности. Как правило, данная патология возникает из-за неправильной работы яичников, которые вырабатывают слишком большое количество мужских гормонов и малое количество женских.
Данные факторы приводят к недостаточности шейки матки, когда внутри матки увеличивается давление. Такое явление вполне типично во время увеличения массы плода и соответствующим увеличением объема околоплодных вод. Ускорить развитие истмико-цервикальной недостаточности могут следующие факторы:
- Беременность, при которой в матке имеется сразу несколько плодов.
- Беременность с очень крупным плодом.
- Чрезмерно большой объем околоплодных вод, или по-другому, многоводие.
Поскольку беременность – это состояние, при котором женщина должна уделять максимум внимания своему здоровью, при появлении любого дискомфорта необходимо обратиться к врачу.
Важно! Истмико-цервикальная недостаточность может стать причиной потери ребенка, поэтому относиться к этому вопросу нужно со всей серьезностью.
Диагностические процедуры
Поскольку в большинстве случаев недостаточность шейки матки проявляется абсолютно бессимптомно, диагностировать патологию можно только после ряда специальных процедур:
- Первым делом гинеколог проводит сбор информации. Здесь важно рассказать врачу, когда именно появился дискомфорт, какие неприятные ощущения наблюдаются, чем женщина связывает их.
- Анализ истории болезни пациентки. Здесь большое значение имеют перенесенные ранее заболевания органов репродуктивной системы, беременности, аборты, операции и т.д.
- Осмотр с двуручным исследованием влагалища. Данная процедура заключается в том, что гинеколог двумя руками на ощупь определяет размеры матки, ее шейки, яичников, придатков и т.д. Особое значение здесь имею расположение, размеры, консистенция органов, а также наличие рубцовых изменений на поверхности.
- УЗИ матки с доступом через влагалище. Исследование помогает определить длину шейки матки, сомкнутость внутреннего отверстия канала матки.
Результаты данных процедур помогают установить истинную картину заболевания и характер их течения. Помимо недостаточности шейки матки таким способом также можно определить наличие других патологий, например, эрозии шейки матки.
Методы лечения истмико-цервикальной недостаточности
 Коррекция истмико-цервикальной недостаточности может проводиться как традиционными методами, так и хирургическими. Традиционная терапия содержит использование специальных медикаментов, которые относятся к группе токолитиков. Данные средства способствуют расслаблению стенок матки и уменьшению напряженности ее тканей. Кроме того, необходимы в такой ситуации и профилактические меры, направленные на предупреждение плацентарной недостаточности. Для такой цели беременной женщине могут назначить следующие средства:
Коррекция истмико-цервикальной недостаточности может проводиться как традиционными методами, так и хирургическими. Традиционная терапия содержит использование специальных медикаментов, которые относятся к группе токолитиков. Данные средства способствуют расслаблению стенок матки и уменьшению напряженности ее тканей. Кроме того, необходимы в такой ситуации и профилактические меры, направленные на предупреждение плацентарной недостаточности. Для такой цели беременной женщине могут назначить следующие средства:
- Препараты, способствующие расширению сосудов.
- Вазоактивные средства. Такие медикаменты расширяют мелкие сосуды в организме женщины и уменьшают их сопротивление нормальному течению крови.
- Низкомолекулярные декстраны. Данная группа препаратов улучшает текучесть крови, разжижая ее.
Для устранения недостаточности шейки матки женщине также выписываются гормональные средства (для восстановления необходимого гормонального фона). В некоторых случаях для предупреждения потери беременности женщине вводится пессарий – акушерское кольцо из пластика, которое будет препятствовать раскрытию шейки матки.
В некоторых случаях врач отвергает медикаментозную терапию и назначает женщине операцию. Как правило, такой вариант выбирается в следующих ситуациях:
- если раньше у женщины бывали выкидыши или преждевременные роды;
- если недостаточность заметно прогрессирует, что было подтверждено результатами ультразвукового исследования во влагалище.
Операция по устранения истмико-цервикальной недостаточности представляет собой уменьшение размеров отверстия шейки матки при помощи обычных швов. Данный метод применяется только к пациенткам, которые имею срок в диапазоне от 14 до 25 недель.















































