- Что такое группы крови
- Как формируется группа крови у плода
- Причины гемолитической болезни
- Формы
- Как проявляется заболевание
- Диагностика
- Терапия
- Последствия и профилактика
Кровь человека – это такая же ткань, как кость или хрящ, только в виде суспензии. Как и другие ткани, она защищена от попадания в нее другой крови, имеющей отличающуюся структуру. В жидкой части этой ткани растворены антитела, чья задача – атаковать попадающие сюда чужеродные эритроциты, если находящиеся на них белки будут отличаться от тех, которые имеются на собственных клетках. Такая «атака» на организм, послуживший источником «неправильных эритроцитов», называется гемолитической болезнью.
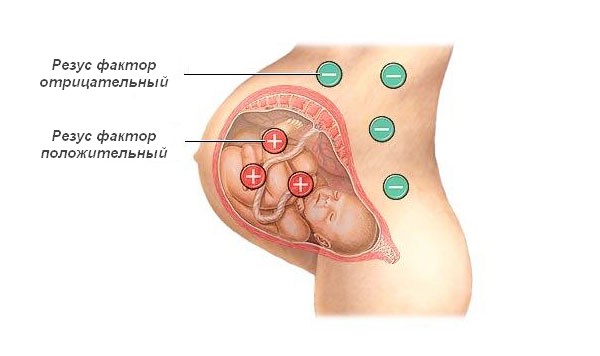
Когда кровяные антитела беременной женщины разрушают эритроциты развивающегося в матке малыша, это является гемолитической болезнью плода. Если такая реакция начинается в организме только что рожденного младенца (антитела попали к нему во время родов), она называется гемолитической болезнью новорожденного. Оба заболевания развиваются по сходному механизму и являются опасными для детской жизни. Возникают они у матери c отрицательным резусом, когда ребенок – резус-положителен, или если материнская группа крови – 1, а у плода сформировалась 2 или 3.
Содержание
- 1 Что такое группы крови
- 2 Как у плода формируется группа крови
- 3 Причины заболевания
- 4 Формы заболевания
- 5 Как проявляется гемолитическая болезнь
- 6 Последствия и профилактика
- 7 Симптомы гемолитической болезни
- 8 Диагностика
- 9 Почему возникает гемолитическая болезнь новорожденных
- 10 Симптомы
- 11 Профилактика
- 12 Последствия
- 13 Рекомендации эксперта
- 14 Симптомы
- 15 Диагностика
- 16 Последствия
Что такое группы крови
Организм тщательно защищает кровь от попадания другой, не сходной с собственной. Он разместил на эритроцитах одни белки (антигены), а в кровяной плазме – другие (они называются антителами). Если в основной кровяной массив (в данном случае – материнской) попадают эритроциты, против которых в плазме есть антитела, то такие эритроциты разрушаются.
Так, если рассматривать группы крови по привычной для нас системе, в которой 4 группы, на эритроцитах может быть или антиген A, или антиген B, или сразу оба антигена (AB), или ни одного из них. При этом в плазме «плавают» такие антитела, которые не смогут поразить собственные антигены: анти-А (оно называется альфа) или анти-B (оно называется бета).
Например:
- Если у человека 2 группа, его эритроциты показывают антиген A, а в плазме – «плавает» антитело β.
- При 3 группе красные клетки показывают протеин B, а в плазме – антитело ɑ.
- 4 группа: на эритроцитах расположено сразу 2 антигена (A и B), а плазме нет антигенов.
- 1 группа – эритроциты не несут антигенов, зато в плазме сразу 2 антитела – и ɑ, и β. Именно I группа, когда она у матери, может стать источником повреждения плода, если у него сформировалась II или III группа крови (формирование IV группы у ребенка от матери с I группой невозможно).
Резус-фактор – это тоже своеобразная кровяная группа. Это белок, который находится на внутренней мембране эритроцитов и, в отличие от рассмотренных выше протеинов A и B, располагаются только на красных кровяных тельцах (белки A и B находятся также на всех тканях плода, оболочке плаценты, в околоплодных водах). Когда резус-фактор (Rh-фактор) есть на эритроцитарных мембранах, кровь будет Rh-положительной, если его нет – Rh-отрицательным.
Антител против резуса (как в случае группы по AB0-системе) в плазме нет. Только если человеку с отсутствием резус-фактора перелить эритроциты, содержащие такой белок, в крови против них выработаются антитела. И при следующем введении резус-положительных эритроцитов на них начинается атака этих антител. Следовательно, у резус-отрицательной женщины, когда у ее ребенка сформировался положительный резус, гемолитическая болезнь в первую беременность практически невозможна (об этом – ниже).
Есть и другие группы крови, но они обладают более слабой способностью вызывать образование антител.
Процесс разрушения эритроцитов называется гемолизом, от этого слова и происходит название рассматриваемого нарушения – гемолитическая болезнь плода и новорожденного. При деструкции эритроцитов уменьшается количество гемоглобина, переносящего кислород. Гемоглобин же, выходя в плазму, превращается в билирубин.
Как у плода формируется группа крови
Обе группы – по системе AB0 (А, Б, ноль) и по резус-фактору – формируются на 5-6 неделе жизни плода. Они кодируются в определенной паре хромосом, и такой участок есть и на одной, и на другой хромосоме. В них могут быть одинаковая форма одно и того же гена (гомозиготность), а может случиться, что в одной хромосоме этот ген доминантный (он диктует свой признак), в другой – рецессивный.
Наследование rh фактора проводится от отца и матери, и кодируется 6 антигенами. Это гены D, C и E. Главный среди них – ген D: он имеется у 85% людей (ген С – у 70%, ген E – у 30%) и «диктует», будет кровь Rh+ или Rh-. Если в обеих хромосомах DD – это резус-положительная кровь, если Dd – тоже, а вот сочетание двух рецессивных генов (dd) кодируют резус-отрицательность.
Если мать с геномом dd, а отец имеет гены DD, то вероятность, что у ребенка будет Rh- – 0% (все 100% будут носить Dd), но если отец имеет Rh+ (Dd), то шанс рождения Rh-отрицательного ребенка – 50%.
Группа крови по AB0-системе тоже имеет такую особенность, только здесь доминантными считаются гены, кодирующие белки A и B, а ген, кодирующий отсутствие белка (0, ноль) является рецессивным. Если мать – с 1 группой, то ее можно записать как 00, а если отец ребенка имеет 2 группу, то он может быть как AA, так и A0. То есть вероятность, что малыш унаследует 2 группу в первом случае (когда отец AA) 100%, а во втором – 50%. То же и с третьей группой, только вместо антигена A будет антиген B. И вот в этих случаях, если у плода сформируется кровяная группа, отличающаяся от матери, есть вероятность (но только 10%), что организм матери будет «бомбить» эритроциты и ткани плода.
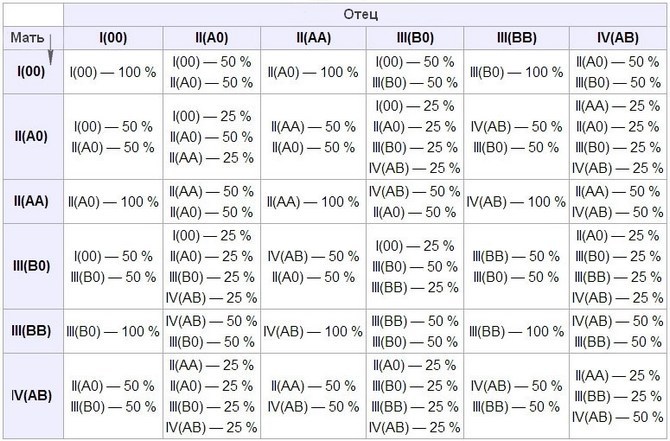
Теперь о том, почему четвертая группа крови не вызывает несовместимости у матери с 1 группой: такая группа не может сформироваться у ребенка родителей, где мама имеет набор 00. В этом случае от отца с 4 группой может появиться ребенок или со 2 (A0), или с 3 группой (B0). Если же у отца 2 группа, то ребенок будет или 1, или 2 группы. Если у отца 3 группа, то группа плода формируется как 1 или 3.
Причины заболевания
В зависимости от того, какими именно антителами были повреждены эритроциты, причинами гемолитической болезни плода являются:
- в 85-90% случаев – несовместимость по Rh-фактору;
- 10% болезней – несовпадение по «привычной» (с 1 по 4) группе крови;
- в 1% ситуаций – несовместимость по другим, редким группам крови;
- в небольшом проценте случаев – несовпадение по нескольким антигенам.
Чтобы развилась гемолитическая болезнь, в кровь матери должно попасть не менее 0,5 мл крови плода. Поскольку такое происходит, в основном, во время родов, особенно во время кесарева сечения, то вероятность развития заболевания при первой беременности мала. Даже если первая беременность протекает с поражением плаценты, из-за чего к матери кровь ее ребенка начинает попадать еще до родов, то шанс возникновения гемолитической болезни все равно мал.
Вначале в организме матери появляются только такие антитела, которые имеют крупный размер и через плаценту не проходят. Иммуноглобулины того размера, который позволит им дойти до плода, образуются только через 3-5 месяцев.
Таким образом, риск гемолитического заболевания высок при второй и дальнейших беременностях (при первой беременности – 9-10%, при второй, если первыми были роды – 42-47%, а если первая беременность закончилась выкидышем или абортом – 96%). Наблюдается и такая зависимость: чем меньше времени прошло между беременностями, тем выше шанс развития гемолиза.
Вышесказанное особенно касается резус-конфликта: несовпадение по группе крови может возникнуть и при первой беременности, так как женщина в повседневной жизни рано сталкивается с A- и B-антигенами (например, при введении прививок).
Хоть резус-отрицательных людей всего 15%, несовместимость по Rh-фактору наблюдается чаще, чем по группе: в 13% против 10% случаев, соответственно. Это обусловлено тем, что белок-резус – водонерастворимый, и его не нейтрализуют ни системы околоплодной жидкости, ни белки плазмы крови.
Гемолитическая болезнь из-за несовпадения резус-факторов матери и плода быстрее возникнет (даже при первой беременности), если имеет место хотя бы один такой фактор:
- уже были медикаментозные аборты или самопроизвольные выкидыши;
- случайно была перелита резус-положительная или такая кровь, в которой на эритроцитах резус настолько слаб, что определяется всеми лабораториями как отрицательный;
- проводилась пересадка органов;
- была внематочная беременность;
- уже рождались дети с признаками гемолитической болезни плода;
- проводилась инвазивная диагностика во время беременности: амниоцентез, забор крови из пуповины или ворсинок хориона;
- позади плаценты образовалась гематома;
- были кровотечения из-за низкого или центрального предлежания плаценты;
- гестозы, угроза преждевременных родов.
Тем не менее, гемолитическая болезнь развивается только у 4 из 100 резус-отрицательных женщин. Причины этого: защита плаценты (если она не инфицирована, не развился гестоз, то плацента пропускает не более 0,1-0,2 мл плодовой крови), подавление иммунитета женщины, что нормально во время беременности.
Снижен риск также у женщин, которые родились от резус-положительных матерей с генотипом Dd и у тех, чья кровь – первой группы. В последнем случае эритроциты плода имеют большой шанс не дойти до крови матери, а разрушиться альфа-и бета-антителами.
У 20-35% людей иммунитет не будет реагировать на D-антиген вообще.
Формы заболевания
По основным проявлениям выделяют 4 формы гемолитической болезни плода:
- Внутриутробная смерть с изменением тканей (их расслаиванием), характерным для длительного нахождения в воде (это называется мацерацией). При этом ребенок погибает, не родившись, но ни отеков, ни желтухи у него нет.
- Анемическая форма. Основная проблема в нехватке кислорода из-за того, что распадаются эритроциты плода, атакованная материнскими антителами.
- Желтушная форма, когда основные симптомы возникают из-за массового распада гемоглобина в эритроцитах, когда в кровь и в ткани выходит большое количество билирубина. Он окрашивает ткани в желтый цвет и, кроме того, является очень токсичным для мозга плода или младенца.
- Отечная форма. В этом случае снижается уровень белка в крови. Жидкости в составе крови, которая удерживалась в сосудах только благодаря притяжению ее белками, приходится выходить из сосудов и пропитывать ткани, вызывая отеки. Последние могут иметь различную выраженность: от появления только в коже до пропотевания жидкости в полости тела: в живот, между листками плевры («пленки», которая оборачивает легкие), между сердцем и перикардом, между оболочками мозга.
Как проявляется гемолитическая болезнь

Заболевание регистрируется у 3-6% новорожденных. Оно развивается в 3,5% беременностей, наступающих после самопроизвольного выкидыша и в 5,5% после аборта.
Симптомы гемолитической болезни плода могут наблюдаться не с первой недели, а только когда у плода на эритроцитах и тканях появятся белки групп крови, то есть – с 5-6 гестационной недели. Сама беременная конфликт по группе или резус-фактору практически не ощущает. В некоторых случаях развиваются симптомы, похожие на гестоз: отеки стоп или увеличение внутритканевой жидкости также и на голенях, бедрах, животе (в тяжелых случаях отекают руки, лицо, жидкость может появляться и в полостях тела), повышение давления, снижение количества мочи.
Основные признаки заболевания помогает увидеть такое исследование, как УЗИ. При отечном варианте ультразвук показывает, что плод имеет большую массу (вплоть до ее увеличения в 2 раза), у него увеличены печень, селезенка, сердце. Врач ультразвуковой диагностики может увидеть также пропотевание жидкости в плевральную, брюшную полости, а также в перикард.
Внутриутробная гибель плода диагностируется с 20 по 30 неделю гестации, поэтому в это время беременная должна обратить особое внимание на его шевеления и собственное самочувствие. Ухудшение состояния, появление тошноты, рвоты, повышение температуры могут свидетельствовать о гибели плода и попадании частиц его распадающихся тканей в кровоток матери.
Желтушная и анемическая форма выявляются только после родов. В первом случае малютка рождается зачастую с нормальным цветом кожи, но уже через несколько часов его кожа и склеры желтеют. Если высвободившийся при распаде эритроцитов билирубин поражает ЦНС, в особенности, головной мозг, новорожденный все время спит, его конечности вяло висят, а не находятся в тонусе. Малыш вяло сосет, часто срыгивает, у него могут развиваться приступы судорог. Если уровень билирубина высокий, и ребенок часто рвет, очень вял, то он может погибнуть на 5-7 сутки жизни.
В случае анемического варианта болезни кожа новорожденного бледная, дыхание частое, он хорошо сосет, но быстро утомляется.
Проявления болезни тем тяжелее, чем больше степень недоношенности младенца. Более тяжелое течение характерно для резус-конфликта, и для реакции между материнской 1 группой и 3 группой у плода.
Последствия и профилактика
Последствия гемолитической болезни в большинстве случаев опасны для жизни и здоровья ребенка. Хоть сейчас применяются эффективные методы ранней диагностики и лечения, смертность от этого заболевания наблюдается у каждого 40 плода или родившегося ребенка. Если больной желтушной формой выживает, он может иметь значительную задержку психомоторного развития, судорожный синдром и даже более глубокие нарушения.
Благоприятен только анемический вариант заболевания: в этом случае может наблюдаться самоизлечение. При этом у ребенка могут отмечаться частые простудные заболевания, аллергии, осложнения после вакцинации.
Профилактика
Профилактика гемолитической болезни состоит в инъекциях антирезус-иммуноглобулина женщинам после абортов, родов Rh+ плодом, проведения манипуляций на матке, эктопической беременности. Переливание препаратов крови, выполнение абортов резус-отрицательным пациенткам нужно производить только по строгим показаниям.
Симптомы гемолитической болезни
Тяжесть симптоматики зависит от общего числа антител, проникающих в кровеносное русло плода. В тяжелых клинических ситуациях врачи имеют дело со следующими проявлениями:
- Обширные отеки;
- Гипоксия (на стадии плода);
- Асцит;
- Наличие жидкости в легких;
- Дисфункция всех систем;
- Выраженная анемия.
Отёк – результат недостаточного кровообращения. Практически обязательный признак – гепатомегалия и спленомегалия – увеличение печени и селезенки соответственно. Органы не могут выполнять свою работу, а организм пытается компенсировать дисфункцию увеличением числа паренхиматозных клеток.
В первые сутки у новорожденных развивается желтуха в связи с недостаточностью печени. Анемия влияет также на дисфункцию сердечной мышцы, вызывая увеличение массы и размеров сердца до аномальных размеров.
Наиболее опасная форма течения заболевания – так называемая «ядерная желтуха». Это целый симптоматический комплекс, включающий в себя, помимо изменения окраски кожи, слизистых оболочек и склер глаз, неврологические признаки:
- Нистагм (дрожание глаз);
- Судорожные движения конечностей;
- Генерализированные судороги всего тела;
- Повышение сосудистого тонуса;
- Плач на повышенной тональности.
Ещё один показательный признак такого состояния – повышенное количество билирубина: оно равно 310-344 мкмоль/л. Даже если таким детям удаётся сохранить жизнь, возможны необратимые неврологические аномалии – глухота, спазмы одной стороны тела. Наблюдаются нарушения развития и когнитивных способностей.
Желтуха нетипична для иммунологического конфликта по системе АВ0. Клиника данного состояния выражена слабо, существенного увеличения органов не наблюдается, но присутствует анемия.
Гемолитическая болезнь плода и новорожденного обязательно отражается на составе крови. Лабораторный анализ крови – основной способ выявления данного заболевания.
Диагностика
Современная медицина придаёт важнейшее значение своевременному обнаружению гемолитической патологии плода и корректному ведению беременности. Сразу после выявления беременности, у женщины следует определить группу крови, Rh-фактор и выяснить аналогичные показатели у отца. В идеале данные исследования проводятся на стадии планирования беременности: именно такая практика принята в цивилизованных странах.
В нашем центре программа по ведению беременности включает все необходимые лабораторные тесты и процедуры, имеющие целью исключить риск возникновения иммунологического конфликта. Составляется подробный анамнез будущей матери: необходимо собрать сведения о наличии абортов и выкидышей в прошлом. Если угроза развития гемолитической болезни обнаружена, осуществляется динамический мониторинг специфических антител в крови беременной и осуществляется предупредительная терапия.
Диагностика на стадии беременности включает в себя следующие процедуры:
- Акушерское УЗИ;
- Допплерография – аппаратное исследование плацентарного кровотока с определением состояния плода;
- Кардиотокография – регистрация работы сердца эмбриона, позволяющая определить наличие гипоксии – нехватки кислорода;
- Развернутый анализ крови.
Характерный ультразвуковой критерий гемолитической болезни – плацентомегалия (аномальное увеличение размеров плаценты). Другие признаки, которые можно отследить посредством ультразвука, – избыток околоплодных вод (многоводие), расширение кровеносных сосудов пуповины, увеличение печени, сердца селезенки у плода, наличие выпота в перикарде и экссудативного плеврита.
Для уточнения диагноза в некоторых ситуациях назначаются инвазивные процедуры – кордоцентез (забор крови из пуповины с помощью специальной иглы) и амниоцентез (пункция плодного пузыря и дальнейшее биохимическое и иммунологическое исследование полученной жидкости). В центре «Покровские Ворота» данные процедуры осуществляются под контролем УЗИ и выполняются с помощью безопасного и эффективного современного оборудования.
Своевременное обнаружение избыточного количества антител в материнской крови, атакующих эритроциты плода, позволяет врачам разработать максимально эффективную тактику терапии и снизить до минимума вероятность развития гемолитических нарушений.
Почему возникает гемолитическая болезнь новорожденных
Всему виной — различия в антигеном (генетическом) составе белков красных клеток крови – эритроцитов. На сегодня врачам известно уже 14 групповых систем, в которые входит около 100 антигенов, расположенных на оболочках эритроцитов. Часть их ребенок получает от матери, другую – от отца. И если в крови у матери таких белков нет, а у плода есть — развивается ГБН.
Самые известные системы – резус и АВО. Но другие антигены, ранее считавшиеся редкой причиной развития ГБН, с каждым днем вызывают ее все чаще. То есть гемолитическая болезнь новорожденных может возникнуть не только из-за резус-конфликта или несовместимости по группам крови (в системе АВО), но и еще из-за различий по любой из 12 других групповых систем.
Механизм развития иммунологического конфликта при несовместимости по каждой из 14 систем примерно одинаков. После 8 недели беременности (чаще во второй ее половине) мизерное количество крови плода (то есть антигенов) проникает через плаценту в кровоток матери. В ответ ее иммунная система вырабатывает клетки – антитела, уничтожающие чужаков. Но они выделяются не однократно, а, как пограничники, постоянно циркулируют в кровеносном русле, готовые к повторной атаке. Попадая к плоду внутриутробно, во время родов или с молоком матери, они вызывают разрушение (гемолиз) его эритроцитов. То есть «сражение» материнских антител против эритроцитов ребенка происходит уже в теле малютки. Длительность и агрессивность его зависит от количества проникших иммунных клеток и от зрелости ребенка. Это и есть гемолитическая болезнь.
Самый опасный вариант иммунологического конфликта — несовместимость крови по системе резус. В 90% случаев он возникает у резус-отрицательной матери, уже носившей резус-положительного ребенка. То есть первая беременность, как правило, протекает без ГБН. Второй резус-положительный плод начинает страдать внутриутробно, так как иммунная система женщины уже имеет клетки памяти, быстро активирующиеся и размножающиеся для уничтожения эритроцитов ребенка. Поэтому еще до родов может сильно пострадать здоровье малютки, вплоть до его антенатальной гибели. А после родов заболевание развивается с первых минут, патологические симптомы нарастают очень бурно.
При несовместимости крови плода и его матери по системе АВО гемолитическая болезнь новорожденного развивается уже при первой беременности. Но по клинике она редко бывает настолько тяжелой, как при резус-конфликте. Это связано с тем, что некоторые ткани малыша, плодные оболочки и пуповина имеют похожий антигенный набор и принимают часть удара материнских клеток-киллеров на себя. То есть заболевание при его адекватном лечении протекает намного мягче, без катастрофических последствий.
При взятии женщины на учет по беременности у нее обязательно уточнят не только ее группу крови, но и отца ребенка. Риск развития ГБН будет:
- у матерей с О(1) группой, если супруг имеет любую другую;
- у женщин с А(2) группой, если у мужа – В(3) или АВ(4);
- у мамочек с В(3) группой, если у отца ребенка – А(2) или АВ(4).
Симптомы
Симптомы болезни зависят от формы, в которой она протекает. Всего различают 3 формы ГБН:
- врождённая анемия;
- тяжёлая желтушная форма;
- врождённый отёк плода.
Анемия развивается на фоне пониженного количества эритроцитов, в результате у ребёнка падает количество гемоглобина. Это самая лёгкая из всех форм болезни, при которой у новорождённого присутствуют следующие симптомы:
- бледность кожных покровов;
- синюшность под глазами и в области носогубного треугольника;
- вялость и сонливость;
- отсутствие аппетита.
Тяжёлая желтушная форма характеризуется изменением цвета кожи у новорождённых и интоксикацией. Кожа желтеет после рождения или на 1– 2 день жизни. Моча и кал ребёнка также окрашены в ярко-жёлтый цвет. Симптомы нарастают постепенно, на 3-4 день заболевания кожа приобретает зеленовато-жёлтый оттенок. При отсутствии лечения на 5 день заболевание прогрессирует в ядерную желтуху, которая характеризуется тремя стадиями:
- первая – симптомы интоксикации скрыты, в крови определяется повышенное содержание билирубина, выражена анемия, увеличиваются печень и селезёнка;
- вторая – появляется вялость, судороги в конечностях, пронзительный плач у ребёнка;
- третья – возникает тошнота, неоднократная рвота, судороги конечностей, повышается температура тела.
При ядерной желтухе лечение эффективно на 1 и 2 стадии, на 3 стадии большинство детей погибают. У выживших же наблюдаются нервные расстройства, нарушение подвижности конечностей, а также глухота.
Врождённый отёк плода является наиболее тяжёлой формой ГБН. Обычно она встречается при резус-конфликте матери и ребёнка. При повышенном уровне антител у матери ещё во время беременности начинает развиваться отёчность всех тканей плода. После рождения отёк покровов нарастает, кожа становится бледной. При осмотре врач выявляет увеличение печени и селезёнки, в крови наблюдается понижение эритроцитов (анемия). Ребенок погибает в первые часы после рождения или во время родов.
Лечение у новорождённых гемолитической болезни зависит от формы, в которой протекает заболевание.
- При врождённой анемии назначают дробные переливания резус-отрицательной крови, их начинают не позднее 36 часов с момента рождения. Со второго месяца жизни назначают введение витаминов группы B, а также железа.
- При желтушной и отёчной форме наиболее эффективным лечением является заменное переливание крови. Его проводят в первые 24 часа после рождения. Также новорождённому назначают инъекции 10% альбумина 10 – 15 мл на 3, 5 и 7 день заболевания. Вводят 10% глюкозу в дозе 30 – 40 мл внутривенно. При лёгкой форме желтухи применяют фототерапию для снижения уровня билирубина.
Профилактика
Для профилактики гемолитической болезни у новорождённых при планировании беременности оба партнёра должны сдать анализ на определение группы крови. Женщинам с отрицательной группой крови внутримышечно вводят специальную сыворотку, нейтрализующую антитела.
При подозрении на резус-конфликт или несовместимость групп крови во время беременности каждые 6 – 8 недель рекомендуется сдавать анализ на определение антител у матери. При их обнаружении женщину госпитализируют в стационар, где она находится под постоянным наблюдением.
Последствия
У новорождённых последствия гемолитической болезни могут проявляться при несвоевременном лечении в виде:
- нервных расстройств (судорог, тремора конечностей);
- тяжёлой формы анемии;
- нарушения слуха или зрения;
- отставания в психическом и физическом развитии.
Для устранения последствий необходимо регулярно наблюдаться у педиатра и соблюдать все его рекомендации.
Рекомендации эксперта
- При планировании беременности супружеской паре необходимо проконсультироваться с врачом относительно совместимости их групп крови.
- Беременным женщинам с первой группой крови или отрицательным резусом рекомендуется регулярно сдавать анализ на определение антител.
Симптомы
Из всех возможных конфликтов резус-несовместимость является самой показательной, ведь она может протекать в любой из существующих форм. Гемолитическая болезнь новорожденного по группе крови протекает легко. Поэтому и разберем патологию на примере несовместимости по резусу.
Разработано несколько рабочих взаимодополняющих классификаций заболевания: по этиологии, степени тяжести, осложнениям, но основная – по клинике и морфологии. Выделяют 4 клинико-морфологические формы с разными исходами, но у них у всех есть и кое-что общее: так как в норме распад эритроцитов происходит, в основном, в селезенке и в печени, при любом проявлении гемолитической болезни обязательно страдают эти органы. Также при всех формах развивается анемия, связанная с массивным распадом эритроцитов и неспособностью кроветворных органов быстро и полноценно восполнить возникший дефицит. Кислородное голодание тканей приводит к отставанию в развитии, плохому набору веса, слабости.
Водянка плода
Эта форма гемолитической болезни развивается при длительном и массивном воздействии материнских антител на плод с 20 до 29 недели беременности. Образовавшийся свободный билирубин связывается с белками плазмы еще нерожденного ребенка и выводится через плаценту. Поэтому желтухи не наблюдается. Зато возникшая анемия и потеря белковых фракций приводят к выраженным изменениям:
- глубокой гипоксии тканей;
- распаду клеток со стремительным нарастанием количества шлаков;
- повышенной проницаемости сосудов с кровоизлияниями;
- безбелковым отекам.
Жидкость накапливается не только в тканях, но и в полостях: брюшной, плевральных, в сердечной сорочке. Нагрузка на сердце возрастает в разы, и развивается сердечная, а впоследствии и дыхательная недостаточность. Основные кроветворные органы – печень и селезенка – работают на износ, увеличиваются в размерах и не справляются с остальными своими функциями.
Это очень опасная форма гемолитической болезни: она приводит к внутриутробной гибели плода или смерти новорожденного в первые часы или дни. При рождении малыш резко бледен и отечен, живот его увеличен за счет свободной жидкости в брюшной полости, рефлексы слабые или вовсе отсутствуют, кожа с множественными кровоизлияниями. При несвоевременном лечении смерть наступает от интоксикации, сердечной и дыхательной недостаточности.
Желтушная форма
Эта и следующие 2 формы заболевания новорожденных развиваются в результате попадания материнских антител в плазму плода после 29 недели и/или непосредственно во время родов. И чем больше иммуноглобулинов атаковало кроху, тем раньше появится развернутая клиническая картина, и тем тяжелее будет протекать патология.
Название говорит само за себя: желтушная форма гемолитической болезни новорожденного характеризуется желтушным окрашиванием кожи и слизистых оболочек. Симптом появляется в первые часы жизни, в основном – до суток от рождения. Его интенсивность достигает максимума к 4 дню, а затем, под воздействием лечения, постепенно уходит.
Эта самая встречаемая форма, она составляет 90% случаев гемолитической болезни. Кроме желтухи, наблюдаются множественные кровоизлияния, вялость, мышечная слабость, гиподинамия и гипорефлексия, увеличение печени и селезенки, анемия. А вот отеки у новорожденного появляются только при выраженной недостаточности печени, неспособной синтезировать белок.
Моча приобретает вид пива, кал окрашен нормально. При высоких цифрах свободный билирубин проникает через гематоэнцефалический барьер и поражает центральную нервную систему. Состояние называется ядерной желтухой, а проявляется оно симптомами раздражения оболочек и повреждением мозговых ядер:
- сначала это – вялость, снижение артериального давления, гипорефлексия, патологическое зевание, частые срыгивания, рвота, снижение активности сосания, монотонный крик новорожденного;
- затем (к 3-4 дню) – периодические длительные остановки дыхания, редкое сердцебиение, закатывание глаз, адинамия, арефлексия, сменяющиеся резким мышечным возбуждением и судорогами;
- к 3-4 неделе жизни новорожденного мозговая симптоматика частично уходит, что симулирует «мнимое выздоровление»;
- но с 3-5 месяца начинает нарастать клиника неврологических последствий, которые обсудим позже.
Анемическая форма
Встречается в 10-20% случаев гемолитической болезни. Обусловлена длительным проникновением в плазму плода небольшого количества материнских антител и недостаточностью регенераторной функции кроветворных органов. Характеризуется выраженной анемией, увеличением печени и селезенки, гипорефлексией, слабовыраженной желтухой или ее отсутствием.
Отечная форма
Клинически сходна с водянкой плода, но развивается она при массивной атаке материнскими антителами уже после 29 недели гестации. Кожа такого новорожденного отечна и бледна из-за анемии, полупрозрачна, с кровоизлияниями и мацерацией (с размягчением и разрыхлением, вызванным длительным воздействием околоплодных вод). Печень и селезенка увеличены, налицо все признаки физической недозрелости.
Диагностика
Проходит в 2 этапа: до и после родов.
Антенатальная (дородовая) диагностика
- Сбор анамнеза и определение группы и резус-фактора у беременной женщины.
- При настороженности в плане конфликта – выявление фетальных эритроцитов в крови матери, титра антител (3 раза и более – по ситуации: при постановке на учет, на 18-20 неделе, а после – по показаниям) и антител к плодным эритроцитам в гелевой среде по 8 системам.
- При установленном конфликте – взятие околоплодных вод на 26-28 неделе для исследования на плотность, глюкозу, белок, антигены.
Кроме этого, ведется постоянное наблюдение за плодом при помощи УЗИ, допплерометрии, кардиотокографии.
Постнатальная (послеродовая) диагностика
- Оценка клинических проявлений гемолитической болезни у новорожденного.
- Незамедлительное определение группы крови и резус-фактора крохи.
- Общий, биохимический и анализ на сахар пуповинной и крови ребенка в динамике.
- Выявление в плазме новорожденного антиэритроцитарных иммунных комплексов.
Обследуется и мать: на анализ берется как ее кровь, так и грудное молоко, ведь антитела проникают во все биологические жидкости.
При конфликте по редким антигенам проводится простой тест на совместимость – на дне чашки Петри смешиваются эритроциты новорожденного и материнская сыворотка. При конфликте смесь сворачивается, как створоженное молоко.
Показана комплексная терапия, начинающаяся еще во время беременности. Планово в конце первого, в середине второго и в середине третьего триместров женщине проводят десенсибилизацию витаминами, антигистаминными средствами, препаратами кальция и железа, кислородом. При необходимости, назначают плазмаферез.
Попутно решается и вопрос о тактике ведения родов и сроках родоразрешения. Например, при водянке или отечной форме гемолитической болезни плод увеличен в размерах и может не соответствовать диаметру родовых путей. Кроме того, чтобы снизить риск попадания дополнительной порции материнской крови в организм новорожденного, рекомендуется —кесарево сечение—.
При тяжелом течении гемолитической болезни плода прибегают к внутриутробному переливанию ему донорской крови, хотя если позволяют сроки (от 37 недель), проводят хирургическое родоразрешение.
Консервативная терапия после родов
Направлена на восполнение питательных веществ в организме малыша, обезвреживание токсинов и антител матери, а также быстрое выведение продуктов их распада.
- Дезинтоксикация. Сразу после родов новорожденному делают очистительную клизму для устранения токсинов из кишечника. В плановом порядке внутривенно вводят физраствор, гемодез и полиглюкин.
- Фототерапия. В результате облучения кожных покровов малыша ультрафиолетовым светом происходит более быстрое разрушение билирубина и выведение продуктов его распада через мочевыделительную систему. Кроху несколько раз в день дозированно облучают ультрафиолетом, надев на глазки специальную повязку, защищающую сетчатку от ожога.
- Питание. Из-за слабого сосательного рефлекса новорожденного кормят через зонд, вводя белок, глюкозу, физраствор, а также внутривенно питательными растворами. Тем более, что материнское молоко, пока не спадет титр антител в плазме родильницы, противопоказано.
Оперативная терапия
Хирургическое лечение гемолитической болезни новорожденного применяется при выраженной интоксикации. Оно заключается в плазмаферезе, гемосорбции, заменном (полном обновлении) переливании крови. Для переливания используют донорскую кровь в зависимости от характера конфликта.
Последствия
Тяжелые формы гемолитической болезни, особенно с ядерной желтухой, могут закончиться тяжелыми последствиями не только для новорожденного, но и остаться на всю жизнь. Это – в основном неврологическая патология:
- задержка развития;
- периодические медленные судороги, сменяющиеся быстрыми непроизвольными движениями;
- парез, паралич;
- тугоухость, глухота;
- ДЦП.