Сердцебиение развивающегося ребенка является очень важным показателем его жизнедеятельности. Именно поэтому за этим показателем регулярно следят гинекологи во время наблюдения беременной. Для этого измеряется частота сердечных сокращений плода.
Формирование этого органа происходит на четверной неделе развития зародыша. После этого периода оно уже функционирует, делая первые сокращения. К 9 неделе этот орган составляют уже 4 камеры, как у взрослого человека. Каким способом гинекологи определяют его нормальную работу?
Содержание
ЧСС плода: норма по неделям

Норма ЧСС на ранних сроках беременности может изменяться до 13 недель. А вот с 6-й недели по 8-ю показатель составляет от 110 до 130 ударов в минуту. После этого периода он увеличивается до 190 ударов в минуту. С 11 недели он изменяется, составляя уже до 140 ударов в минуту, а на 14 неделе ЧСС плода составляет выше 150 ударов.
Данные изменения становятся результатом функционирования вегетативной системы человека. Именно она регулирует работу внутренних органов ребенка. Если показатели выходят за пределы нормы, и становятся ниже 100 или выше 200 ударов сердца, то это должно насторожить доктора.
Таким же способом специалисты определяют замершую беременность. Об этом диагнозе свидетельствует то, что при длине эмбриона выше 8 мм у него отсутствует сердечный ритм. При таких обстоятельствах назначают еще одно обследование спустя некоторое время и по его результатам уже ставят окончательный диагноз.
Что касается ЧСС плода на 5-42 неделях беременности, то во втором триместре она составляет около 140 – 160 ударов за одну минуту. В это время проведение исследований необходимо для того, чтобы определить, правильно ли располагается главный орган в грудной клетке. Для этих исследований проводиться УЗИ.
Читайте также: «Анализ ХГЧ при беременности — значение, таблиц показателей и процедура проведения».
Специалистами оценивается так же и характер их сокращений, поскольку они могут быть ритмичными и неритмичными. Это зависит от того, насколько в это время активен малыш, от физических нагрузок будущей мамы, температуры в помещении, заболевания или перенесенных болезней и от остальных факторов.
Что касается третьего триместра развития ребенка, то в это время нормальным показателем частоты сокращений сердца является 120 – 160 ударов за одну минуту. Сейчас его определяют с помощью УЗИ. Это помогает определить наличие заболеваний, и решить вопрос о родоразрешении.
Нормы ЧСС у плода сведены в таблицу, которая поможет быстро сориентироваться:
| Срок беременности (недели) | Частота ударов сердца в минуту |
| 5 | 85 |
| 6 | 120 |
| 7 | 140 |
| 8 | 160 |
| 9 | 180 |
| 10 | 170 |
| 11 | 160 |
| 12 | 160 |
| 13 | 155 |
| 14 | 155 |
Стоит отметить тот факт, что с 3,5 месяцев вынашивания и до самых родов, работа сердца ребенка остается примерно одинаковой, и показатели соответствуют 140-160 ударов за минуту. Такая частота считается нормальными в 17 недель, в 20, 30 и 40 недель.
Важно! Отклонения от них недопустимы в ту или иную сторону, а если такое случилось, то возникает вопрос о постановке такого диагноза, как тахикардия или брадикардия.
Но сначала необходимо исключить гипоксию. При тахикардии учащается пульс, и это говорит о том, что малышу не хватает воздуха в результате малоподвижности мамы или при пребывании её в душном помещении.
При замедленном пульсе возникает брадикардия, которая тоже свидетельствует о серьезном кислородном голодании; в таком случае требуется немедленное рождение малыша или серьезное лечение для поддержания его жизнедеятельности. Поэтому за изменением пульса гинекологи наблюдают при каждом осмотре женщины, а при необходимости назначают и внеплановые исследования.
Способы измерения ЧСС плода

Основными методами выслушивания сердечной работы являются:
- аускультация;
- кардиотокография;
- УЗИ;
- эхокардиография.
Аускультация
Аускультация сердца плода явдяется самой распространенной методикой. Её проводят с использованием стетоскопа, который напоминает по своему внешнему виду трубку, расширенную к концу. Прослушивание происходит, когда женщина лежит на спине.
Осуществление этой методики возможно не ранее, нежели 18 неделя вынашивания. Во время каждого осмотра специалист должен определять ритм работы сердца ребенка, с этой помощью определяется и его положение.
Иногда случается так, что удары прослушиваются очень плохо, это происходит по таким причинам:
- избыточный вес;
- многоплодие;
- многоводие;
- маловодие.
Аускультация сердца плода — самый простой метод. Для этого нужен лишь акушерский стетоскоп. Он отличается от обычного стетоскопа широкой воронкой, которая прикладывается к животу беременной, а к другому концу врач прикладывает свое ухо. За многие годы форма стетоскопа почти не изменилась. Классический акушерский стетоскоп — деревянный, но сейчас встречаются и пластмассовые, и алюминиевые.
Важно! Сердцебиение плода, которое прослушивается через брюшную стенку, — один из самых важных показателей жизнедеятельности плода, поскольку по его характеру можно оценить состояние плода.
Сердечные тоны плода можно прослушать приблизительно с середины беременности, (с 20-й недели), реже — с 18-й недели. При увеличении срока беременности сердечные тоны выслушиваются более отчетливо. Акушер-гинеколог обязательно проводит аускультацию сердца плода при каждом осмотре беременной женщины и во время родов. Во время схваток врач определяет сердцебиение плода примерно каждые 15-20 минут. Выслушивание сердечных тонов плода проходит в положении беременной лежа.
Помимо сердцебиения плода при аускультации живота беременной женщины определяются также и другие звуки: сокращения аорты и сокращения маточных сосудов (дующие шумы, которые совпадают с пульсом женщины), кишечные шумы (переливающиеся и нерегулярные булькающие). При аускультации сердцебиения плода акушер-гинеколог определяет ЧСС, точку наилучшего выслушивания тонов, характер и ритмичность сердечных сокращений.
Читайте также статью: «Фибриноген при беременности: каким должен быть его уровень и на что он влияет?»
Тоны сердца плода выслушиваются в виде ритмичных двойных ударов, частота которых приблизительно 140 ударов в минуту, что в 2 раза чаще, чем у матери. От положения плода в полости матки зависит положение точки, в которой тоны сердца выслушиваются лучше всего. В случае головного предлежания (плод расположен головой вниз) биение сердца хорошо прослушивается ниже пупка слева или справа, это зависит от того, в какую сторону повернута спинка ребенка.
При поперечном положении ребенка сердце отчетливо прослушивается на уровне пупка, слева или справа, в зависимости от того, в какую сторону обращена головка плода. В случае тазового предлежания сердцебиение лучше всего выслушивается выше пупка. При многоплодной беременности на сроке более 24 недель сердцебиение отчетливо слышно в разных отделах матки.
При прослушивании сердечных тонов плода врач определяет их ритмичность. Тоны бывают ритмичными, то есть возникающие через равные промежутки времени, и аритмичными (неритмичными), возникающие через неодинаковые промежутки времени. Аритмичные тоны могут говорить о врожденных пороках сердца или внутриутробной гипоксии (кислородной недостаточности) плода. Также акушер определяет характер тонов, которые бывают ясными и глухими. Ясные тоны четко слышны и являются нормой. Глухие тоны говорят о внутриутробной гипоксии.
Эхокардиография
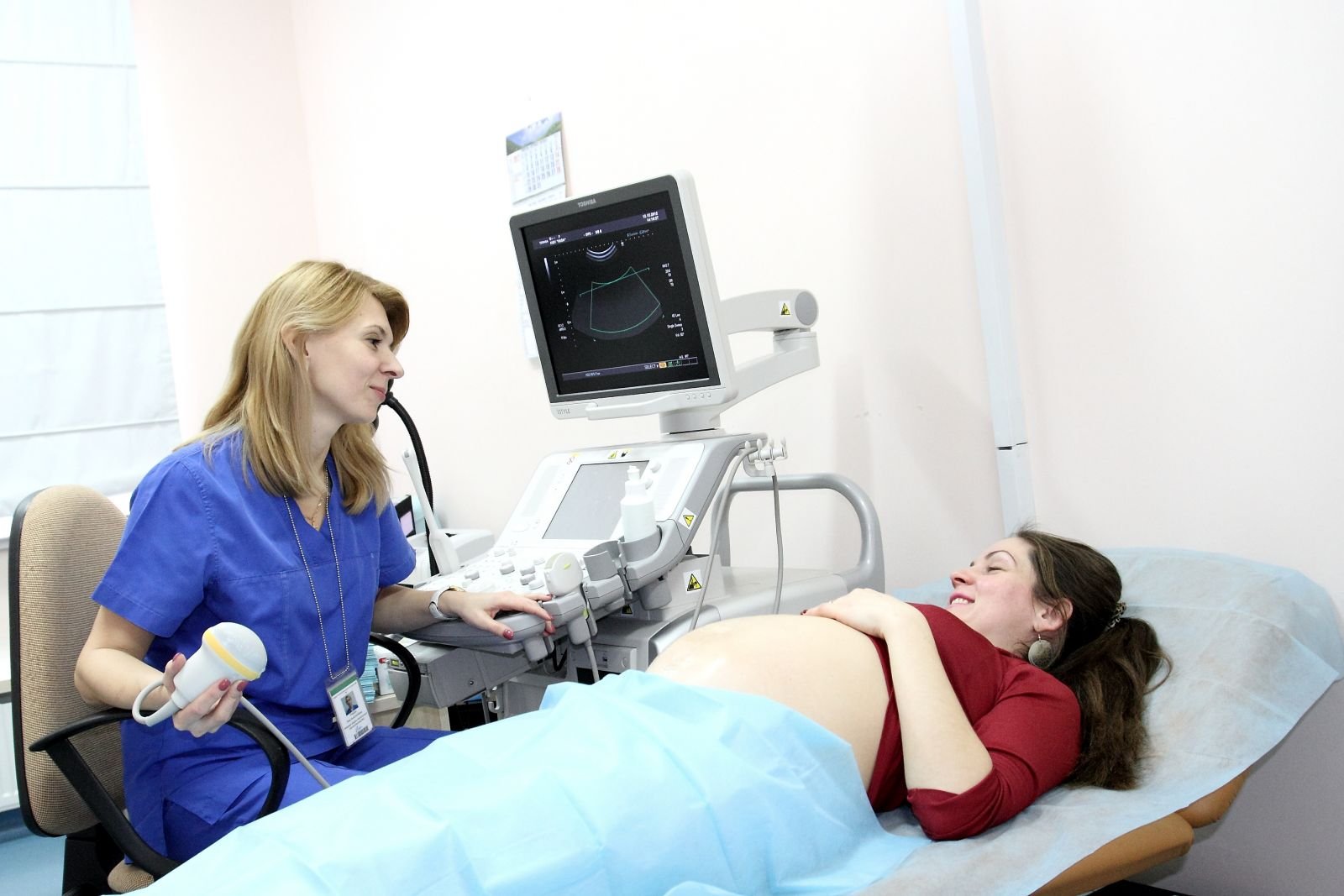
Эхокардиография плода – один из видов ультразвукового исследования, которое позволяет врачам визуализировать сердце зародыша перед рождением.
Исследование проводит сертифицированный детский кардиолог.
Во время исследования на живот беременной помещается смазанный гелем приемник, который с помощью ультразвука передает на экране подвижные изображения сердца плода. Во время исследования можно оценить сердечные полости, клапаны, ритм сердцебиения, а также поток крови в сердечных клапанах, в полостях сердца, артериях и венах.
Эхокардиографическое исследование надежное и безболезненное, оно длится 15-20 минут. Оптимальный срок для проведения эхокардиографии плода, чтобы исключить врожденные патологии сердца, это 18-20 неделя беременности по последним менструациям. В случае беременности высокого риска – уже с 16 недели беременности по последним менструациям. При необходимости, это обследование можно проводить после 20 недели беременности и до самого момента родов.
Показания
Эхокардиография плода обычно выполняется, когда есть подозрение, что у ребенка может быть сердечная патология.
Показаниями для проведения эхокардиографии плода являются:
- семейная история какой-либо врожденной болезни сердца (пороки сердца у родителей и т.п.);
- рождение предыдущих детей, имевших врожденные заболевания сердца;
- подозрение на хромосомные отклонения;
- другие эмбриональные уродства и пороки, выявленные при проведении ультразвукового обследования;
- хронические заболевания внутренних органов матери;
- тиреотоксикоз (избыточная секреция гормонов щитовидной железы), сахарный диабет, заболевания соединительной ткани и др.;
- беременные, страдающие хроническими инфекциями;
- женщины, получавшие на ранних сроках беременности антибиотики, некоторые лекарственные и психотропные препараты, употребляющие алкоголь;
- если у матери была краснуха во время беременности;
- нарушение количества околоплодных вод;
- толщина шейной складки плода при УЗ-скрининге I триместра более 2,5 мм;
- задержка внутриутробного развития плода;
- нарушения ритма сердечной деятельности у плода;
- выявление изменений сердца при проведении скринингового ультразвукового исследования плода.

Оптимальный срок для проведения данного исследования 18 – 24 недели (приблизительно середина беременности), но оно может быть выполнено в любое время после этого периода. До беременности 18 недель проведение эхокардиографии плода затруднено. Никакой специальной подготовки исследование не требует.
Время, необходимое для проведения процедуры составляет приблизительно 30 — 45 минут. Также на ранних сроках беременности исследование может быть произведено влагалищно (трансвагинальная эхокардиография) с последующим повтором исследования в более поздние сроки для уточнения результатов. После 36-37 недель получить качественное изображение сердца уже значительно сложнее.
УЗИ сердца плода
В начале беременности сердцебиение плода можно определить с помощью ультразвукового исследования (УЗИ). В норме при трансвагинальном УЗИ (датчик вводится во влагалище) сокращения сердца эмбриона обнаруживаются в 5-6 недель беременности, а при трансабдоминальном УЗИ (датчик располагается на животе) — в 6-7 недель.
В первом триместре беременности (до 13 недель) частота сердечных сокращений (ЧСС) эмбриона меняется в зависимости от срока беременности. В 6-8 недель ЧСС составляет 110-130 ударов в минуту, в 9-10 недель — 170-190 ударов в минуту, с 11-й недели беременности и до родов — 140-160 ударов в минуту.
Во II-III триместрах беременности при проведении УЗИ исследуются расположение сердца в грудной клетке (сердце расположено слева и занимает примерно 1/3 грудной клетки при поперечном сканировании), частота сердечных сокращений (норма — 140-160 ударов в минуту), характер сокращений (ритмичный или неритмичный).
Читайте также статью: «Важно: УЗИ на 20 неделе беременности».
ЧСС на поздних сроках зависит от многих факторов (движений плода, физической нагрузки матери, воздействия на мать различных факторов: тепла, холода, различных заболеваний). При недостатке кислорода ЧСС сначала компенсаторно увеличивается свыше 160 ударов в минуту (это состояние называется тахикардией), а затем, при ухудшении состояния плода, становится ниже 120 ударов в минуту (брадикардия).
Для выявления пороков развития сердца исследуется так называемый «четырехкамерный срез». Это такое ультразвуковое изображение сердца, при котором можно увидеть одновременно все четыре камеры сердца — два предсердия и два желудочка. При обычном УЗИ четырехкамерного среза сердца можно выявить приблизительно 75% пороков сердца. По показаниям проводится дополнительное исследование — эхо-кардиография плода.
Что такое КТГ плода?
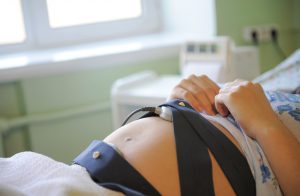
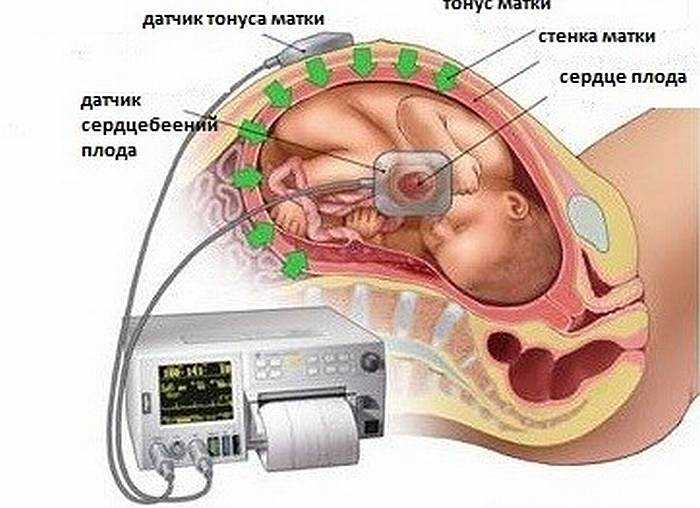
Кардиотокография — методика, дающая возможность зарегистрировать частоту сердцебиения плода и определить, как она изменяется в зависимости от физической активности ребенка или же воздействия на него факторов внешней среды.
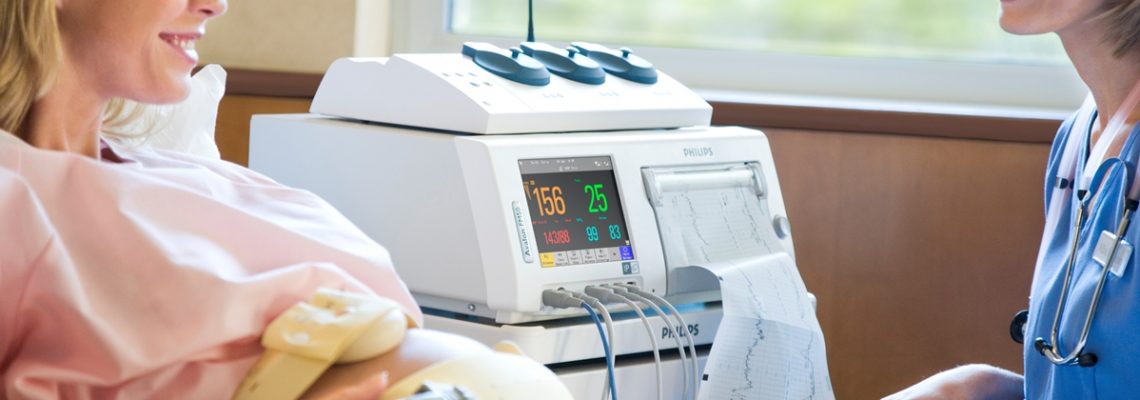
Запись сердцебиения проводится с помощью двух ультразвуковых датчиков, которые крепят к животу женщины. Один из датчиков регистрирует сердечную активность плода — она выражается в форме мгновенной частоты сердечных сокращений, за изменениями которой можно наблюдать на экране. Второй датчик регистрирует сокращение матки. Оборудование дозволяет отмечать движения плода.
Результаты обследования отображаются в виде графика на бумажной ленте. Там же записаны данные о шевелениях плода и сокращениях матки. Иногда для получения более точной информации проводятся стресс-тесты. Это позволяет врачу отметить, как ведет себя ребенок при пальпации живота, воздействии звуковых раздражителей, сокращений матки.
Показания к проведению процедуры
Данная методика используется для ранней диагностики патологий плода. Когда делают КТГ при беременности? Перечень показаний выглядит так:
- Плановая проверка при нормально протекающей беременности (проводиться один раз).
- Присуствие в анамнезе пациентки неблагоприятного течения предыдущих беременностей (хромосомные или генетические заболевания, аномалии развития, внутриутробная смерть плода). Даже при благоприятном течении беременности обследования нужно проводить регулярно.
- Гестоз беременных — опасное состояние, которое ведет к нарушению нормального кровоснабжения плода и развитию кислородного голодания.
- Хронические инфекционные заболевания матери.
- Острые инфекционные болезни (ОРВИ).
- Нарушение поведения плода, например, чрезмерная активность или, наоборот, малоподвижность малыша.
- Хронические заболевания женщины, включая артериальную гипертензию, серьезные нарушения в работе печени и почек, пороки сердца, гормональные расстройства, сахарный диабет.
- «Переношенная» беременность.
- Если женщина на протяжении беременности продолжает употреблять алкоголь, курить. Это же касается матерей с наркотической зависимостью, даже если беременность совпадает с периодом ремиссии.
Подготовка
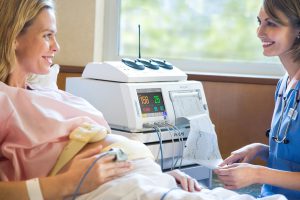
В какой период наиболее информативным будет КТГ при беременности? На каком сроке проверяют сердцебиение плода? Процедуру назначают женщинам, начиная с 28 недели беременности. Но в идеальном варианте первое обследование проводится примерно на 30 – 32 неделе.
При наличии подозрений на те или иные патологии КТГ может быть проведено и раньше, но до окончания четвертого месяца беременности результаты вряд ли дадут полную картину о состоянии плода. Обнаружение отклонений во время теста является показанием к повторной диагностике.
Для того чтобы получить максимально достоверные результаты, необходимо следовать нескольким правилам. Подготовка к КТГ при беременности включает в себя следующие моменты:
- Процедуру не стоит проводить на голодный желудок. За 2 – 3 часа до записи женщина должна поесть, желательно какое-то легкое блюдо. Переедание также негативно скажется на результатах.
- Не рекомендуется проводить КТГ женщине в стрессовом состоянии или же сразу после физических нагрузок. Возле кабинета будущая мама должна отдохнуть, расслабиться и успокоится.
- Иногда женщину просят несколько дней тщательно следить за поведение плода, подмечая в какие именно части он наиболее активен.
Важно! КТГ не будет информативным, если проводить его во время сна ребенка.
Как проводится
Многих будущих мам интересует вопрос о том, как делается КТГ плода при беременности. Процедура эта сравнительно проста, но требует соблюдения некоторые правил:
- В большинстве случаев запись проводят или с 9.00 до 14.00 или с 19.00 о 24.00, так как именно в это время наиболее четко проявляется биофизическая активность плода.
- КТГ проводят в положении сидя или лежа на левом боку. Запись в положении лежа делать нежелательно, так как матка и плод могут пережимать крупные кровеносные сосуды, что скажется на результатах теста.
- На кожу наноситься специальный гель для улучшения проводимости.
- Наружный ультразвуковой датчик прикрепляют к передней брюшной стенке в том месте, где наилучшая слышимость сердечных тонов. Тензонометрический датчик крепят в области правого угла матки.
- Запить, как правило, проводят в течение 40 минут, хотя возможно сокращение времени до 15-20 минут, при условии получения положительных данных.
Расшифровка показателей
В результате проведения процедуры женщина получает запись сердцебиения плода в форме кривой. Ее можно разбить на составляющие:
- Базальный ритм (или базальная ЧСС) — средняя частота сердечных сокращений, которая в норме составляет 119 – 160 уд/мин. Слишком частое или, наоборот, медленное сердцебиение говорит о наличии кислородного голодания.
- Амплитуда или вариабельность — демонстрирует колебания частоты сердечных сокращений. Этот показатель не должен быть монотонным, в норме цифры меняются почти каждую секунду на 5 – 25 ударов. Небольшие изменения могут быть свидетельством патологических состояний, хотя иногда монотонность наблюдается во время сна плода. Слишком большая амплитуда также не является хорошим признаком.
- Частота изменений определяется путем подсчета «зубчиков» кривой — в норме это 6 – 10 зубцов в минуту.
- Акцелерация — учащенное сердцебиение плода, которое связано с его движением в утробе. Это нормальная реакция организма на физическую нагрузку, причем эпизод длится от не дольше минуты. В норме таких учащений должно быть не менее 2 за 10 минут.
- Децелерация — замедление сердцебиение, которое также длится на протяжении 30 – 60 с. В норме изменения у плода отсутствуют. Быстрое замедление связано с сокращением мышц матки или движением. Допустимое значение — не более двух за время процедуры. Наличие медленных или частых децелераций может свидетельствовать о некоторых патологиях, в частности, обвитии пуповиной.
Каждый из вышеописанных параметров оценивается в бальной системе — от 0 до 2 баллов. Если все в норме, то присваивается 2 балла, при небольших отклонениях 1, а если показатели критические — 0 баллов. Полученные цифры затем суммируются, после чего можно делать некоторые заключения:
- 10 – 8 баллов подтверждает нормальное состояние плода;
- 7 – 5 баллов могут свидетельствовать о наличии гипоксии, после чего диагноз подтверждают с помощью других методов обследования, в частности, УЗИ;
- 4 балла (или меньше) — серьезный повод немедленно отправить пациентку на дополнительную диагностику, так как это свидетельствует об опасном, остром состоянии.
Примерные результаты в зависимости от срока беременности
Конечно, срок влияет на результаты КТГ при беременности. Норма выглядит следующим образом.
| Недели | 32 неделя | 33 неделя | 34 неделя | 35 неделя | 36 – 37 недели | 38 – 40 недели |
| Базальная ЧСС | 120 – 160 уд/мин | 120 – 160 уд/мин | 119 – 160 уд/мин | 119 – 160 уд/мин | 119-160 уд/мин | 119 – 160 уд/мин |
| Размах ЧСС | 10 – 25 уд/мин | 10 – 25 уд/мин | 10 – 25 уд/мин | 10 – 25 уд/мин | 10 – 25 уд/мин | 10 – 25 уд/мин |
| Акцелерации | 2 и больше за 10 минут | 2 и более за 10 минут | Более 2 за 10 мин. | 10 и больше за 40 минут | 10 и больше за 40 минут, но не менее 2 за 10 минут | |
| Децелерации | не больше 2 | отсутствие или небольшое количество быстрых децелераций | не больше 2 | на этом этапе быстрых децелераций может быть больше 2 | не более 5 за время проведения процедуры | медленных децелераций быть не должно, быстрых не больше 2 |
Примерно такие результаты получает врач после проведения КТГ при беременности.
Ложные результаты
Есть случаи, при которых КТГ, проведенное при беременности, может дать неправильные результаты:
- запись проводится в момент сна ребенка;
- ребенок слишком бурно двигается;
- перед процедурой пациентка переела;
- будущая мать страдает от ожирения, так как тяжело прослушать сердцебиение плода через толстую подкожно-жировую клетчатку;
- датчик прилегает к коже не полностью или же необработан достаточным количеством геля;
- при многоплодной беременности иногда тяжело прослушать и записать сердцебиение каждого плода.
[spoiler title=»Источники»]
- http://fetalecho.narod.ru/25.html
- http://www.premiummedical.eu/%D0%B1%D1%83%D0%B4%D1%83%D1%89%D0%B8%D0%BC-%D1%80%D0%BE%D0%B4%D0%B8%D1%82%D0%B5%D0%BB%D1%8F%D0%BC/%D0%BE%D0%B1%D1%81%D0%BB%D0%B5%D0%B4%D0%BE%D0%B2%D0%B0%D0%BD%D0%B8%D1%8F-%D0%B4%D0%BB%D1%8F-%D0%B1%D0%B5%D1%80%D0%B5%D0%BC%D0%B5%D0%BD%D0%BD%D1%8B%D1%85/%D1%8D%D1%85%D0%BE%D0%BA%D0%B0%D1%80%D0%B4%D0%B8%D0%BE%D0%B3%D1%80%D0%B0%D1%84%D0%B8%D1%8F-%D0%BF%D0%BB%D0%BE%D0%B4%D0%B0
- http://www.eneja.com/news/bienie-zhizni-kontrol-serdcebieniya-ploda-auskultaciya/
- https://www.7ya.ru/article/Bienie-zhizni-Kontrol-serdcebieniya-ploda/#uzi-serdca-ploda
[/spoiler]















































