Укус клеща может обернуться серьезными проблемами для здоровья, так как среди этих паразитов есть переносчики опасных болезней. К тому же возможна сильная аллергическая реакция на сам укус. Рассмотрим основные симптомы и последствия, а также признаки развития возможных болезней после укусов клещей.
Подкласс клещей включает тысячи растительноядных, хищных и паразитических видов. Наибольшую опасность для человека представляют лесные (иксодовые, аргасовые) клещи, которые питаются кровью. Эти клещи могут стать причиной развития тяжелых болезней, среди которых:
- Клещевой энцефалит. Вирусная инфекция, при которой поражается оболочка головного и/или спинного мозга. Среди возможных последствий – неврологические и психиатрические осложнения, паралич, смерть.
- Боррелиоз (болезнь Лайма). Инфекционное заболевание, поражающее нервную систему, сердце и суставы. При отсутствии лечения может закончиться инвалидностью или смертью.
- Эрлихиоз. Бактериальная инфекция, приводящая к почечной и дыхательной недостаточности.
- Анаплазмоз. Форма заболевания крови, вызываемая протобактериями анаплазмами.
- Сыпной тиф. Инфекционная болезнь, вызывающая сыпь на коже и поражающая лимфоузлы.
- Бабезиоз. Паразитарное инфекционное заболевание, приводящее к нарушениям в работе кровеносной системы, почечной недостаточности и токсической энцефалопатии.
- Туляремия. Остро протекающая болезнь бактериальной этиологии, нередко поражающая внутренние органы.
- Геморрагическая лихорадка. Острое вирусное лихорадочное заболевание, поражающее сосуды. Нередко приводит к развитию тромбогеморрагического синдрома.
Наиболее распространены первые 2 заболевания (клещевой энцефалит и боррелиоз), остальные диагностируются гораздо реже. Некоторые клещи могут быть носителями сразу нескольких инфекций, и, как следствие, заражать человека сразу несколькими заболеваниями.
Но далеко не все клещи являются переносчиками болезней – примерно 80-90 % из них чисты от любых вирусов и бактерий. Однако не исключена тяжелая аллергическая реакция на слюну паразита, особенно если человек склонен к аллергиям, слаб здоровьем, недавно перенес операцию или получил сразу множество укусов.
Содержание
Симптомы сифилитической инфекции
Попадая в организм человека, бактерия бледная трепонема, возбудитель сифилиса, проходит инкубационный период, который длится от 1 до 6 недель. В это время человек не знает об инфекции, так как у него нет никаких признаков болезни. Даже большинство анализов не могут выявить болезнь на этой стадии. Есть высокая вероятность, что больной заразит несколько половых партнеров сифилисом, не подозревая о последствиях своих действий. Первые признаки болезни появляются по окончании инкубационного периода при наступлении первичного сифилиса. Они могут расположиться на коже в виде твердого шанкра, множественного шанкра, сифилитической сыпи, облысения (кожные сифилиды) и на слизистых оболочках – шанкров во рту, на половых органах, сыпи на слизистых (сифилиды слизистых оболочек).
Симптомы сифилитической инфекции у женщин
Окончание бессимптомного периода знаменуется появлением первого признака заражения (3-4 недели после заражения). В местах попадания бактерии образуется твердый шанкр. Его появление дает отсчет первичной стадии сифилиса. Твердый шанкр образуется в качестве иммунного ответа на внедрение бледной трепонемы. Он локализуется во рту, в области наружных и внутренних половых органов, в области ануса.
Твердый шанкр — это воспалительный нарост округлой формы с плоским основанием. На начальных этапах его появления практически не болит. Появляется в местах попадания инфекции. Если не осуществить лечение, то к шанкру добавляется сифилитическая сыпь на видимых местах тела и на слизистых.
Признаки сифилизма у мужчин
У мужчин, как и у женщин, первый заметный признак заражения появляется в виде твердого шанкра. Язва образуется чаще на половом члене, у его основания и на головке. Однако может проявиться и в полости рта, на мошонке, в области анального отверстия. Симптомы и течение заболевания практически не отличаются у мужской и женской части населения. Дальнейшее описание сифилизма будет приведено без разделения по половому признаку.
Как проявляется сифак у женщин
- Первичная стадия сифака у женщин начинается с обнаружения твердого шанкра на коже или слизистых оболочках. На начальном этапе это не причиняет серьезного дискомфорта. Затем происходит постепенное воспаление шанкра, он принимает красный или синюшный окрас, характерный для сильного воспалительного процесса.
- В течение первой недели после появления первых симптомов у женщин начинается воспаление лимфатических узлов и сосудов рядом с шанкром (региональный склераденит). Лимфоузлы воспаляются в виде клубков, образуя значительные отеки и припухлости вокруг твердого шанкра. При локализации болячки в полости рта, то это грозит воспалением одной миндалины и отеком горла, затрудняющими процесс глотания и дыхания. Симптомы причиняют значительные страдания при вербальном общении и приеме пищи. Склераденит в области гениталий затрудняет процесс ходьбы и акт дефекации.

Окончанием первичного и началом вторичного сифилиса принято считать появление специфической сыпи на теле больного. Современные методы диагностики позволяют выявить сифилизм сразу после появления первых симптомов. Чаще всего используется иммуноферментный анализ (ИФА) и полимеразная цепная реакция (ПЦР). Данные анализы назначаются терапевтом в поликлинике или венерологом в кожно-венерическом диспансере. Средняя стоимость анализа составляет 500 рублей. Следует помнить, что анализ будет своевременным только на стадии первичного сифилиса. Более ранние анализы не покажут ничего, кроме серонегативной реакции, свидетельствующей об отсутствии в организме бледной трепонемы.
Симптомы вторичного сифилиса
- Кожный покров вокруг шанкра покрывается пятнами и язвами диаметром до 15 мм. Сыпь может разрастаться и объединяться в обширные зоны на коже и слизистых поверхностях, причиняя больному сильный дискомфорт. Сифилитическая сыпь бывает трех видов. Розеолезная сыпь – розовые или красные пятна с четкими или размытыми границами 5-50 мм в диаметре. Полостей нет. Не выступают над кожей. Папулезная сыпь – мелкие конусные наросты розового цвета. Могут шелушиться на вершине конуса. Выглядит такая сырь крайне неприятно. Пустулезная сыпь – наросты с гнойными полостями.
- Наряду с появлением сыпи может начаться поражение нервной системы. Деградация нервной ткани негативно сказывается на зрении, памяти, внимании, координации движений. К сожалению, лечение болезни не приведет к восстановлению утраченных функций ЦНС, а только остановит процесс дальнейшего поражения нервной ткани.
- Появляются признаки частичного или полного облысения. Волосы выпадают, как правило, на голове. Сначала ухудшается качество волосяного покрова: волосы секутся, утончаются, редеют. Затем поредение волос усиливается, появляются обширные лысые участки кожи. После излечения от сифилиса волосяной покров не возобновляется.
Атипичный сифилис
Помимо твердого шанкра, на стадии первичного сифилиса могут проявляться и другие, т.н. атипичные шанкры. Именно поэтому такой вариант развития болезни называют атипичным сифилисом. Атипичные шанкры бывают следующих видов:
- Индуративный отек. Выглядит как изменение цвета мошонки у мужчин, клитора и половых губ у женщин. Цвет варьируется от алого до синюшного в центре, бледнеет по краям отека. Женщины подвержены такому симптому чаще, чем мужчины. Обычно больной воспринимает индуративный сифилитический отек как инфекционно-воспалительное заболевание иного толка, так как анализ крови на данном этапе сифилиса не дает информации об истинной причине отека. Отличить его от другой инфекции можно по отсутствию воспалительного процесса в крови и по наличию воспаления лимфоузлов.
- Шанкр панариций. Может появиться у людей, ухаживающих за больными сифилисом: медицинского персонала, родственников. Поражаются большой, указательный и средний пальцы руки. Это весьма болезненная напасть. Кожа отстает от пальцев, обнажая обширные кровоточащие участки, как при ожогах второй степени. Также панариций сопровождается опухолью и воспалением пальцев, препятствующих нормальному функционированию человека. Нередко появляется вместе с твердым шанкром половых органов.
- Шанкр-амигдалит. Проявляется в виде воспаления одной миндалины, причем её поверхность не нарушается, остается гладкой. Полость рта подвергается сильным болям, затрудняется процесс глотания. Больной переживает лихорадку, как при ангине. Отличие от ангины заключается в том, что при амигдалите воспаляется только одна миндалина.
Врожденный сифилис
Перенесение матерью болезни во время беременности крайне нежелательно. Плод подвергается воздействию бледной трепонемы, что приводит к необратимым морфологическим последствиям, нарушению внутриутробного развития. Медицине известны три основных симптома:
-
- Паренхиматозный кератит – это патология внешнего эпителия внутренних органов и глазного яблока. Проявляется в виде сильного покраснения и воспаления органа снаружи. Иногда воспаление проникает немного вглубь поверхности. После излечения остаются шрамы, на глазах может остаться бельмо. Самым частым последствием для глаза является снижение остроты зрения. Кератит сопровождается помутнением зрительного восприятия, острой болью, слезотечением.
- Глухота с рождения. Возбудитель сифилиса активно разрушает нервные ткани плода во время беременности. Одним из вариантов может быть патология слухового нерва, что приводит к необратимой глухоте.
- Врожденные аномалии зубов. Происходят из-за недоразвития тканей зуба во время развития плода. Данную патологию называют зубами Гетчинсона. Зубы вырастают в форме отвёртки с округлой выемкой на режущем крае, посажены редко. Иногда зубы покрыты эмалью не полностью. Что приводит к их раннему разрушению и нелицеприятному внешнему виду.
Ребенок, перенесший внутриутробный сифилис, имеет ослабленное здоровье даже если мать успешно прошла курс лечения. Если адекватного лечения не последовало, то ребенок будет иметь выраженные уродства и останется инвалидом на всю жизнь. При заражении матери сифилисом, грудное вскармливание ребенка следует немедленно прекратить, так как сифилис передается через молоко матери.
Если женщина, ранее переболевшая сифилисом, желает забеременеть, ей следует сдать анализы на бледную трепонему (ИФА или ПЦР). После получения подтверждения об отсутствии болезни можно смело решаться на беременность.
Вирус Коксаки
Вирус Коксаки, он же турецкий грипп, относится к группе энтеровирусов (кишечные инфекции). Из-за влажного и жаркого турецкого климата болезни широко распространена по всей территории страны. По симптоматике вирус в значительной мере пересекается с классическим гриппом.
Разные штаммы вируса Коксаки могут поражать кожу, плевру, поджелудочную железу, слизистые оболочки, сердце, печень. Инфекция способна вызывать ряд других заболеваний. Заражению вирусом Коксаки больше всего подвержены дети.
Пути заражения у детей
Как уже говорилось, вирус Коксаки — довольно заразная штука. Детям его подхватить проще всего, так как они часто пренебрегают личной гигиеной. Если родитель не успевает следить за ребенком и тот постоянно что-то берет с пола, тянет грязные руки в рот и так далее, становится очень просто подхватить какую-то инфекцию.
Основным источником вируса является как сам зараженный человек, так и предметы, к которым он прикасался. Так же частицы вируса могут сохранятся в песке, на фруктах и других продуктах питания, воде, предметах личного пользования (расчески, полотенца, постельное и прочее). Исходя из этого выделяется несколько путей передачи вируса:
- контактно-бытовой;
- воздушно-капельный;
- пищевой.
Также существует внутриутробный (плацентарный) путь передачи. Для беременной женщины вирус не особо опасен, так как на взрослых инфекция действует не так сильно и организм в целом справляется с ней.
Однако инфекция может передаться плоду через околоплодные воды. В таком случае малыш появится на свет с патологиями вирусной природы.
Симптомы инфекции Коксаки у взрослых и детей
Диагностика вируса Коксаки сильно затрудняется из-за того, что вирус может проявляться разными симптомами. Он склонен маскироваться под некоторые другие заболевания. Некоторые из признаков инфекции практически никак не связаны с энтеровирусной природой. Особенного набора симптомов у вируса Коксаки тоже нет.
Практически в каждом случае, когда больной обращается к врачу с подозрением на вирус Коксаки, обнаруживаются классические симптомы энтеровирусной инфекции:
- головная боль;
- температура выше 39 градусов (при приеме жаропонижающих средств не уменьшается);
- ломота в теле;
- слабость и недомогание.
Конечно, только по этим симптомам подтвердить диагноз невозможно. В такой ситуации доктор обращает внимание на фоновые синдромы, которые обычно сопровождают вирус Коксаки. Эти синдромы бывают атипичными и типичными.
Атипичное протекание турецкого гриппа может быть бессимптомным. В таком случае человек даже не будет подозревать, что он заразен. При этом он будет выступать носителем, который способен заражать других людей. При симптоматической атипичной форме вируса Коксаки у больного может проявляться:
- Миокардит — воспаление сердечной мышцы.
- Энцефалит — воспаление головного мозга.
- Энтеровирусный мезаденит — воспаление кишечных лимфоузлов.
- Энтеровирусная диарея — острое расстройство ЖКТ, носит эпидемический характер.
- Геморрагический конъюнктивит — глазная инфекция, при которой происходят кровоизлияния в область под конъюнктивой.
- Катар верхних дыхательных путей.
- Воспаление яичек у мужчин.
Типичные синдромы, которые могут сопровождать течение вируса Коксаки, следующие:
- герпетическая ангина — характеризуется появлением везикул на мягком небе и глотке, резким скачком температуры, болями в горле;
- инфекционная экзантема — при этом синдроме тело покрывается макулопапулезная сыпь;
- асептический менингит — воспаление оболочек мозга;
- кожные высыпания — внешне выглядят как сильная аллергия;
- эпидемическая миалгия — характеризуется болями в мышцах, в верхней части груди и области живота.
Если у какого-то пациента наблюдается хотя бы один из этих синдромов, который также дополняется основными симптомами энтеровирусной инфекции, то он практически со 100% точностью заражен вирусом Коксаки. Все эти признаки определяются на первичном осмотре.
В идеале факт заражения должен подтверждаться анализом крови, который определяет серотип вируса. Однако в отечественных клиниках практически не проводят такой тест, потому что он требует специфических реактивов и стоит достаточно дорого.
Так что в большинстве случаев диагноз ставится по типичным синдромам и сопутствующей им симптоматике. И только в случае наличия атипичных симптомов или подозрения на вовсе бессимптомное течение для подтверждения назначается дорогостоящий лабораторный тест.
Возможные осложнения
В первую очередь вирус Коксаки опасен осложнениями, которые его течение может вызвать. Если не начать вовремя лечить инфекцию, у больного могут развиться:
- тяжелые дисфункции головного мозга;
- патологии сердечно-сосудистой системы.
По этим причинам людям, у которых присутствуют признаки заражения, рекомендуется как можно скорее обращаться к доктору. И даже тем людям, у которых нет симптомов инфекции, лучше перестраховаться и пройти осмотр у специалиста. Много денег на это тратить не придется, зато вы будете уверены, что здоровы.
Методы лечения вируса Коксаки
На деле турецкий грипп является типичным инфекционным заболеванием и метод его лечения не сильно отличается. У терапии против вируса Коксаки две основные задачи:
- Осуществить детоксикацию организма.
- Снять основные симптомы инфекции.
Первым делом проводится медикаментозная терапия. Она включает в себя прием таких лекарств:
- Энтеросорбенты. Такие лекарства как раз очищают организм от токсинов.
- Анестетики. Они же обезболивающие.
- Противовоспалительные средства. Они могут быть стероидными или нестероидными, вторые используются чаще.
- Антигистамины. Эти средства борются с кожным зудом и высыпаниями.
- Антисептики для наружного применения. Применяются для обработки и лечения ранок на коже. Выпускаются в виде мазей, гелей кремов.
Большинство врачей считает, что в случае с вирусом Коксаки прием противовирусных препаратов бесполезен. Как показывает практика, в большинстве случаев они просто не эффективны.
В общей сложности лечение может длиться от 7 до 10 дней. Длительность терапии напрямую зависит от того, насколько быстро пропадают симптомы и организм оправляется от влияния инфекции.
Во время лечения также важно:
- Соблюдать нормальную влажность воздуха в палате больного.
- Регулярно проветривать комнату, где лежит зараженный.
- Давать больному пить как можно больше обычной чистой воды.
И, конечно, не стоит забывать об обеспечении покоя. Если соблюдать все правила и не пренебрегать приемом медикаментов, болезнь уже очень скоро начнет отступать.
Профилактические меры
Как и в случае с лечением каких-либо специфических мер профилактики к вирусу Коксаки нет. Вакцинаций против этой инфекции тоже пока нет. Для того, чтоб свести к минимуму риски заражения вирусом, стоит придерживаться нескольких основных правил:
- Придерживайтесь основ личной гигиены. Не забывайте мыть руки, пользоваться при необходимости антисептиком.
- Хорошо и правильно обрабатывайте пищу. В особенности это касается продуктов животного происхождения (мясо). Еда должна перед приготовлением должна быть промыта и затем качественно термически обработана.
- При кашлянье и чихании прикрывайте рот тканевым платком. Также рекомендуется держаться подальше от чхающих и чихающих людей, у которых присутствуют внешние симптомы вируса Коксаки.
- Избегайте контакта с больными, даже если это члены вашей семьи. Во время разговора с зараженным стоит надевать маску, а после него тщательно вымыть руки и обработать их антисептиком.
- Пейте только покупную фильтрованную воду. Отельная вода может быть заражена. Еще один важный момент: во время купания в бассейне старайтесь не захлебывать воду, в ней могут находится частицы вируса.
- Если в каком-то регионе Турции была зафиксирована вспышка эпидемии, эту локацию лучше не посещать.
Еще один совет для тех, кто собирается поехать на отпуск в Турцию: не поскупитесь и купите медицинскую страховку. Особенно она нужна для тех, кто едет на отдых с детьми, так как последние часто сталкиваются с отравлениями или рото-вирусными инфекциями.
Если отдыхающие обратятся в турецкий стационар или поликлинику, им лечение обойдется очень дорого. И далеко не факт, что оно действительно будет эффективным.
Вирус Коксаки в турецких отелях
На текущий момент вирус Коксаки распространен не на всей территории Турции. Наиболее стремительно он распространяется в таких курортных городах, как Кемер, Анталия, Белек, Сиде и Аланья.
Официально в Роспотребнадзор по поводу вируса Коксаки обращались туристы из таких отелей:
- Nashira;
- Erendiz Oazis/Garden;
- Kerim Starlight Resert;
- Hidegar;
- Pashas Princess;
- Seckin Konklar;
- Starlight;
- Limak Limra;
- Papillon belvill.
Согласно статистке МИДа уже около 500 туристов подхватили вирус Коксаки в Турции. Официального подтверждения того, что по Турции распространяется эпидемии, пока нет. Однако владельцы туристических агентств активно заявляют о том, что их клиенты часто отказываются от своих путевок в Турцию.
Последние новости о вирусе Коксаки
Состоянием на июнь 2018 года среди русскоязычных туристов инфицирований вирусом Коксаки пока не зарегистрировано. Все отели, в которых в 2017 году были зафиксированы заражения, прошли тщательные проверки и антисептические обработки.
Туристы, уже побывавшие в Турции этим летом, комментируют, что никаких инфекций во время отдыха не подхватили. Согласно прогнозам экспертов небольшие вспышки турецкого гриппа еще могут встречаться летом 2018, однако случаев заражения должно быть гораздо меньше. На текущий момент ученые работают над изучением вируса, возможно в скором времени появится вакцина против него.
А пока туристам, решившим провести свой отпуск в Турции, рекомендуется уделять как можно больше внимания личной гигиене и общей профилактике заражения. Если на момент планирования вашего отпуска на территории Турции были вспышки эпидемии, лучше выбрать для отдыха другую страну.
Так же рекомендуем почитать о другом вирусе, который встречается на курортах Турции — Вирус Зика
Материалы и инфографика использованы из открытых источников, а так же с сайтов:
https://sputnik-georgia.ru
https://www.kramola.info
http://www.hierapolis-info.ru
https://newsland.com
Также по теме:
- Отель 5 звезд Резорт в Турции Сиде (Seher Sun Palace Resort & Spa Hotel)
- Турция и Доминикана 2018 | Вирус Зика | Симптомы | Лечение | Комары-переносчики
- Cвадьба в Турции 2018г: как проходит турецкая свадьба, законы и традиции
За какие части тела в основном кусает клещ
Клещи локализуются в траве в основном на высоте 30 см, и цепляются за ноги тем, кто проходит мимо. Чаще всего они скапливаются на траве вдоль тропинок, чувствуя запах проходящих здесь людей. Иногда забираются на кустарники и нижние ветви деревьев.
Попав на тело человека, клещ начинает искать места с тонкой кожей, которую легче прокусить, поэтому чаще всего он присасывается в области:
- паха,
- живота и поясницы,
- подмышек,
- груди,
- ушей и шеи,
- волосистой части головы.
При подозрении на укус клеща и в целях профилактики, именно эти места следует внимательнее всего осматривать после посещения леса и парка.
Признаки аллергической реакции на укус клеща
Аллергия возникает в ответ на попадание в ранку слюны клеща. Индивидуальная реакция организма зависит от состояния здоровья в целом. Тяжелее протекают последствия укусов клещей у аллергиков, детей, пожилых людей и людей с ослабленным иммунитетом. Снять умеренную аллергическую реакцию можно с помощью антигистаминных препаратов.
Распространенные признаки аллергии:
- слабость;
- сонливость;
- ломота в суставах;
- головная боль;
- тошнота;
- головокружение,
- повышение температуры;
- зуд и появление сыпи в области укуса и на других участках тела.
При сильной индивидуальной аллергической реакции может наступить анафилактический шок, которому предшествуют:
- затруднение дыхания;
- галлюцинации;
- отек Квинке (быстрое и массивное распухание лица, горла или конечностей);
- потеря сознания.
Анафилактический шок может быть купирован с помощью введения преднизолона и адреналина. Если симптомы после укуса клеща указывают на сильную аллергическую реакцию, необходим срочный вызов скорой помощи, иначе возможен летальный исход.
Признаки развития других болезней
Повышение температуры до 38°C и выше может свидетельствовать о начале развития любой из клещевых инфекций. Важно помнить, что такой симптом, как повышение температуры, возникает не сразу после укуса. Инкубационный период некоторых заболеваний может длиться до 14 дней (эрлихиоз, геморрагическая лихорадка), или до 21 дня (туляремия).
На фоне высокой температуры указывать на начало болезни может и такая симптоматика:
- учащенное сердцебиение и скачки давления;
- боль в горле, обложенность языка и насморк;
- анорексия, тошнота и рвота;
- увеличение лимфоузлов и сыпь на лице (сыпной тиф);
- носовое кровотечение, боль в животе, диарея (туляримия);
- озноб, потливость, затуманенность сознания, боль в пояснице (геморрагическая лихорадка).
После укуса клеща необходимо измерять температуру ежедневно в течение 2 недель и наблюдать за стоянием здоровья: любые появляющиеся изменения нельзя оставлять без внимания.
Признаки менингита у детей
 Менингит угрожает жизни ребенка и может привести к тяжелым последствиям, как глухота и повреждения мозга. Заболевание может стать причиной заражения крови (сепсис), если болезнь не лечить, поскольку бактерия попадает в кровь и быстро продвигается по всему телу. Сепсис вызывает розовую сыпь и тоже является серьезной болезнью.
Менингит угрожает жизни ребенка и может привести к тяжелым последствиям, как глухота и повреждения мозга. Заболевание может стать причиной заражения крови (сепсис), если болезнь не лечить, поскольку бактерия попадает в кровь и быстро продвигается по всему телу. Сепсис вызывает розовую сыпь и тоже является серьезной болезнью.
Признак вирусного менингита обычный вид болезни и сравнительно несложный, чем-то похож на грипп. Некоторые люди, имея вирусный менингит, могут не понимать, что они инфицированы.
Как ребенок может заразиться менингитом
Ребенок может подхватить болезнь, когда вирус будет передаваться воздушно-капельным путем, если кто-то рядом кашлянет или чихнет. Он также передается, если не соблюдать правила гигиены, как мытье рук после посещения туалета.
Бактерия, которая вызывает менингит, живет в теле человека недолго. Поэтому ребенок может заразиться, только если будет находиться в тесной связи с инфицированным человеком. А это часто означает жить с кем-то больным менингитом в одном доме.
Как заражаются менингитом:
-
- Поцелуев и прикосновений;
-
- Чиханий и кашля;
-
- Деление посудой для еды и питья, а также других личных вещей, как зубная щетка.
Людям, которые живут в том же доме, что и человек болен менингитом, часто предлагают принимать антибиотики, как предостережение.
Виды менингита
Такое заболевание может быть 2 типов:
- первичный вид;
- вторичный вид.
Первичный тип может диагностироваться в случае поражения оболочек мозга, который вызывается менингококковой инфекцией.
Вторичный тип проявляется у взрослых и детей на фоне развития других болезней (отит, паротит и т. д.). Такой менингит развивается очень медленно, но в итоге также приводит к поражению мозга.
Лечение заболевания
Такое заболевание, как менингит, доктор определяет в первые часы после поступления больного, поскольку его симптомы весьма специфичны.
Лечение менингита может проходить только в стационаре!
Основой терапии является прием антибиотиков. Такое лечение необходимо начать сразу же после того, как были обнаружены первые признаки недуга. До того промежутка времени, пока не будут известны результаты обследования пациенту дают антибиотики широкого спектра действия.
На легкой стадии заболевания препараты вводятся внутривенно. Однако, если болезнь протекает в тяжелой форме, то лекарства вводят в спинной канал. Лечение нельзя заканчивать с появлением первых признаков облегчения. Оно должно продолжаться минимум 3 недели после улучшения состояния больного.Если у взрослых или детей диагностируется менингококковый менингит, то лечение в обязательном порядке должно проходить с использованием этиотропных средств. Если же заболевание неинфекционной формы, то лечение проходит лекарственными препаратами группы кортизона.
Если же у взрослых или деток диагностируется вирусная форма недуга, то его лечение проходит противовирусными препаратами.
Лечение должно быть комплексным, если у взрослого или ребенка был обнаружен гнойный менингит. Терапия состоит из приема антибиотиков и вспомогательных лекарственных препаратов (гормональные и мочегонные лекарства).
Лечение зависит от ряда факторов:
- тяжесть заболевания;
- общее состояние пациента.
Полное восстановление здоровья после перенесенного менингита у взрослых может длиться не один год, поэтому вопрос, связанный с возвращением к работе, должен решаться в индивидуальном порядке.
Сегодня менингит у детей лечится препаратами, входящими в группу пенициллина.
Введение лекарства в спинной канал осуществляется только в тех случаях, когда существует риск смертельного исхода.
Профилактика менингита
Лучшим способом предотвратить появление менингита является вакцинация. Она защищает организм от развития заболеваний, которые могут спровоцировать его появление. Другими методами профилактики являются:
- исключение тесных контактов с людьми, которые могут выступать в роли переносчиков заболевания (болеют им);
- соблюдение правил гигиены;
- поддержание нормального иммунного статуса своего организма;
- ношение специальных масок во время эпидемии.
При соблюдении комплекса профилактических мер можно избежать развитие такого серьезного заболевания, как менингит.
Корь у детей: симптомы
- Сухой кашель, насморк.
- Высокая температура (38−40 °C), которая может возвращаться после короткого периода улучшения.
- Воспаление слизистой оболочки глаза (конъюнктивит).
- Мелкие белые пятна на слизистой оболочке щек (пятна Коплика).
- Красная пятнистая сыпь.
Корь у детей: что можно сделать дома?
- Обеспечить постельный режим. Если у ребенка корь, его иммунная система сильно ослаблена. Поэтому необходимо соблюдать постельный режим. Если малыш не может или не хочет спать, нужно проследить хотя бы за тем, чтобы обстановка вокруг него была как можно более спокойной.
- Давать ребенку больше жидкости. Вызванная высокой температурой потеря жидкости должна компенсироваться. Это особенно важно для младенцев и детей, поскольку их водный баланс еще не так стабилен, как у взрослых. Подойдут чаи, фруктовые соки, компоты, жидкие кисели, морсы и т. д.
- Создать полумрак в комнате. Так как вирус кори часто вызывает конъюнктивит, повышается чувствительность глаз к свету. Во время болезни желательно затемнить комнату больного и не смотреть телевизор.
- Следить за влажностью. При низкой влажности происходит подсыхание слизистых оболочек верхних дыхательных путей, и ребенок становится более уязвимым для различных инфекций. Этого нельзя допустить ни в коем случае. Чтобы повысить влажность в детской, рекомендуется купить увлажнитель воздуха. В крайнем случае положите на батарею мокрое полотенце.
- Делать влажные компрессы. Чтобы облегчить зуд (такую реакцию нередко вызывает сыпь), сделайте компресс из влажного холодного полотенца.
- Проинформировать детский сад или школу о заболевании. Корь — болезнь очень заразная. Если вы оперативно предупредите о заболевании образовательное учреждение, которое посещает ваш сын или дочь, возможно, удастся предотвратить распространение опасной инфекции.
Корь у детей: народные стредства против жара
- Компресс на икры. Старинное домашнее средство снижения температуры у ребенка. Для проведения этой процедуры обе ноги малыша от лодыжек до подколенной впадины следует обмотать влажными салфетками или пеленками, смоченными в воде комнатной температуры. Исходящий от ребенка жар будет рассеиваться, а тело больного охлаждаться.
- Уксусный компресс на ноги. Перед тем, как делать уксусный компресс, постелите что-нибудь на кровати ребенка, чтобы не запачкать ее. Смешайте пять столовых ложек уксуса с литром воды. Смочите в этом растворе пару хлопчатобумажных носков, отожмите их и наденьте на ноги. Сверху наденьте еще пару сухих носочков. Действие компресса продолжается, пока носки не высохнут.
Симптомы кори у детей
До проявления первых признаков болезни может пройти 1-2 недели. Лишь затем проявляются первые признаки болезни:
- Повышенная температура тела;
- Заложенность носа и насморк;
- Непродуктивный сухой кашель. На этот период приходится пик заразности болезни;
- Конъюнктивит, воспаление слизистой оболочки глаза, — распространенный симптом;
- Боль в животе, расстройство стула, понос — вероятные, но не обязательные признаки болезни;
- Характерная сыпь проявляется через несколько дней. Сначала появляются высыпания на слизистой щек, за ушами и на лице, а затем она молниеносно распространяется вниз по всему телу.
После 5-7 дней заболевания высыпания становятся более бледными, на их месте остаются светлые пигментные пятна небольшого размера.
Ребенок, который переболел корью, перестает быть заразным через 5 дней после появления первых высыпаний, а иммунитет против этого заболевания сохранится на всю жизнь.
Лечение кори у детей
Больному ребенку необходимо соблюдать постельный режим, побольше пить и хорошенько высыпаться. Остальное лечение симптоматическое:
- При температуре выше 38,5° дают жаропонижающее;
- При выраженном конъюнктивите необходимо промывать глаза 3-4 раза в сутки;
- При сильном кашле врач может назначить противокашлевые препараты или муколитики — препараты, разжижающие мокроту и помогающие ее отхождению;
- При обильном насморке можно промыть нос и закапать капли;
- Сыпь смазывать нет необходимости.
Корь — опасное своими осложнениями заболевание. Наиболее опасно оно для маленьких детей в возрасте до 5 лет и взрослых старше 20 лет. Именно эти категории пациентов чаще всего страдают от последствий перенесенного заболевания.
Где в Барановичах можно сделать прививку от кори?
Для вакцинации против кори в Барановичах используют вакцину «Приорикс» производства Бельгии. Вакцинация проводится бесплатно по эпидемическим показаниям: лицам, имевшим контакт с больным (при подозрении на заболевание), не болевшим корью ранее, непривитым, не имеющим сведений о прививках против кори, а также лицам, привитым против кори однократно в возрасте до 45 лет, в медучреждении по месту жительства либо в Барановичской центральной поликлинике. Для этого необходимо обратиться к участковому терапевту.
Противопоказания для вакцинации против кори:
- острые заболевания и обострения хронических заболеваний;
- беременность (вакцинация проводится не позднее 3 месяцев до зачатия);
- аллергические реакции на предшествующее введение препарата;
- повышенная чувствительность к антибиотику неомицину, любому другому ингредиенту вакцины и куриным яйцам.
Выезжающим за границу следует знать:
– людям, у которых отсутствуют сведения о прививках против кори или имеются сведения только об одной прививке, а также тем, кто не болел корью и не делал ранее прививки, необходимо привиться против кори не позднее чем за месяц до выезда в неблагополучные по кори страны;
– после возвращения из поездки при появлении симптомов инфекционного заболевания (повышение температуры тела, сыпь, боли в горле, кашель, конъюнктивит (воспаление слизистой оболочки глаз), следует немедленно обращаться к врачу и акцентировать его внимание на недавнее возвращение из зарубежных стран.
Сыпь при кори
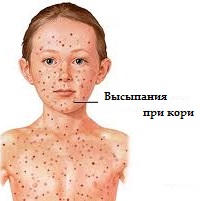 Корь – это очень распространённое заболевание в детстве. Возбудителем кори является парамиксовирус. Несмотря на то, что от кори сегодня прививаются все дети, вспышки заболевания кое-где встречаются. Это происходит из-за того, что некоторые родители не считают нужным прививать своих детей или из-за некачественной вакцины.
Корь – это очень распространённое заболевание в детстве. Возбудителем кори является парамиксовирус. Несмотря на то, что от кори сегодня прививаются все дети, вспышки заболевания кое-где встречаются. Это происходит из-за того, что некоторые родители не считают нужным прививать своих детей или из-за некачественной вакцины.