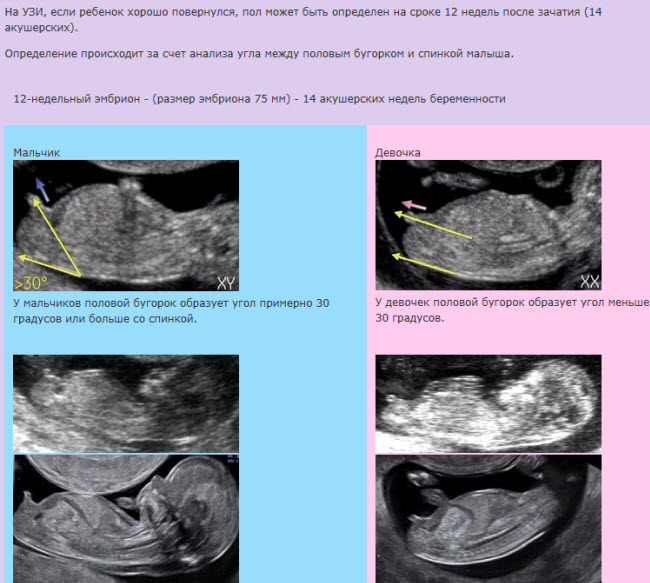
Правильным положением ребёнка в матке к моменту рождения является положение головкой вниз (головное предлежание). В течение всей беременности малыш может несколько раз переворачиваться, но на последних неделях принять правильное положение. Так рождается более 95% малышей.
СОДЕРЖАНИЕ
1. Типы тазового предлежания
2. Причины тазового предлежания плода
3. Роды при тазовом предлежании плода
4. Упражнения при тазовом предлежании
Остальные 3-5% занимают положение ягодичками вниз (тазовое предлежание). Почему малыш занимает неправильное для него положение? Можно ли рожать естественным путём при тазовом предлежащими и каковы последствия для малыша и мамы? И может ли мама повлиять на ребёнка и «заставить» его перевернуться?
Содержание
Предлежание: виды и степени
Предлежание плаценты не всегда считают осложнением или противопоказанием к естественным родам. Все зависит от места ее прикрепления. Существует несколько видов такой патологии. Определить их достаточно важно, поскольку от этого зависит план дальнейшего ведения беременности и родов.
- Предлежание плаценты по передней стенке. Чаще всего в этом нет ничего страшного, но дополнительное наблюдение лишним не будет. Передняя стенка достаточно сильно растягивается, поэтому есть вероятность того, что с течением беременности плацента будет отслаиваться или смещаться к маточному зеву.
- Нижнее предлежание. Вариант, при котором плацента прикрепляется близко к маточному зеву, на расстоянии до 6 см от него. Врачебный контроль обязателен, поскольку дальнейшее развитие беременности может пойти по-разному. По мере роста плода и увеличения матки она будет смещаться либо ближе ко дну матки, и тогда препятствий с ее стороны для естественного родоразрешения не будет. Либо же она опустится еще ниже к зеву и перекроет его. Миграция плаценты в ту или иную сторону будет влиять на способ родоразрешения.
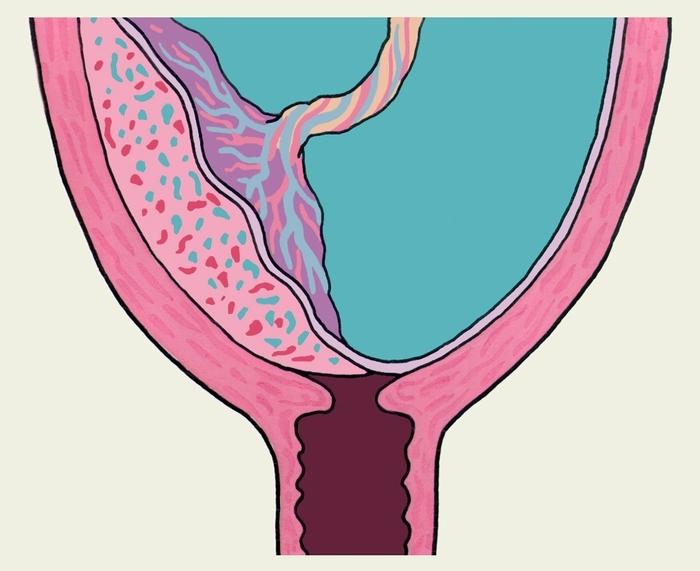
- Неполное предлежание плаценты. Плацента закрывает зев частично: на 2/3 при боковом частичном предлежании и на 1/ 3 — при краевом. Такой вид патологии не обязательно приводит к родам посредством кесарева сечения, поскольку плацента имеет свойство мигрировать, а значит может подняться выше. В любом случае решение о способе родоразрешения принимает врач.
- Полное предлежание плаценты. Плацента полностью закрывает выход из матки. Такой вид патологии опасен и для плода, и для самой женщины, поскольку зев — это самая растяжимая область матки. По мере течения беременности она увеличивается и растягивается. Плацента, не имея возможности так же сильно растягиваться, начинает отслаиваться, в результате чего нарушается целостность сосудов, что сопровождается кровотечениями. Опасность для плода заключается и в том, что он не сможет выйти из матки естественным путем.
Читайте также Когда ждать окончания токсикоза при беременности
В акушерстве нередко встречается понятие «степени предлежания плаценты». Существует 4 степени предлежания, которые различаются величиной перекрытия зева:
- 1 степень соответствует низкому расположению плаценты. Она удалена от зева больше чем на 3 см.
- 2 степень соответствует частичному предлежанию. Нижний край плаценты расположен у самого входа в цервикальный канал, но не перекрывает его.
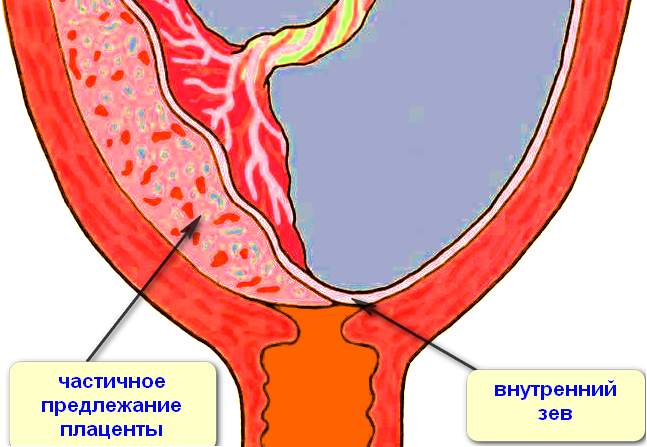
- 3 и 4 степени соответствуют полному предлежанию. Только в одном случае плацента прикреплена к одной из стенок маток и своим нижним краем перекрывает внутренний зев. Во втором случае края плаценты прикреплены к противоположным стенкам матки и она тоже полностью перекрывает вход в матку.
Предлежание: диагностика
Самым точным и безопасным методом установления предлежания плаценты является УЗИ. Оно позволяет не только диагностировать факт ее патологического прикрепления, но и получить информацию о самой плаценте, ее размере, степени отслойки.
Заподозрить предлежание плаценты можно и в результате влагалищного исследования. При пальпации в этом случае прощупывается некое образование, мягкое и объемное на ощупь.
Кроме того, после проведения осмотра может открыться кровотечение. Проведение влагалищного исследования после того, как диагноз был установлен на УЗИ имеет смысл, если оно является не полным.
Читайте также Причины задержки месячных помимо беременности
Проводя диагностику предлежания плаценты, должны учитываться определенные факторы:
- Жалобы самой беременной
- Наличие факторов, повышающих риск предлежания плаценты.
- Результаты наружного акушерского осмотра (высокое дно матки, неправильное расположение плода).
- Результаты осмотра стенок влагалища в зеркалах (наличие травм, эрозий, полипов и прочего).
Предлежание: лечение
Таблетки для лечения предлежания плаценты, не существует. Поэтому речь идет не о лечении самого предлежания, а о наблюдении беременности, исключении рисков и симптоматической терапии. Беременные, у которых диагностируется плацентарное (полное или частичное) предлежание, должны ограничивать себя от факторов, провоцирующих кровотечение. Если данное осложнение не наблюдается, то беременность можно наблюдать амбулаторно. Начиная с 24 недель всем беременным с предлежанием, независимо от наличия кровотечения, показано наблюдение и лечение в условиях акушерского стационара.
Оно включает в себя:
- Постельный режим.
- Сохранение беременности до срока 37 — 38 недель (при отсутствии осложнений).
- Назначение спазмолитиков и токолитиков.
- Симптоматическое лечение.
Информация для каждой мамы
 В течение 9 месяцев в животе беременной женщины происходит настоящее чудо: оплодотворенная клетка постепенно превращается в маленького человека. Развиваясь, кроха постоянно двигается и часто меняет свое положение. Это продолжается до тех пор, пока ему не становится тесно в материнской утробе. Как правило, такой период припадает на середину второго триместра. Врачи могут определять расположение плода и на ранних сроках, однако, оно не является критической величиной при расчетах предстоящих родов.
В течение 9 месяцев в животе беременной женщины происходит настоящее чудо: оплодотворенная клетка постепенно превращается в маленького человека. Развиваясь, кроха постоянно двигается и часто меняет свое положение. Это продолжается до тех пор, пока ему не становится тесно в материнской утробе. Как правило, такой период припадает на середину второго триместра. Врачи могут определять расположение плода и на ранних сроках, однако, оно не является критической величиной при расчетах предстоящих родов.
Уже во второй половине II триместра плод становится менее активным и принимает наиболее удобную позицию для своего дальнейшего пребывания в животе до момента рождения. И примерно на 29-34 неделе врач сможет установить, в каком положении он пребывает в животе – какая часть его тела расположена ближе к родовому каналу (головка, ягодицы или ножки). От этого будет зависеть вариант родоразрешения, рекомендованного врачами для того, чтобы у малыша был шанс появиться на свет невредимым. Дело в том, что во время продвижения по родовым путям ребенка в неестественном положении могут возникнуть определенные осложнения.
Поэтому уже с началом 30-32 недели акушеры берут под особый контроль принимаемое ребенком положение, одновременно наблюдая за тенденцией его развития, чтобы иметь возможность подобрать наиболее оптимальный вариант для родоразрешения.
Почему возникают осложнения?
 Говоря о том, что такое предлежание плода, нельзя не упомянуть, что это явление в медицине считают патологией, которую в некоторых случаях обязательно необходимо лечить. И, как у любого отклонения, у него есть свои провоцирующие факторы. Целый ряд причин влияет на то, каким будет положение плода в материнской утробе в последние недели беременности. Среди них, основных лишь две:
Говоря о том, что такое предлежание плода, нельзя не упомянуть, что это явление в медицине считают патологией, которую в некоторых случаях обязательно необходимо лечить. И, как у любого отклонения, у него есть свои провоцирующие факторы. Целый ряд причин влияет на то, каким будет положение плода в материнской утробе в последние недели беременности. Среди них, основных лишь две:
- активная внутриутробная деятельность плода;
- рефлекторные сокращения мышечной ткани матки.
Стоит заметить, что обе эти причины относятся к естественным процессам, которые не поддаются контролю. Однако специальные упражнения могут способствовать тому, чтобы ребенок совершил поворот и перед родами принял допустимое положение.
Помимо этого, есть перечень причин, которые могут косвенно влиять на то, что предлежание плода будет не таким, как задумала природа. Среди них:
- мало- или многоводие;
- пуповина длиной менее 40 см;
- обвитие шеи плода пуповиной;
- предлежание плаценты;
- пониженный или повышенный тонус мышц матки;
- последствия хирургического вмешательства или новообразования в полости матки и т.д.
Если верить статистическим данным, то о том, что ребенок неправильно предлежит в матке, узнает каждая 5-6 пациентка в положении. При этом бывает, что они рожают сами, без операционного вмешательства и травмирования малыша после прохождения им родового канала.
Проблемы появляются, скорее потому, что ненадлежащему предлежанию плода сопутствуют определенные факторы. Так, например, тазовое предлежание малыша грозит такими неблагоприятными последствиями, как гестоз, много- или маловодие, сильный токсикоз, обвитие шейки плода пуповиной, гипертрофия плода или выкидыш.
Разновидности отклонений
Как ранее уже оговаривалось, на протяжении первых месяцев плод может активно двигаться и часто менять свое расположение в утробе матери. Стремительный набор веса и интенсивное развитие малыша с 4-5 месяца беременности приводит к тому, что его двигательная активность начинает снижаться. Поэтому положение плода в матке, которое он принимает с 30-32 недели, считается решающим для того, чтобы врач поставит диагноз и выбрал подходящий вариант родов. Как правило, при наличии отклонений акушер пишет рекомендации для операции Кесарево сечение.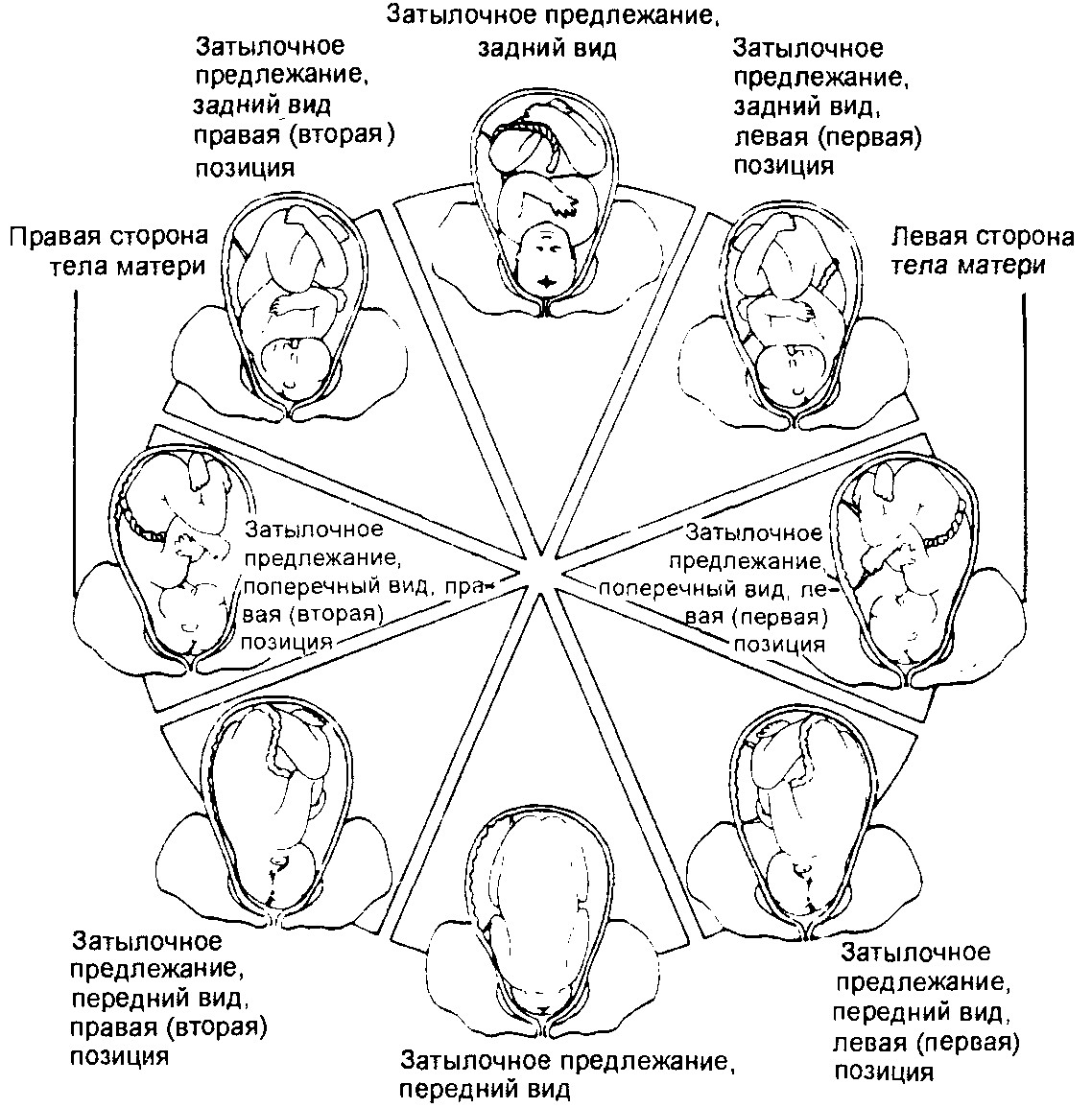
Фиксируя диагноз, специалист озвучивает, какой именно частью своего тельца ребенок расположился ближе к входу в малый таз (лицевое, лобное, затылочное, заднее, ножное, низкое предлежание плода).
Конечно, расстраиваться будущей маме не стоит. За оставшиеся несколько недель (дней) до родов малыш сможет совершить переворот, приняв наиболее приемлемое положение для естественного родоразрешения. Однако стоит узнать заранее, какие существуют виды предлежания плода, и что может происходить во время вынашивания малыша в каждом из них.
В медицине различают несколько видов позиций плода относительно входа в родовой канал.
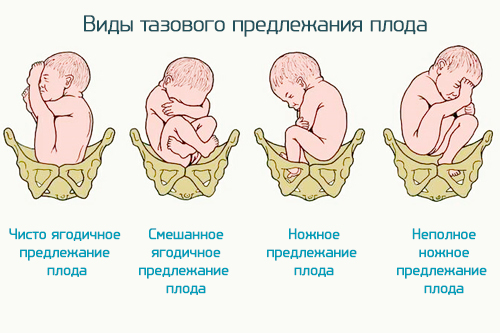
Тазовое предложение
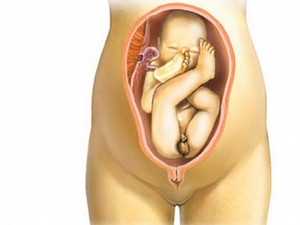 Тазовое предложение – когда ребенок своим тазовым концом находится вблизи нижнего участка тазового дна пациентки. В свою очередь, такое положение быть нескольких типов:
Тазовое предложение – когда ребенок своим тазовым концом находится вблизи нижнего участка тазового дна пациентки. В свою очередь, такое положение быть нескольких типов:
- ягодичное (расположение ребенка в животе головой вверху матки, ягодицами вниз, а ступнями вытянутых ног – вблизи своего лица);
- ножное предлежание плода (у самого дна матки обе ножки малыша либо только одна);
- смешанное – когда нижний участок малого таза занимает малыш своими ягодицами и ножками, согнутыми в коленках.
При ягодичном положении малыша в материнской утробе его самостоятельное рождение становится небезопасным, так как увеличивается риск, что ребенок может получить травму во время прохождения через родовые пути. Для организма матери такие роды также могут нанести вред – ткани внутренних органов могут пострадать в этом случае.
Головное предлежание
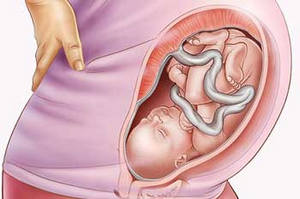 Правильное, естественное положение ребенка, когда он располагается головой вниз по направлению к родовому каналу, — головное предлежание. Эта позиция наиболее безопасная для предстоящих родов, ведь при головном предлежании исключается риск травмирования роженицы и ребенка в момент его рождения.
Правильное, естественное положение ребенка, когда он располагается головой вниз по направлению к родовому каналу, — головное предлежание. Эта позиция наиболее безопасная для предстоящих родов, ведь при головном предлежании исключается риск травмирования роженицы и ребенка в момент его рождения.
В свою очередь, головное предлежание может быть нескольких типов – в зависимости от того, какой именно частью головки ребенок повернется ко входу в родовые пути:
- затылочное предлежане плода – наиболее благоприятное положение, при котором ребенок будет продвигаться по родовым путям вперед затылочной частью;
- переднеголовное – при котором во время прохождения по родовым путям ребенок будет двигаться вперед головой, а именно, частью, имеющей большую окружность (чем при затылочном предлежании);
- лобное предлежание плода – по мнению акушеров, наиболее небезопасное головное предлежание, при которых исключается возможность проведения естественных родов;
- лицевое предлежание плода – еще одна опасная разновидность положения малыша в материнской утробе. При таком варианте расположения, продвигаясь родовыми путями лицом вперед и затылком назад, ребенок может получить травмы позвоночника. В такой ситуации единственный правильный способ помочь родиться малышу – провести операцию кесарева сечения.
Помимо такой классификации, врачи определяют положение малыша по его оси относительно зева матки матери, чтобы понять, какой вариант родоразрешения будет оптимальным для каждой конкретной пациентки. Так, при осмотре беременной женщины на УЗИ врач может сказать не только, какое предлежание ребенка, но и каково его положение в матке.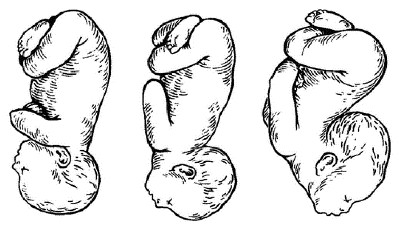
Для того чтобы определить положение малыша в матке, специалисты определяют местонахождение необходимых линий – оси матери и оси плода, которая соединяет его затылок и копчик. Существует три возможных положений малыша в материнской утробе относительно оси матки будущей роженицы:
- продольное – когда обе оси совпадают, т.е. ребенок находится в головном или тазовом предлежании;
- поперечное – когда условные линии образуют прямой угол;
- косое – оси матки и плода пересекаются под острым углом.
Разновидности позиций
Также врачи при осмотре будущей роженицы устанавливают вид позиции, в которой находится плод в предродовом периоде. Он определяется путем сопоставления спины ребенка и маточной стенки. Так, например, если спина малыша повернута к передней стенке матки матери, — это передний вид позиции. Если же ребенок повернулся спинкой к задней маточной стенке – это будет задний вид позиции либо заднее предлежание плода. Поэтому, если врач после осмотра констатирует: «Ребенок в матке принял затылочное переднее предлежание в продольном положении», это может означать, что разрешается естественное родоразрешение. Значит, ребенок в матке расположен продольно, вниз головой, затылком ближе к входу в малый таз, прислонившись спиной к передней маточной стенке.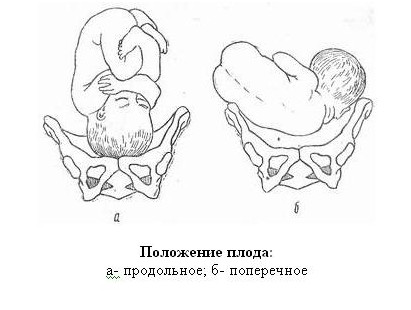
Стоит помнить, что малыш в животике может менять свое положение вплоть до самого рождения. Поэтому всегда есть шанс, что косое предлежание плода или поперечное – не окончательный диагноз и плод примет необходимое для естественных родов положение за несколько дней непосредственно до родоразрешения. Однако в таких случаях врачи советуют не рисковать и рекомендуют пациенткам в положении соглашаться на кесарево сечение. В то же время, если ребенок в материнской утробе находится в поперечном предлежании, роды естественным путем полностью исключаются. При поперечном предлежании малышу помогают появиться на свет посредством хирургического вмешательства.
Некоторые из будущих мам сталкивались с таким диагнозомм, как низкое предлежание плода. Это отклонение, когда раньше назначенного срока ребенок опускается головой в таз (что обычно может происходить не ранее, чем за 30 дней до запланированных родов). Специалисты могут обнаружить патологию во время осмотра. Тем же, кто желает знать, как самостоятельно определить опущение ребенка в таз следует полагаться на собственные ощущения. В подобных случаях беременная может чувствовать дискомфорт и боль внизу живота.
Положение плаценты влияет на вариант родоразрешения
Но не только на предлежание плода врачи обращают внимание при осмотре беременных пациенток. Положение плаценты, выполняющей роль обеспечивающего оптимальную жизнедеятельность ребенка в утробе, также играет немаловажную роль при определении варианта предстоящего родоразрешения.
Правильно сформированная плацента находится около дна матки. Однако бывает так, что формирование этого органа происходит из передней маточной стенки. В таком случае она может полностью или частично покрывать внутренний зев, что является поводом для постановки диагноза – «полное/частичное предлежание плаценты». Если нижний край плаценты покрывает 1/3 внутреннего зева – это краевое предлежание плаценты.
За формированием и положением плаценты медики начинают следить уже с конца I триместра. Это дает возможность врачам прогнозировать риски и давать соответствующие рекомендации будущим матерям.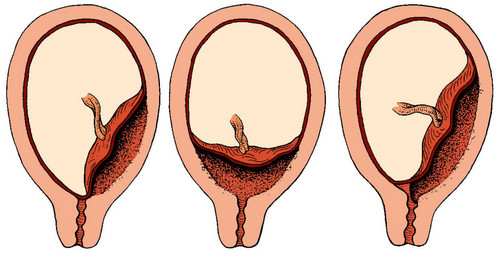
Так, например, при краевом предлежании плаценты, которая крепится у задней маточной стенки, прогноз врачей будет вполне оптимистичным, так как она может изменить свое положение до наступления 24 недели. Если этого не произошло, беременной женщине необходимо будет сократить нагрузки и чаще наблюдаться у специалистов, чтобы при необходимости пройти необходимое лечение. Дело в том, что по мере роста ребенка в материнской утробе, на плаценту будет оказываться дополнительная нагрузка. Это, в свою очередь, может привести к появлению некоторых неблагоприятных явлений. Пациенткам с подобным диагнозом рекомендуется носить бандаж, отказаться от интимной близости и больше отдыхать.
В любом случае, беременных женщинам стоит помнить, что вынашивание малыша должно происходить четко под контролем врачей, чтобы они имели возможность следить за положением и предлежанием плода. При условии регулярного посещения гинеколога у пациенток в положении будет отличная возможность родить здорового и счастливого малыша.
Предлежание плаценты: что это, варианты
Основным органом, обеспечивающим питание плода, является плацента. Она располагается на внутренней поверхности матки, и в норме должна находиться достаточно далеко от выхода из нее. В зависимости от расстояния между плацентой и внутренним зевом шейки матки, различают следующие патологические варианты:
- низкая плацентация: край плаценты приближается к внутреннему зеву ближе, чем на 6 см;
- краевое предлежание: краешек плаценты находится рядом с внутренним зевом;
- неполное предлежание плаценты: край частично накладывается на выход из матки;
- полное предлежание: плацента полностью лежит на выходе.
 В первой половине беременности какой-либо неправильный вариант расположения плаценты бывает чаще. Но из-за возможности самостоятельного перемещения плаценты (миграции плаценты), во второй половине частота патологии значительно ниже. По статистике в родах частота предлежания плаценты бывает только лишь у 0,3-0,8% рожениц.
В первой половине беременности какой-либо неправильный вариант расположения плаценты бывает чаще. Но из-за возможности самостоятельного перемещения плаценты (миграции плаценты), во второй половине частота патологии значительно ниже. По статистике в родах частота предлежания плаценты бывает только лишь у 0,3-0,8% рожениц.
Каковы причины патологического расположения (предлежания) плаценты
Плацента всегда пытается найти такое место в матке, чтобы получать наилучшее питание для плода. Именно для этого существует миграция: поиск места, где оптимальный маточный кровоток в сосудах. В здоровой матке лучшее кровоснабжение в верхних отделах (дно, передняя и задняя стенка). Соответственно, если плацента смещается в нижние части плодовместилища, прикрепляясь близко к выходу, то можно предположить, что в дне и по стенкам в верхних отделах кровоснабжение хуже.
Какие же причины могут вызвать это нарушение:
- Последствия травматичных вмешательств
- Хронический эндометрит
- Использование внутриматочной контрацепции
- Осложнения предыдущих родов
Наиболее частая причина – ранение внутренней поверхности матки при медицинском аборте. Эта операция очень опасна для будущего деторождения именно из-за непредсказуемых последствий. Кроме этого, любое лечебно-диагностическое действие, при котором врач производит внутриматочное вмешательство, может привести к проблемам при вынашивании плода.
Воспалительный процесс на внутренней поверхности матки приводит к ухудшению состояния эндометрия, который принимает непосредственное участие в создании условий для правильного прикрепления плаценты.
Широкое применение спиралей, вводимых в полость матки, становится одной из причин будущих проблем с локализацией плаценты в матке. Внутриматочный контрацептив всегда оставляет после себя последствия в виде очагового воспалительного процесса. После удаления спирали надо обязательно выждать определенное время (3-6 менструальных циклов), и только потом беременеть.
Если в прошлых родах были осложнения или оперативные вмешательства, то возможны проблемы и в будущем. В частности, риск предлежания плаценты повышается при следующих ситуациях:
- если ранее было родоразрешение путемкесарева сечения;
- из-за сложностей с отхождением последа врачу пришлось проводить ручное исследование полости матки;
- преждевременно отошедшие воды при недоношенной беременности привели к длительному безводному периоду с высоким риском инфицирования матки.
Если мышца матки поражена эндометриозом, или есть миоматозные узлы, то плацента переместится дальше от этих патологически измененных мест, потому что кровоснабжение и состояние мышечной ткани там значительно хуже того, что необходимо для вынашивания плода.
Что может быть при предлежании плаценты
- Эпизоды кровотечения
- Особое положение плода
- Страдание плода
Основной и самый страшный симптом – кровотечение. При вынашивании беременности не должно быть выделений крови из влагалища. Если же есть даже минимальные проявления кровотечения в виде мажущих выделений, то врач обязательно направит в акушерский стационар. Чаще всего эпизоды кровотечений происходят в сроке 28-32 недели, когда повышается сократительная активность нижней части матки. Хоть и реже, но кровотечения возникают и в сроках 16—28 недель. Их можно принять за симптомы угрожающего выкидыша, но, в отличие от угрозы прерывания, при предлежании плаценты не будет болей и повышения маточного тонуса.
Как правило, головка плода, находящаяся внизу, располагается достаточно высоко над лоном, что говорит о возможном нахождении плаценты внизу. Она просто не дает головке плода опускаться вниз.
Сосудистая сеть в нижних отделах матки меньше, поэтому кровообращение на уровне плаценты хуже. Плод недополучает питание и кислород, что может стать причиной выраженного страдания малыша.
Как выявляется предлежание плаценты
1. УЗИ
 Наиболее просто и быстро выявить месторасположение плаценты можно при помощи ультразвукового исследования. Как правило, второе УЗИ выполняется в 18-21 неделю, и врач увидит, что плацента находится низко, или есть краевое предлежание. Однако это еще не повод для серьезного беспокойства, потому что именно во втором триместре плацента мигрирует в поисках лучшего места. Но если врач в эти сроки видит полное предлежание, то это прогностически очень важно для беременности. Следующий срок для УЗИ – 32 недели. Однако по показаниям может возникнуть необходимость УЗ диагностики в 26-28 недель.
Наиболее просто и быстро выявить месторасположение плаценты можно при помощи ультразвукового исследования. Как правило, второе УЗИ выполняется в 18-21 неделю, и врач увидит, что плацента находится низко, или есть краевое предлежание. Однако это еще не повод для серьезного беспокойства, потому что именно во втором триместре плацента мигрирует в поисках лучшего места. Но если врач в эти сроки видит полное предлежание, то это прогностически очень важно для беременности. Следующий срок для УЗИ – 32 недели. Однако по показаниям может возникнуть необходимость УЗ диагностики в 26-28 недель.
2. Осмотр врачом
При каждом визите в женскую консультацию врач всегда спрашивает жалобы и оценивает предлежащую часть плода. При любом, даже минимальном, появлении крови женщине надо говорить об этом врачу. Если головка плода расположена высоко над входом в таз, или ребенок неправильно лежит в животике у мамы (поперечное или косое положение), то гинеколог может предположить проблемы с плацентой и направить на дополнительное обследование.
3. Состояние плода
При осмотре доктор после 25 недель всегда слушает стетоскопом сердцебиение плода. При этом исследовании врач может заподозрить страдание ребенка и выполнит КТГ (кардиотокография) плода. При этом исследовании фиксируются на бумаге сердцебиение плода и его реакции на внешние раздражения. Врач по кардиотокограмме подтвердит страдание малютки, что станет причиной для своевременной госпитализации в акушерский стационар.
Какие есть опасности при предлежании плаценты
- Осложнения у матери.
- Осложнения у плода.
Самое неприятное для женщины – это кровотечение. Если оно скудное, и вовремя оказана помощь, то есть возможность сохранить беременность и доносить плод. Если же кровотечение обильное, то возникает смертельно опасный риск для жизни матери, что потребует срочного вмешательства.
В лучшем случае ребенок не будет получать в достаточном количестве все, что ему необходимо. Это станет причиной задержки развития. В худшем — при начавшейся отслойке плаценты и кровотечении, к плоду перестанут поступать жизненно важные вещества. В первом случае надо помогать плоду, а во втором – спасать малыша.
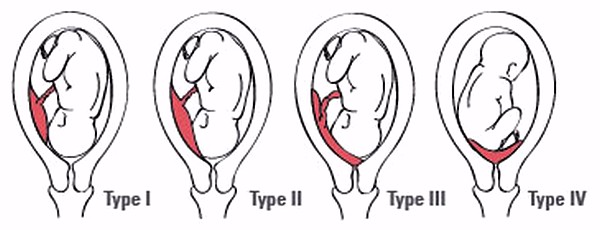
Типы тазового предлежания
Беременность у каждой женщины протекает по-разному и плод располагается в матке по-разному. Даже у тазового предлежания есть свои нюансы. Для беременной очень важно знать вид тазового предлежания, так как в этом случае врач будет определять тактику ведения родов.
Чисто ягодичное предлежание отмечают чаще у первородящих, когда малыш расположен головкой вверх, а скрещенные в бёдрах ножки вытянуты вверх и прижаты к грудной клетке. Встречается в 50-70% случаев.
Ножное предлежание – положение, в котором обе ножки направлены к выходу. Неполное ножное предлежание – положение, когда одна ножка согнута в колене и прижата к груди, а вторая направлена к родовому каналу. Чаще наблюдается у повторнородящих, в 10-30% случаев. Ножное и неполное ножное являются самыми опасными видами предлежания плода.
Смешанное тазовое предлежание – положение, в котором ножки плода скрещены и коленки прижаты к грудной клетке. На УЗИ видно, как малыш «сидит» на корточках в животе у мамы. Встречается в 5-10%, одинаково и у первородящих, и повторнородящих.
Коленное предлежание – положение плода, в котором к родовому каналу направлены его коленки. Во время родов коленки выпрямляются и предлежание становится ножным.
Причины тазового предлежание плода
Тазовое предлежание является неестественным положением плода, так почему малыш упорно не хочет переворачиваться?
Специалисты выделяют несколько причин тазового предлежания плода. Основным фактором называется преждевременное развитие плода. В этом случае плод созревает и готов родиться раньше, а вот перевернуться «не успевает». Лишь выполнение всех рекомендаций врачей сможет предотвратить преждевременные роды и дать возможность малышу перевернуться.
Другими причинами тазового предлежания специалисты называют:
- Аномалии развития органов малого таза. Зачастую пороки развития матки выявляются лишь во время беременности. В подобных случаях будущую маму включают в группу риска.
- Аномалии развития или деформация костей таза. Слишком узкий таз не даст плоду расположиться головкой вниз. Такое бывает либо из-за врожденных аномалий, либо из-за перенесённых заболеваний (травмы, рахит, сколиоз, туберкулёз костей).
- Миома матки. Малыш чисто физически не может перевернуться в правильное положение – ему мешают миоматозные узлы. Также препятствовать повороту плода могут другие опухоли различной этиологии.
- Маловодие или многоводие. В первом случае места для поворотов плода просто не хватает, а во втором – наоборот, слишком много и малыш может переворачиваться несколько раз, а к моменту родов остаться в тазовом предлежании.
- Обвитие пуповиной. Пуповина создаёт препятствия свободному повороту плода. Если обвитие произошло на сроке 23-25 недель в тазовом предлежании, то, скорее всего, ребёнок и останется в этом положении.
- Короткая пуповина. Создаётся физическое препятствие для поворота плода.
- Слабость мышц матки. Снижению способности сокращаться могут привести такие факторы, как аборты, операции, выскабливания, а также несколько беременностей в анамнезе.
- Предлежание плаценты. В результате перекрывания внутреннего зёва матки ее стенки не могут как следует растянуться, что создаёт физические препятствия для поворота плода.
- Аномалии развития плода. Бывают физические аномалии, препятствующие естественному повороту плода в матке. Например, если у ребёнка гидроцефалия или большой зоб. Надо отметить, что подобные аномалии встречаются довольно редко, но во время ультразвукового исследования хорошо заметны. В подобных случаях будет решаться вопрос о прерывании беременности.
- Недоношенность или малые размеры плода. И то, и другое даёт ребёнку больше свободы движений, а на момент родов есть все шансы получить тазовое предлежание плода.
Роды при тазовом предлежании плода
На сегодняшний день в отечественных роддомах считают возможным один вид родоразрешения правильным и безопасным при тазовом предлежании – кесарево сечение. Особенно актуально это для впервые рожающих.
Однако, долгие годы женщины рожали естественным путём даже при таком положении плода. Поэтому решение о родоразрешении будет зависеть как от состояния плода и мамы, так и от квалификации самого врача.
Самыми опасными видами предлежания считаются ножное и смешанное предлежание плода. Чаще всего при этих видах врач принимает решение об оперативном родоразрешении. Решающим фактором становится состояние плода и матери – если в течение беременности были какие-то осложнения.
Оперативное родоразрешение также показано женщинам с рубцами на матке после перенесённых операций и кесарева сечения.
Естественные роды при тазовом предлежании возможны лишь в некоторых случаях, когда наблюдается совокупность следующих факторов:
- Чисто ягодичное предлежание;
- Вес ребёнка не менее 2,5 кг и не более 3,5 кг.;
- Доношенность плода;
- Готовность родовых путей;
- Нормальные размеры таза матери.
Чаще врачи рассматривают возможность естественных родов при ягодичном предлежании у повторно рожающих женщин. При этом оцениваются такие факторы, как состояние плода, предыдущие беременности матери, положение головки плода.

Упражнения при тазовом предлежании
К 34-36 неделе ребёнок занимает то положение, в котором будет рождаться. Но если к 32 неделе малыш расположен головкой вверх, то можно попытаться помочь ему перевернуться до родов.
Упражнения при тазовом предлежании можно выполнять только после согласования с врачом, и при отсутствии следующих противопоказаний:
- Кровотечения из матки неопределенной этиологии;
- Тянущие боли внизу живота неясного характера;
- Угроза прерывания беременности;
- Аномалии развития матки;
- Пороки развития плода;
- Предлежание плаценты;
- Миома матки.
Упражнение «Мост»
Нельзя выполнять сразу после еды или питья, изжоге.
Лечь на пол, колени согнуть. Поднять таз и подложить под него 2-3 подушки так, чтобы таз и колени находились на одной линии. Выполнять 2-3 раза в день по несколько минут при отсутствии неприятных ощущений.
Упражнение на дыхание
Исходное положение – ноги на ширине плеч. Вдыхая, подниматься на носки, одновременно наклоняясь вниз и поднимая руки ладонями вниз до уровня плеч. Затем медленно опуститься на выдохе. Повторить 4 раза.
Что такое плацента, и какова её функция?
Плацента — это временный орган, который существует лишь во время беременности и обеспечивает взаимосвязь плода с матерью. С одной стороны ворсинки плаценты с сосудами прикрепляются к маточной стенке, с другой она связана с плодом при помощи пуповины. Данную систему принято называть маточно-плацентарным комплексом.
Развитие плаценты
Уже спустя семь-десять суток после оплодотворения начинается процесс имплантации (внедрение в маточную стенку плодного яйца). При этом происходит выделение особых ферментов, которые разрушают участок слизистой оболочки матки, а внешний ряд клеток зародыша начинает образовывать ворсинки. Последние обращены в полости, возникающие на месте распада кровеносных сосудов внутреннего маточного слоя. Эти так называемые лакуны заполнены кровью матери, отсюда зародыш будет получать все необходимые питательные вещества.
Так начинают образовываться внезародышевые органы (желточный мешок, хорион и амнион). Этот процесс называется плацентацией, и он продолжается примерно 3 — 6 недель. Без них дальнейшее развитие зародыша невозможно. Спустя некоторое время амнион станет плодным пузырём, а хорион превратится в плаценту.
К 12 неделям беременности плацента напоминает по своей форме истончённый по краю диск или круглую лепёшку, а к 16-й неделе её формирование уже полностью завершено. С течением беременности масса плаценты увеличивается, меняется плотность её тканей. Таким образом, происходит «созревание» — естественный процесс, позволяющий полноценно и вовремя обеспечивать потребности плода.
Степень зрелости плаценты определяют при помощи ультразвукового исследования (УЗИ). Всего выделяют четыре стадии, включая нулевую, которая часто обнаруживается на сроке 30 недель. Далее идёт первая стадия, появляющаяся в период с 27-й по 36-ю неделю беременности, а с 34-й по 39-ю — вторая и последняя.
Строение плаценты
Для плаценты характерно дольчатое строение. Все дольки между собой разделены перегородками, а каждая в себе содержит множество мелких сосудов. В данном органе имеются две кровеносные системы. Одна из них связывает плаценту с сосудами матки (материнская), другая покрыта амнионом (плодовая). По этой оболочке идут кровеносные сосуды, объединяющиеся в более крупные, которые в конечном итоге образуют пуповину.
Пуповина соединяет плаценту и плод и представляет собой шнуровидное образование, в котором в норме находятся три сосуда. Венозный несёт артериальную кровь, а в остальных двух артериальных — идёт венозная кровь. Все три сосуда окружены специальным предохраняющим веществом (так называемый вартонов студень).
Между двумя системами сосудов (матери и плода) расположен слой клеток (барьерная мембрана), благодаря которому их кровь не смешивается.
Функции плаценты
- Газообменная: доставка кислорода с кровью матери к плоду и выведение углекислого газа.
- Трофическая (питание). С материнской кровью плод получает все необходимые для своего роста и развития вещества: воду, витамины, минералы, углеводы, жиры, белки. Однако через плаценту также могут проникать некоторые болезнетворные микроорганизмы и вредные вещества (к примеру, алкоголь, никотин, лекарственные препараты, яды и многие другие).
- Выделительная — вывод продуктов жизнедеятельности плода (креатинина, мочевины).
- Защитная — плацента пропускает антитела (белки материнской иммунной системы), которые оберегают малыша от некоторых болезнетворных микроорганизмов. Кроме того, она защищает его от иммунной системы матери, принимающей плод за чужеродный организм и пытающейся отторгнуть.
- Гормональная – выработка гормонов, например, хорионического гонадотропина (ХГЧ), который стимулирует образование прогестерона в жёлтом теле яичника, обеспечивающего сохранение беременности, а также плацентарного лактогена, подготавливающего к грудному вскармливанию молочные железы.
Виды гипоксии плода
В зависимости от длительности воздействия повреждающего фактора различают хроническую и острую гипоксию.
Хроническая гипоксия плода развивается тогда, когда в течение продолжительного времени кислород в недостаточном количестве поступает к тканям плода. Это состояние формируется постепенно (к примеру, при различных заболеваниях со стороны матери, патологических изменениях плаценты).
Острая гипоксия возникает при резкой нехватке поступления кислорода к плоду. Это происходит по следующим причинам:
- асфиксия (удушье) во время родов или же аспирация (попадание в лёгкие плода околоплодной жидкости или первородного стула — мекония), что ведёт к развитию острой дыхательной недостаточности;
- отслойка плаценты;
- массивное маточное кровотечение;
- преждевременные роды – у недоношенного ребёнка незрелые лёгкие, при первом вдохе они не раскрываются полностью, приводя к острой гипоксии;
- нарушения родовой деятельности: дискоординированная, слабая родовая деятельность, быстрые или стремительные роды, тетанус матки (в момент схватки мышцы матки напрягаются и не расслабляются, что ведёт к замедлению или прекращению родов);
- длительное стояние головки в родовых путях, наложение акушерских щипцов – из-за сдавливания головы плода возможно нарушение мозгового кровотока, а также возникновение кровоизлияний и повреждение костей черепа.
Степени внутриутробной гипоксии плода
Кислородное голодание плода при беременности чаще возникает во втором и третьем триместрах, когда потребность плода в кислороде возрастает в разы. При воздействии повреждающих факторов включаются приспособительные механизмы, до определённого времени защищающие от кислородного голодания ткани плода. Однако при длительной гипоксии происходит срыв этих защитных механизмов.
- Первая степень (компенсации) развивается в ответ на недостаток кислорода на начальном этапе: повышается тонус сосудов и частота сердечных сокращений, увеличивается объём циркулирующей крови, возрастает число эритроцитов и гемоглобина, обеспечивая тем самым быстрый перенос кислорода к тканям. Плод начинает двигаться интенсивнее, а также при закрытой голосовой щели совершать дыхательные движения (так называемое, тренировочное дыхание). Приспособительные способности маточно-плацентарного комплекса на этом этапе справляются с возникшим дефицитом кислорода и создают условия для дальнейшего нормального развития плода.
- Вторая степень (частичной компенсации) развивается при продолжающейся гипоксии. С целью обеспечения кислородом жизненно важных органов кровь перенаправляется в сердце и мозг. В результате в кишечнике, лёгких, почках, мышцах и других органах появляются участки с недостаточным кровообращением. Таким образом, при ишемии кишечника происходит раскрытие анального отверстия, вследствие чего в околоплодную жидкость выделяется меконий. Запас энергии в клетках снижается, нарушаются обменные процессы, а продукты жизнедеятельности не выводятся. Защитные возможности маточно-плацентарного комплекса на данной стадии почти исчерпаны. Имеется достаточно высокий риск нарушения работы органов и систем плода.
- Третья степень (декомпенсации). При продолжающейся гипоксии в работе приспособительных механизмов наступает срыв. Понижается тонус сосудов, замедляется кровоток, уменьшается частота сердечных сокращений, возможно также нарушение ритма сердца. Движения малыша становятся менее активными, затем вовсе затихают. Нарастающий дефицит кислорода приводит к возникновению в головном мозге и других органах мелких кровоизлияний. В крови накапливается углекислый газ, который раздражает дыхательный центр в мозге. Ребёнок начинает непроизвольно выполнять дыхательные движения, что приводит к попаданию околоплодных вод, крови, слизи или мекония в лёгкие.

Клинические признаки гипоксии
Признаки гипоксии у плода и их выраженность напрямую зависят от степени и длительности кислородной недостаточности.
Настораживающая симптоматика при данном состоянии
- увеличение частоты сердечных сокращений плода более 180 ударов в минуту;
- сердцебиение становится приглушённым;
- появление аритмичных тонов сердца;
- изменение двигательной активности плода (может быть учащение шевелений, появление непрекращающихся и бурных движений, которые вызывают боль и напряжение матки, в результате чего живот становится плотным);
- отошедшие воды с зеленоватой окраской из-за внутриутробного выхода мекония.
Наиболее грозные признаки, которые требуют немедленного родоразрешения: урежение сердцебиения плода до 100 ударов в минуту и менее, прекращение шевелений, а также отхождение в родах зелёных, бурых и непрозрачных вод.
Последствия внутриутробной гипоксии для ребёнка
Практически всегда в той или иной мере гипоксия плода сопровождается последствиями у ребёнка после рождения.
Осложнения хронической гипоксии
- низкая масса тела при рождении (внутриутробная гипотрофия);
- недостаточная регуляция температуры тела в периоде новорождённости;
- анемия;
- ослабленный иммунитет и повышенная восприимчивость к инфекционным заболеваниям;
- синдром дефицита внимания и гиперактивности в более старшем возрасте.
Последствия острой гипоксии
- риск внутриутробной гибели;
- преждевременные роды;
- аспирация (вдыхание) мекония и пневмония;
- некроз кишечника;
- поражение нервной системы, вплоть до комы;
- риск детского церебрального паралича (ДЦП) у ребёнка в будущем.
Если малыш благополучно пережил первый месяц жизни, то большинство случаев гипоксии, однако, не имеют никаких последствий.
Методы диагностики внутриутробной гипоксии
Подсчёт шевелений
Ребёнок шевелится приблизительно в течение одной-двух минут с интервалом в один-два часа. Учитывается чередование таких эпизодов с определённым временным промежутком. В среднем в течение часа нормой считается одно-два шевеления.
Женщине необходимо срочно обратиться к врачу, если она заметила ослабление или даже отсутствие двигательной активности плода на протяжении 12 часов. Грозным признаком также является резкое затихание шевелений после чрезмерных длительных движений.
Аускультация
Данный метод используется при каждом посещении женской консультации беременной женщиной, начиная с 18 – 20-й недели, когда выслушивание сердца плода становится возможным. Врач использует для этого стетоскоп – прибор, который представляет собой трубку с расширениями на обоих концах в виде воронки. С его помощью оценивают частоту сердечных сокращений, звучность и ритм тонов. К этому способу также прибегают и во время родов с целью оценки реакции плода на схватку.
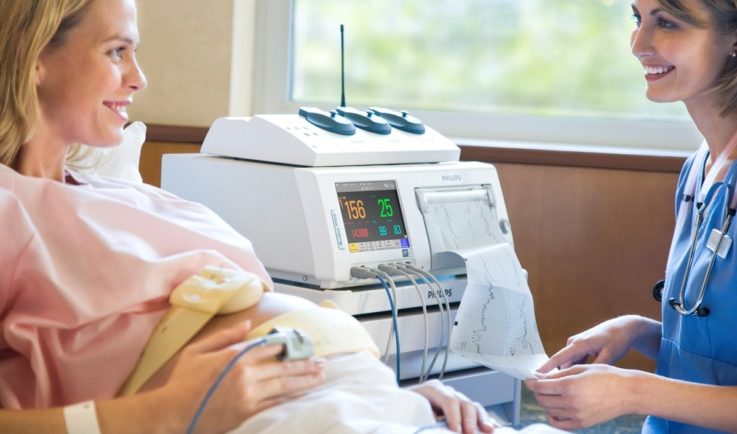
Кардиотокография (КТГ)
Данный метод достаточно хорошо зарекомендовал себя в диагностике гипоксических состояний у плода. Суть этого исследования заключается в том, что происходит регистрация электронной активности сердечных сокращений малыша. Для этого беременной женщине на живот крепится специальный датчик, регистрирующий сердцебиение плода. Полученные в результате обследования данные фиксируются в виде кривых на листе бумаги.
КТГ выполняется всем женщинам во время беременности после 32 — 33-й недели примерно один раз в 7 — 14 дней. Во время родов его использование определяется индивидуально. Однако общими рекомендациями являются поступление в родильное отделение, отхождение околоплодных вод и каждые три часа родовой деятельности.
Ультразвуковое исследование (УЗИ) плода
Этот метод является совершенно безопасным и наиболее информативным, поэтому должен проводиться всем беременным женщинам: в 11 – 13 недель, 18 – 22 и 30 – 34 недели. Врач может также назначить и внеплановое исследование при наличии показаний.
Суть его заключается в отражении ультразвуковых волн, посылаемых датчиком, от исследуемого органа. Эти сигналы фиксируются и затем воспроизводятся на монитор. При помощи УЗИ доктор определяет состояние здоровья малыша, правильное развитие его органов и систем, а также двигательную активность. Огромную роль играет и оценка состояния плаценты, её расположение, размеры и степень созревания.
Для определения наличия или отсутствия внутриутробной гипоксии ультразвуковое исследование дополняется допплерометрией, при помощи которой фиксируется движение крови в сосудах.
Биопрофиль плода
Оценка биофизического профиля плода помогает комплексно оценить состояние его здоровья и своевременно выявить гипоксию. Для этого используются данные КТГ и УЗИ.
В ходе исследования оцениваются 6 параметров у плода:
- двигательная активность;
- дыхательные движения;
- количество акселераций (учащения числа сердечных ударов);
- мышечный тонус;
- объём околоплодных вод;
- зрелость плаценты.
Каждый показатель в итоге оценивается от 0 до 2 баллов, которые потом суммируются. Результат более 8 баллов считается нормой, а меньше 4 указывает на наличие выраженной гипоксии.
Для каждого срока беременности подходит какой-то определённый метод диагностики внутриутробной гипоксии. Так, в первом триместре наиболее информативно ультразвуковое исследование, в 18 — 26 недель более показательна допплерометрия, с 26-й недели — определение биопрофиля плода, а после достижения 30 недель гестации — кардиотокография.

Профилактика гипоксии плода
Предупреждение развития внутриутробной гипоксии плода требует от каждой женщины ответственной подготовки к своей беременности: своевременного лечения заболеваний органов репродуктивной и других систем, отказ от вредных привычек, правильное и полноценное питание. При ведении беременности должны учитываться факторы риска и осуществляться своевременный контроль за состоянием женщины и плода. Кроме того, очень важен правильный выбор способа родоразрешения, а также профилактика родовых травм.

Заключение
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!





Загрузка…