Почему бывает озноб при беременности на ранних сроках
Краткое содержание статьи:
- Озноб на ранних сроках
- Озноб при замершей беременности
- Озноб как признак угрозы беременности
Когда женщина тщательно планирует беременность, высчитывает благоприятные для зачатия дни, то ей хочется узнать о возможном счастливом событии как можно раньше, еще даже до задержки менструации. Поэтому потенциальная мама начинает прислушиваться к своему организму и обращать внимание на малейшие изменения в нем.
И очень часто именно озноб при беременности на ранних сроках становится волнительным признаком нового состояния. Хотя этот симптом может появляться и по другим, менее приятным причинам. Итак, разберемся во всем по порядку.
Содержание
Озноб на ранних сроках
 Организм каждой женщины реагирует на беременность по-разному. У некоторых могут обостряться хронические заболевания, другие страдают токсикозом на ранних сроках. А кого-то начинает одолевать сильная тревога в ожидании первых признаков беременности, что порой доводит вплоть до психоза.
Организм каждой женщины реагирует на беременность по-разному. У некоторых могут обостряться хронические заболевания, другие страдают токсикозом на ранних сроках. А кого-то начинает одолевать сильная тревога в ожидании первых признаков беременности, что порой доводит вплоть до психоза.
Нередки и случаи, когда через неделю после зачатия женщина чувствует слабость, недомогание, повышается температура и все тело «погружается» в озноб. Подобная ситуация, конечно же, настораживает женщину, ведь она ждет от организма хоть какого-то сигнала о беременности, а не о простуде.
Но не стоит волноваться раньше времени, потому как вышеупомянутые симптомы могут свидетельствовать именно о наступлении беременности.
Как же все это связано с успешным зачатием? Плодное яйцо может существовать только при температуре в 37 градусов. Поэтому накануне овуляции базальная температура всегда повышается, за что отвечает активно вырабатывающийся на этот момент прогестерон. Если зачатие состоялось, то уровень этого гормона в крови не снижается, что обычно происходит к наступлению следующих месячных, а, напротив, продолжает расти.
Соответственно, подобное явление вызывает у некоторых женщин не только повышение базальной температуры, но и увеличение общей температуры тела. Отсюда и появляется озноб.
Поэтому при подозрении на беременность не стоит торопиться делать ингаляции, пить лечебные чаи и уж тем более начинать прием медицинских препаратов для избавления от мнимой простуды. Если озноб и недомогание действительно окажутся признаками наступившей беременности, то очень скоро они пройдут сами.
Озноб при замершей беременности
Озноб при беременности может появляться вовсе не по той радостной причине, что была описана выше. Такой признак иногда говорит о замершей беременности, что характерно для женщин на более поздних сроках первого триместра.
Данная патология вызывает сразу несколько симптомов: прекращение токсикоза и набухания молочных желез, падение базальной температуры. Все это обычно наблюдается через 2-3 дня после того, как плод замер.
А вот озноб появляется лишь через 2-3 недели после замирания внутриутробной жизни и является результатом интоксикации организма. Часто при этом бывают кровянистые выделения. Разумеется, в подобном случае нужно немедленно обращаться к врачу.
Озноб как признак угрозы беременности
Если озноб не сопровождается сопутствующими замершей беременности симптомами, то подобное недомогание может возникать по следующим причинам:
- Недостаток микроэлементов. Это обычно выявляется путем сдачи соответствующего анализа крови и возмещается необходимыми лекарственными средствами, которые должен назначать только врач.
- Озноб при беременности без температуры встречается у женщин, которые до зачатия ребенка страдали вегето-сосудистыми нарушениями. Особой угрозы это не представляет, но консультации врача все же требует.
- Повышение артериального давления является опасным явлением при беременности и может провоцировать озноб.
- Чрезмерное волнение беременной.
Так или иначе, в случае появления озноба нужно сразу обратиться за помощью к врачу, который и определит природу этого недуга. А делать выводы и назначать себе лечение самостоятельно все-таки не стоит.
Вам также понравится:
Типы головной боли
Головные боли при беременности могут являться симптомами разного рода патологических изменений:
- заболеваний головного мозга и его оболочек;
- заболеваний позвоночника;
- нарушений работы сердечно-сосудистой системы;
- инфекционных заболеваний;
- выраженным поздним токсикозом;
- следствием перенесенных травм;
- повышенного или пониженного кровяного давления.
Для правильной диагностики возможного заболевания имеет значение характер боли, длительность, локализация и сопутствующие ее появлению факторы.
По принципу возникновения болевых ощущений принято различать следующие типы головных болей:
- сосудистая боль;
- боль мышечного напряжения;
- невралгическая;
- ликвородинамическая.
Если до беременности вы периодически испытывали головные боли, то во время ожидания малыша такие приступы могут участиться. Поэтому важно обратиться к специалистам до планирования беременности для проведения комплексного обследования и лечения.
Основными типами головных болей, свойственными периоду беременности, являются:
- Мигрень – болезнь неврологического характера. Признаками мигрени выступают приступы резкой, нарастающей, пульсирующей головной боли, вызванной изменением тонуса стенок сосудов головного мозга. Приступы могут сопровождаться, тошнотой, рвотой, появлением ярких пятен и «мушек» перед глазами. Факторами, усиливающими головную боль по типу мигрени при беременности, могут стать физические раздражители, стрессовые состояния, переутомление, изменение погоды.
- Головная боль напряжения отличается средней интенсивностью, может быть опоясывающего или тянущего характера. Ее возникновение связано с физическими, психическими и эмоциональными нагрузками, стрессовыми ситуациями. Природой подобной боли является перенапряжение мышц шейного отдела и плечевого пояса, которое приводит к нарушению кровообращения и спазмам.
Причины головной боли при беременности
Среди наиболее вероятных причин головных болей во время протекания беременности выделяют следующие основные факторы:
- Понижение артериального давления. Такое состояние более выражено в первом триместре и вызвано действием гормона прогестерона, преобладание которого оказывает расслабляющий эффект на мышечные ткани, стенки сосудов и капилляров. В результате происходит их расширение, снижение кровяного давления, гипоксия головного мозга, что ведет к возникновению болевых приступов, головокружений и состояния слабости при беременности.
- Повышение артериального давления. Зачастую диагностируется в третьем триместре, что связано с увеличением веса плода и объема циркулирующей крови. Повышение давления могут также вызвать некоторые инфекционные заболевания мочеполовой системы.
- Гестоз. Серьезное осложнение позднего срока беременности вызывает спазмы сосудов оболочек головного мозга, нарушение кровообращения, повышение артериального давления, ухудшение работы почек, образование белка в моче, отечность конечностей, нарушение концентрации, потерю сознания. Такое состояние крайне опасно, поэтому требует немедленного обращения в медицинское учреждение.
- Преэклампсия – тяжелый случай гестоза, представляющий собой судорожный приступ со значительным повышением артериального давления, выраженными отеками. Эклампсия – очень серьезное состояние, которое может перейти в коматозное.
- Изменение гормонального фона – повышение уровня содержания гормонов в крови оказывает активное влияние на работу нервной системы. Наиболее выражен период адаптации организма матери на ранних сроках ожидания ребенка.
- Резкое увеличение массы тела вследствие изменения режима питания и физиологических факторов ведет к развитию артериальной гипертензии, нарушению нормальной работы сердечно-сосудистой системы.
- Недостаток питательных веществ. Головная боль, называемая «голодной», при беременности может быть вызвана нарушением режима питания, в частности, нехваткой глюкозы.
- Обострение хронических заболеваний. Вегето-сосудистая дистония и патологии позвоночника оказывают влияние на кровообращение, снабжение головного мозга кислородом, работу центральной неверной системы. В период беременности вместе с ростом плода значительно усиливается нагрузка на позвоночник, провоцируя обострение остеохондроза и давление на нервные окончания.
- Инфекционные заболевания. Ослабление защитных иммунных функций в период ожидания малыша делает организм женщины уязвимым перед бактериями и вирусами. Первыми симптомами развития таких заболеваний являются сильная, пульсирующая головная боль, озноб, боли в суставах.
- Стрессы, усталость, переутомление, эмоциональное напряжение нередко провоцируют головные боли при беременности.
Важно понимать, что независимо от предполагаемых причин появления болей, необходимо проконсультироваться с наблюдающим врачом и сдать дополнительные анализы для точной диагностики заболевания и своевременной терапии.
В каких случаях нельзя откладывать визит к врачу
Любые недомогания в период беременности лучше обсудить во время планового приема с лечащим врачом, не занимаясь самолечением. Но в определенных случаях необходима экстренная медицинская помощь:
- Появление по утрам внезапной, усиливающейся головной боли.
- Учащение приступов интенсивной боли, снять которую невозможно без применения медикаментозных средств.
- Боли сопровождаются выраженными нарушениями нервной системы – онемением и судорогами конечностей, ухудшением зрения, слуха, снижением чувствительности пальцев рук или ног.
- Возникновение головной боли протекает на фоне резкого скачка артериального давления (гипертонического криза) с головокружением, тошнотой, рвотой, отечностью, изменением цвета кожи.
Профилактика головных болей
Хорошей профилактикой головных болей смешанной этиологии при беременности являются следующие процедуры:
- сбалансированное питание;
- отдых и полноценный сон;
- выполнение регулярной гимнастики для беременных – специально подобранных упражнений для всех групп мышц и отделов позвоночника;
- ежедневные прогулки;
- методы релаксации – ароматерапия, медитация, массаж;
- расслабляющие или бодрящие водные процедуры – теплая ванна, контрастный душ, гидромассаж.
Иногда достаточно расслабиться и поверить, что головную боль можно победить без лекарств, тогда со временем вы научитесь контролировать первые признаки приступа и обходиться без использования медикаментозных средств.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Боли в желудке
Изжога сопровождает спазмы в желудке не реже, чем тошнота. Растущая матка притесняет внутренние органы. Ко второму триместру давление на желудок увеличивается. Живот дополнительно стискивается тесной одеждой, поэтому женщине в положении следует выбирать комфортный крой платьев.
Проявление болей
Причины, провоцирующие болезненные ощущения в области желудка, связаны со стрессами, гастритами, токсикозом, другими болезнями. Боль проявляет себя чаще в подреберье слева. Может локализоваться в районе пупка.
Неприятные чувства в животе начинаются неожиданно, проходят внезапно. Женщина испытывает дискомфорт без резей и опоясывающих колик. Мальчик или девочка внутри мамы в безопасности. Тревога о состоянии представительницы прекрасного пола при вынашивании малыша появляется, когда:
- Возникает токсикоз;
- Боль носит спастический характер;


- Повышается температура;
- С калом выделяется кровь;
- Беременную тошнит;
- Болевые ощущения сопровождаются рвотой;
- Понос носит временный или постоянный характер;
- Самочувствию беременной сопутствуют головокружение, сонливость, вялость.
Источник тошноты и боли в животе
Тошнота и боль в желудке может носить глубокие причины. Что предшествует развитию болевого синдрома:
- Непереносимость молочных продуктов. В ферментной системе беременной не хватает лактазы, молоку сложно перевариться и усвоиться в организме. В желудке могут возникать боль и дискомфорт, провокация аллергических реакций.
- Иногда тошнит от витаминов для беременных.
- Неприятное чувство может вызвать фолиевая кислота. Приём препарата обсуждается с акушером, и если тошнит от фолиевой кислоты, её могут отменить.
- Гастриты различной этиологии. Бактерии, инфекции, вирусы вызывают у женщины желудочные спазмы с изжогой или без. Гастрит провоцирует переутомление, стрессовые ситуации, мышечные спазмы брюшной области. Беременная страдает от язвы, её мучает запор – это тоже ведёт к гастриту.
- Несварение пищи по причине вирусной или бактериальной инфекции. Процесс, помимо спазмов и тошноты, вызывает симптомы – рвоту, слабость, расстройство кишечника. Отравление продуктами с истёкшим сроком годности провоцирует диарею после приёма пищи. Признаки отравления проходят через три дня.


- Аппендицит. Воспаление отростка слепой кишки – нередкий признак боли в желудке. Напряжение внизу живота проецируется на эпигастральную зону.
- Острое или хроническое воспаление печени, поджелудочной железы, желчного пузыря. Беременная может ощущать горечь во рту, подсасывающие чувства в надчревной зоне.
- Проблема функционирования мочеполовой системы. Изменения в работе мочевого пузыря, мочеточников, почек проецируют недочёты на эпигастральную область. Женщину может беспокоить тянущая боль в любом триместре беременности.
Отравление при беременности
При отравлении беременную преследуют симптомы:
- Жидкий стул;
- Тошнота, рвота;
- Температура;
- Головная боль.
Женщине плохо один-три дня. Кишечная инфекция опасна и для ребёнка. Токсины проникают с кровью матери в плаценту. Отравление продуктами несёт вред обоим. При рвоте организм избавляется от токсинов, функции ЖКТ вскоре восстанавливаются. Остановить обезвоживание можно препаратом регидрон после прекращения рвотных позывов.
Чем устранить боль в желудке при беременности
Заболевание любой этиологии во время беременности требует повышенного внимания и бережного лечения. Навредить малышу в ответственный период очень легко. У ребёнка закладываются системы организма на первом триместре вынашивания. Лекарственные средства беспрепятственно проникают через плаценту с кровью матери.
Как облегчить болезненные ощущения
Половине женщин в положении знакомо страдание от обострившегося гастрита. Врач назначает ультразвуковое исследование органов брюшной полости, чтобы причина боли была точной.
Многий химический состав лекарств негативно сказывается на здоровье нерождённого малыша. Поэтому беременной женщине не рекомендуется принимать таблетки. Хирургическое вмешательство разрешается делать, когда польза для матери превышает возможный вред ребёнку.
Когда даму в положении одолевает нестерпимое болевое чувство в животе, доктор может назначить средства гомеопатии в маленьких количествах.
Народные методы
Травяные сборы нормализуют состояние беременной, успокоят на время морально. Для лечения гастрита с обычной и повышенной кислотностью заваривают травы зверобоя, тысячелистника или ромашки. Принимать настой следует за полчаса до еды 2-3 раза в день. Имбирь чудесным образом помогает от тошноты. Если мучает гастрит с пониженной кислотностью, то первые помощники среди трав – душица, фенхель, тмин, чабрец, полынь. Заваривать и принимать лечебный сбор по инструкции, указанной на пачке.
Отсутствие аллергической реакции на мёд является показанием к приёму природного сладкого антисептика. Минеральные столовые воды успокоят желудок женщины, восполнят баланс электролитов. Болевое чувство, появляющееся в желудке в результате стресса, снимают отварами трав валерианы, мяты, пустырника.
Избежать возникновения боли в желудке
Избавиться от болевых ощущений в желудке часто непросто. От них мучаются женщины в положении, не знавшие до беременности желудочных колик. Беременную тошнит или не тошнит. Снизить болевые спазмы под силу без применения препаратов. Как предотвратить неприятности и бороться со спазмами:
- Когда утренняя трапеза закончена, беременная может полежать в удобной позе для облегчения переваривания пищи.
- При тошноте после пробуждения оставаться в постели. Употребить простую пищу (банан, например).
- Избегание продолжительных периодов времени между приёмами еды. От голода кружится голова.
- Пить обычную воду вместо сладких напитков, кваса, соков. Отрыжка провоцируется газированным питьём. Часто переваривание белковой пищи сопровождается отрыжкой. Такой эффект бывает от мяса.
- Дозировать количество съеденного. Приём пищи маленькими порциями спасёт от переедания. Беременная избежит такого явления, как вздутие живота, это поможет правильному отхождению желчи. Еда перед сном исключается.
- Чтобы обойтись без тошноты, беременная должна убрать из рациона тяжёлую для переваривания пищу. Острое, жирное, жареное, копчёное спровоцируют тяжесть, неприятные ощущения в брюшной полости после еды или с утренней трапезой.
- Вызвать желудочную колику может сильное потрясение. Женщину в положении необходимо оградить от всякого рода нервных ситуаций.
Желудочные спазмы проходят от обычной соды, растворённой в воде.
Подагра в различных возрастных периодах

Подагрой болеют преимущественно взрослые люди. Согласно статистическим данным, от подагры страдает 0,1% взрослого населения планеты в среднем, причем в развитых странах (западноевропейский регион, США) количество людей, страдающих подагрой, приближается к 2%. При этом специалисты предполагают, что действительная картина заболеваемости отличается от данных исследования, так как полноценное изучение статистики осложнено поздним диагностированием пациентов. Медицинские исследователи также указывают, что подагра, до 20 века считавшаяся преимущественно мужским заболеванием за редким исключением, теперь поражает оба пола, хотя соотношение пациентов-мужчин и женщин все еще далеко от равномерности: на 20 случаев постановки данного диагноза у мужского пола выявляется одно заболевание у женщин. Причиной роста частоты диагностирования женской подагры считают улучшение качества жизни населения, обилие пищи, насыщенной пуринами, и увеличение употребления алкоголя населением в целом. Также выявлена тенденция «омолаживания» диагноза подагры: если раньше болезнь манифестировала острым подагрическим приступом у мужчин 35-45 лет, то теперь нижняя граница составляет 30 лет.
Подагра у мужчин
Частота заболеваемости подагрой мужского населения по сравнению с женским объясняется двумя факторами: наследственным характером части заболеваний, предрасположенность к которому передается через Х-хромосому, что означает отсутствие вариантов у мужчин, имеющих только одну хромосому данного типа; а также развитие подагры вследствие нездорового питания и употребления алкоголя, что более характерно для мужчин. Особенностью мужской подагры считается поздняя диагностика из-за склонности данной части населения обращаться за врачебной помощью на стадии развитого заболевания с острыми подагрическими приступами или на этапе внешних проявлений подагры в виде деформации суставов и формирования тофусов.
Особенности подагры у женщин
У женщин процесс, сопровождающийся повышением уровня мочевой кислоты и отложением уратов, кристаллов соли, в мягких тканях, характерен для периода менопаузы. В этот период риски возникновения подагры значительно возрастают, особенно при наличии наследственной предрасположенности, поэтому чаще всего женская подагра диагностируется в возрасте от 50-55 лет. Однако генетическое наследование подагры для женщин лишь предполагает вероятность развития заболевания, в отличие от мужского пола. Ген, ответственный за выработку ферментов, необходимых для метаболизма пуриновых соединений, расположен на Х-хромосоме, и у женщин таких хромосом две. Поэтому при повреждении гена на одной хромосоме его дисфункция компенсируется интенсивной работой сохранного гена на другой. При наличии двух поврежденных генов в геноме вероятность развития подагры у женщин такая же, как и у мужчин (практически стопроцентная), причем возраст начала заболевания также существенно снижается.
Подагра: признаки и лечение у детей 10 лет
Рост уровня мочевой кислоты в организме, или гиперурикемия в детском возрасте является вторичной дисфункцией на фоне первичного заболевания или состояния и не обусловлена наследственной предрасположенностью. К причинам возникновения подагры у детей 10 лет относят активное отмирание клеток, что провоцирует повышенную выработку пуринов и отмечается при обезвоживании, голодании, почечной недостаточности и иных патологиях функционирования почек, наличии злокачественных образований и т. п. Также в этиологии развития подагры в детском возрасте могут присутствовать полное или частичное отсутствие гипоксантингуанинфосфорибозилтрансферазы, а также увеличенная активность фосфорибозилпирофосфатсинтетазы.
Причины развития подагры
Стабильное увеличение концентрации мочевой кислоты в крови, приводящее к формированию кристаллов соли и их отложению в мягких тканях тела, – единственная причина развития подагры. Начальная стадия гиперурикемии, накопления мочевой кислоты, не приводит к формированию и отложению кристаллов, однако сигнализирует о нарушениях в обмене веществ, первых проявлениях недуга. Росту концентрации мочевой кислоты могут способствовать несколько факторов. Основными считаются наследственная предрасположенность, чрезмерное поступление пуриновых соединений в организм с пищей и жидкостью, увеличение катаболизма пуринов, а также возрастное или дисфункциональное замедление процесса выведения мочевой кислоты из тела при мочеиспускании.
Связь развития подагры и роста концентрации мочевой кислоты
В процессе переработки пуриновых оснований, поступающих в организм с пищей или же образовывающихся в результате распада собственных клеток, вырабатывается мочевая кислота. Это соединение отфильтровывается почечными клубочками и в норме выводится из тела вместе с мочой. Если на каком-либо этапе возникают нарушения (увеличение продуцирования мочевой кислоты, недостаточность концентрации, вывода), формируются условия для развития гиперурикемии. Стоит помнить, что постановка диагноза «гиперурикемия» не равнозначна наличию подагры, так как повышенная концентрация мочевой кислоты может быть признаком иных заболеваний. Но сама гиперурикемия может провоцировать развитие подагрических процессов. При подагре мочевая кислота, вступающая в химические реакции с кальцием, натрием, калием и иными элементами, преобразовывается в кристаллические соединения или ураты. Ураты накапливаются в тканях преимущественно двух типов локализации: органы мочевыводящей системы (уратные камни в почках, в мочевом пузыре) и мягкие ткани суставов, околосуставные ткани – ураты попадают и оседают там в связи с особенностями кровотока в данных частях тела.
Скорость синтеза пуриновых нуклеотидов как фактор развития подагры
Распад пуриновых оснований, приводящий к образованию мочевой кислоты, имеет в норме стабильную скорость, определяемую количеством ферментов. При увеличенном количестве пуринов в организме вследствие их повышенного поступления с пищей, значительного распада собственных клеток или иных патологических процессов и вмешательств, скорость синтеза увеличивается, формируя избыток мочевой кислоты в крови, что создает условия для развития подагры. Этот процесс может иметь временный, легко обратимый характер, или же быть длительным вследствие хронических заболеваний, постоянного нарушения сбалансированного рациона питания. Усиленный синтез нуклеиновых оснований провоцируют также длительные курсы приема препаратов-цитостатиков, радио- и химиотерапия, метод гемолиза, некоторые виды хирургических вмешательств.
Скорость выведения мочевой кислоты из организма
Подагра как вторичное заболевание развивается на фоне нарушения функции почек. После переработки и фильтрации почечными клубочками мочевая кислота в норме покидает организм вместе с мочой. При хронических заболеваниях почек процесс вывода продуктов распада пуриновых оснований может быть нарушен, что приводит к росту концентрации мочевой кислоты в крови. Основные факторы, препятствующие выведению мочевой кислоты, – частичное блокирование просвета протоков вследствие воспалительных процессов или разрастания соединительной ткани.
Избыточное поступление пуринов

Хотя само по себе избыточное употребление продуктов, богатых пуринами, не является причиной развития подагры, оно создает оптимальные условия при наличии нарушения функций их переработки или вывода продуктов их распада. И специфическая диета является как частью терапии при подагре, так и методом профилактики возникновения или обострений данного заболевания, особенно при наличии наследственной предрасположенности или иных провокативных условий развития подагрических воспалений.
Генетическая предрасположенность как причина подагры
Группа ферментов, белков, обеспечивающих процесс переработки пуринов, обуславливается наличием определенных генов в геноме человека. При ферментопатии организм не способен производить ферменты в достаточном количестве для поддержания процесса синтеза, обработки различных соединений. При недостаточности специфических белков, регулирующих переработку пуринов и выведение мочевой кислоты, концентрация токсических соединений в плазме крови нарастает, что вызывает развитие подагры. Такая патология является наследственной и передается от родителей к детям. Нередко ферментная недостаточность, являющаяся провокативным фактором подагры, входит в общий генетический метаболический синдром, что вызывает также склонность к образованию лишнего веса, сахарному диабету, гипертонии, гиперлипедимии.
Методы диагностики при подагре
Так как основной симптом, который отмечают страдающие подагрой пациенты, это возникновение болезненных ощущений в суставах различной локализации, данный факт может значительно осложнить диагностические мероприятия вследствие необходимости дифференцировать подагру от множества ревматологических заболеваний, последствий травм и прочих суставных патологий. Для точной диагностики заболевания специалист опирается на данные собранного анамнеза, а также на проводимые в этом случае параклинические исследования и анализы (биохиический, общий анализ крови и мочи). Сроки и точность установки диагноза зависят также от выраженности симптоматики, степени развития заболевания, общего самочувствия, здоровья пациента, наличия сопутствующих дисфункций и отклонений. Только анализ мочи любым методом неэффективен, так как его показатели в значительной степени коррелируют с наличием или отсутствием заболеваний органов мочевыводящей системы. При помощи дополнительных исследований для диагностирования подагры проверяют наличие следующих проявлений:
- гиперурикемия, стабильно повышенная концентрация мочевой кислоты в венозной крови, определяемая методом биохимического исследования;
- присутствие в организме и стадия процесса накопления уратов;
- отложения данных кристаллов в области околосуставных тканей;
- наличие периодов острых воспалительных процессов, степень подвижности сустава.
При прогрессировании заболевания с высокой частотой отмечают нарушения функций почек, возникновение мочекаменной болезни, поэтому при диагностировании подагры необходима регулярная проверка состояния и функционирования данного органа.
Инструментальные методики диагностирования заболевания
Этиология болезненных проявлений в суставных и околосуставных тканях подлежит обследованию при помощи диагностической аппаратуры. Пораженные сустава обследуются при помощи ультразвуковых методов исследования, компьютерной томографии, радиографии, а также сцинтиграфического исследования с применением внутривенно введенного технеция пирофосфата. Последний метод эффективен как на поздних, так и на ранних стадиях развития болезни. На начальном этапе подагры другие, наиболее распространенные инструментальные техники обследования не вполне информативны, так как при подагре в первичной стадии возникновения заболевания деструктивные признаки поражения суставной и околосуставной тканях еще незначительны и не могут быть выявлены большинством аппаратных методик диагностики. Однако их использование позволяет с высокой точностью дифференцировать развитие подагрических артритов от иных разновидностей ревматических заболеваний.
Причины отравлений у беременных
Отравление – это нарушение работы организма, возникшее из-за попадания внутрь токсического или ядовитого вещества. Чаще всего будущие мамы обращаются именно с пищевыми отравлениями, что развились вследствие употребления пищи плохого качества – недостаточно обработанных, испорченных, зараженных или ядовитых продуктов (грибов, например).

Альтернатив пищевого отравления две: или бактериальное (вирусное) заражение, или пищевая токсикоинфекция.
При первом варианте в организм вместе с зараженным провиантом или при пренебрежении правилами личной гигиены попадают бактерии (кишечная палочка, листерия, сальмонелла и т. п.) или вирусы (ротавирус) и их дальнейшая репликация. При этом блюдо ни вкусом, ни запахом не выдает своей опасности. Кстати, заразиться можно и без «подгулявшего оливье», занеся патогенную флору грязными руками.
Во втором случае развитие отравления провоцируют присутствующие в еде токсические «результаты» жизнедеятельности размножившихся там бактерий, а присутствие самих «виновников» не обязательно. Например, при жарке испорченного мяса палочки погибают под воздействием высокой температуры, а яд остается.
От бактерий плод надежно защищен плацентарным барьером, но вот токсины могут свободно проникать сквозь плодные оболочки.
Реже виной отравления при беременности становятся химические вещества: ртуть, краска или ацетон, угарный газ, лекарственные препараты, бытовая химия и т. п. Как правило, виной тому – игнорирование средств защиты, например, покраска без респиратора.
Проявления интоксикации при беременности
Симптомы отравления диагностировать легко. Первые признаки появляются уже спустя пару часов после еды или взаимодействия с ядовитым веществом. Их тяжело спутать со схватками или не заметить. Итак, о распространении в организме токсина свидетельствуют:
- тошнота и рвотные позывы;
- головокружение, озноб и слабость, что облегчаются после очередной рвоты;
- «скребущие» боли в животе, что концентрируются в районе пупка;
- отказ от еды;
- повышение или, наоборот, падение температуры тела;
- скачки давления, часто показатели тонометра ниже нормы;
- бурление в животе и понос, при этом жидкий стул содержит непереваренные фрагменты пищи;
- бросание в холодный пот и облегчение после рвоты или туалета;
- учащение пульса.
Если беременная отравилась не едой, а химическим веществом, симптомы отравления будут немного отличаться. Так, отравление ртутью во время беременности характеризуется невыносимым сухим кашлем, головокружением, обильным слюноотделением, дрожанием рук и ног, металлическим привкусом во рту, слабостью, набуханием десен, головной болью и состоянием, близким к обмороку. Травятся ртутью не только из разбитого градусника, но и при систематическом употреблении блюд из некоторых видов рыб.

Отравление угарным или бытовым газом при беременности проявляется в виде пульсации в висках, головной боли, учащении сердцебиения, шума в ушах, полуобморочного состояния и потери сознания. Накопление угарного газа возможно в домах с печным отоплением, при пожаре, неисправности обогревателя, попадании отработанного газа в салон автомобиля. Оксид углерода отличается отсутствием запаха и цвета, к тому же очень легко привязывается к гемоглобину
, лишая его возможности переносить кислород. Запах бытового газа знают все – это помогает его выявить. При нарушении обоняния отравление происходит при достижении концентрации в 15-20%.
Отравление алкоголем при беременности, к сожалению, не такая уж и редкость. Симптомы – нарушение сознания и координации, рвота, головокружение. Этиловый спирт легко проникает сквозь плаценту и повреждает нежный мозг и другие клетки ребеночка, приводя к необратимым изъянам развития и гибели. Часто спиртосодержащие напитки провоцируют развитие фетального алкогольного синдрома – явления, при котором ребенок рождается с дефектами лица и скелета, недостаточным объемом мозга, другими нарушениями развития. Часто ФАС выдает себя позже – ребенок растет гиперактивным, плохо запоминает и обучается, имеет проблемы с поведением, растет асоциальной личностью
При отравлении испарениями краски и бытовой химии у беременной тоже нет поноса или болей в животе. Симптомы – тошнота, слабость, желание выкашлять все попавшее в легкие, ацетоновый привкус во рту, возможно покраснение слизистых, обморок.
С появлением симптоматики отравления при беременности необходимо минимизировать воздействие отравляющего вещества. Выраженность признаков прямо пропорциональна объему проникшего в организм токсина. Иногда, кроме мер первой помощи, будущая мать нуждается в госпитализации.
Как отличить отравление от инфекции?
Признаки отравления пищей у беременных могут появляться и при более серьезных инфекциях. В таблице ниже приведены распространенные болезни и ситуации, и сравнены сопутствующие симптомы.
Таблица – Сравнение признаков отравления у женщин в положении и признаков бактериальных и вирусных инфекций.
| Состояние/ заболевание | Присутствие/отсутствие рвоты | Кал | Ощущения в животе | Изменение температуры | Источник поражения |
| Пищевое отравление | Частые рвотные позывы, после которых становится легче | Понос не всегда, если присутствует, то с кусочками еды | Боль концентрируется в области пупка. | Не обязательно. При сильном отравлении поднимается до 39—40°С в течение двух—трех дней, но иногда отмечается падение до 35—34°С | Испорченный продукт или блюдо |
| Ротавирусная инфекция | Рвота есть, но позывы не частые | Очень жидкий и с пеной | Боль будто передвигается по всему животу | Лихорадка отмечается в течение 5 дней | Зараженный человек |
| Шигеллез (дизентерия) | Присутствует | С кровью и слизью | Схваткообразные боли по всему кишечнику | Часто наблюдается незначительное повышение температуры | Грязная вода или зараженная шигеллой еда |
| Сальмонеллез | Тошнит, но рвота не частая | Зеленый и жидкий | Схваткообразные спазмы без конкретной локализации | Держится в пределах 38°С | Яйца и мясной провиант |
| Холера | Частая рвота с сильнейшим обезвоживанием | Частые позывы в туалет | Болит весь живот | Падает или сохраняется в пределах нормы | Зоны эндемии заболевания |
| Ботулизм | Больной рвет не часто, отмечается сухость во рту, язык «не слушается» | 1-2 раза в начальном периоде, запор | Вздутие живота и режущие боли | Не повышается, редко субфебрильная, но наблюдается нарушение дыхания, туман перед глазами, ослабевают затылочные мышцы, нарушение функции дыхания и другие страшные последствия | Пища (особенно консервы), зараженный человек, частички почвы на продуктах |
| Побочный эффект приема медикаментов | Тошнота, но рвота отсутствует | 3-5 раз на день | Терпимая боль, но по всему животу | Не повышается | Антибиотики или лекарства в форме сиропа |
| Болезни поджелудочной | Тошнит, и во рту горький привкус | Нечастый понос | Живот вздувается | Боль или концентрируется в одном из подреберий, или опоясывает | Симптомы знакомы до периода беременности |
| Обострение болезней ЖКТ | Почти не бывает | Случается, но редко | Локализация зависит от больного органа | Повышается только при осложнениях | Проявляется еще до беременности |
Даже если признаков инфекции не было обнаружено – все равно обращайтесь за медицинской помощью: при отравлении во время беременности лучше довериться специалистам.
Влияние отравления на организмы женщины и плода
Какой бы этиологии отравление не было – это всегда нагрузка для вынашивающего ребенка организма. Вероятность негативных последствий для течения беременности и развития развивающегося в животе крохи тем выше, чем с большим количеством токсинов пришлось взаимодействовать защитной системе.
Прежде всего, отравление коварно обезвоживанием организма и расстройством баланса солей и жидкости на фоне непрекращаемой рвоты и диареи. Как следствие – сгущение крови, ухудшение транспортировки кислорода, уменьшение содержания минеральных и витаминных веществ. Если состояние сопровождается еще и жаром – организм попытается скинуть «балласт», тут бы себя спасти.
Результатом отравления при беременности бывает:
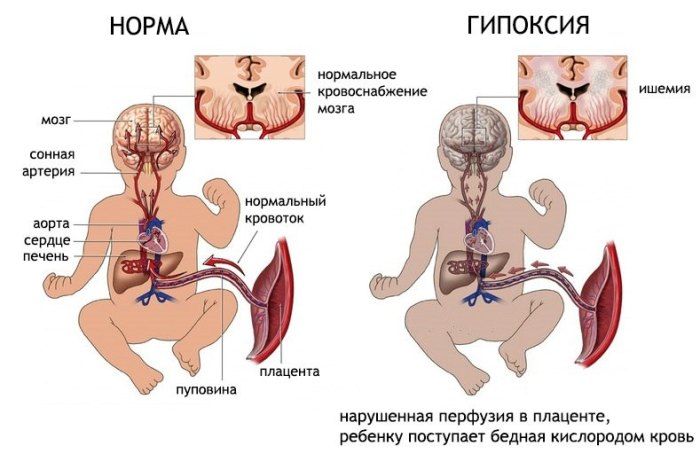 недостаточность плаценты, спутником которой развивается гипоксия;
недостаточность плаценты, спутником которой развивается гипоксия;- торможение развития ребенка и даже гибель;
- отслоение плаценты;
- сгущение крови и повышение содержания окситоцина – гормона родов;
- возникновение угрозы выкидыша
, сохраняющейся еще 2 недели после отравления;
- преждевременный запуск родовой деятельности из-за сокращений мускулатуры при рвоте;
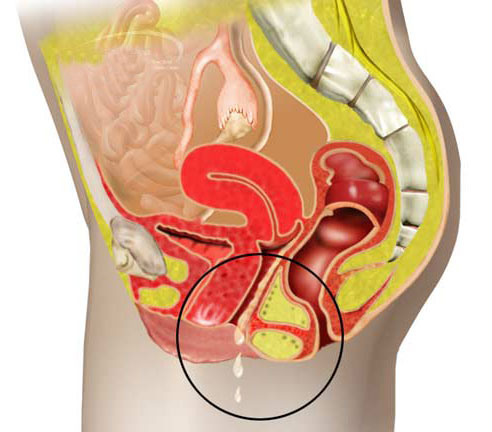
- разрыв амниотического пузыря и подтекание околоплодных вод.
Последствия отравления для женщины сравнительно незначительные – интоксикация опасна плоду, и спрогнозировать, как она повлияет на недавно созданный организм, мало возможно. Поэтому с возникновением первых симптомов следует не самолечение проводить, а вызывать «неотложку».
Действия при отравлении: первая помощь и лечение
Лечение отравления на разных сроках беременности немного отличается. Рассмотрим подробнее.
На ранних сроках
Если отравиться при беременности все-таки не повезло, важно не принять симптомы за токсикоз
– проявления довольно похожи. При отравлении симптомы не проходят в течение дня, при токсикозе же к вечеру обычно наступает облегчение.
В первую очередь следует опорожнить желудок, ведь «бомба» находится именно там. Вероятно, пострадавшую беременную уже и так тошнит, и вызвать рвоту не составит труда. Помочь избавиться от «ядовитой» пищи может перекипяченная и охлажденная вода или 0,01—0,1% раствор перманганата калия.
Цвет марганцовки должен быть бледно-розовым. Для этого на 1 л кипяченной воды добавляют 3-4 КРИСТАЛИКА МАРГАНЦА, НЕ БОЛЬШЕ! Во избежание ожога слизистых готовый раствор следует пропустить через сложенную в 8 слоев марлю – она задержит нерастворенные частички.
В один прием следует выпить 0,5 л готового раствора. Через 1 минуту можно вызывать рвоту – вещество успело воздействовать на патогенные микробы.
После очистки желудка следует принять любой абсорбент – Смекту, Энтеросгель, Атоксил, Активированный уголь – что найдется в аптеке, — и пить много воды. Заметив признаки дегидратации (жажда, сухость во рту и на слизистых оболочках) каждые 5-10 минут пить по 1-2 глотка восстанавливающего водно-солевой баланс тепленького раствора – Регидрона, Ионики, Нормогидрона, Электрала и т.п.
Глюкозно-солевой раствор легко готовиться дома. Требуется:
- 2 ст. л. сахара;
- 1 ч.л. соли;
- 1 ч.л. соды.
Диарея и рвота «подчищают» ЖКТ не только от патогенных бактерий, но и от полезных. Для восстановления здоровой микрофлоры рекомендуется пропить «Линекс», «Пробиз» или «Хилак Форте».
Восстановиться после отравления организму при беременности поможет специальная диета. Кушать понемногу необходимо – малыш и так недополучил питательных веществ. В первые 2-3 дня следует отдать предпочтение:
- сладкому чаю (неароматизированному);
- обезжиренному куриному бульону;
- легким крем-супам;
- овощному пюре;
- рисовой, гречневой каше (масло не добавлять);
- запеченным некислым яблокам;
- компоту из изюма или сухофруктов.
Рыбные, мясные блюда и блюда из яиц, сырые овощи, молочные продукты, фрукты можно только с 11-го дня после отравления. Длительность восстановления организма при беременности зависит от степени отравления.
На поздних сроках
Отравление при беременности на поздних сроках лечится практически так же, как и на ранних, но надо поосторожнее со рвотой – сокращения диафрагмы и напряжение мускулатуры живота при очистке желудка повышает тонус матки и может запустить схватки. Также проводится предупреждение кислородного голодания будущего ребенка – мать получает специальные препараты для улучшения плацентарного кровообращения.
Что еще делать при отравлении на поздних сроках? Беременной необходим постельный режим, много чистой воды, легкая еда и спокойствие. Преимущественно прогноз и для плода, и для гестации благоприятный.
Лечение отравлений у беременных в стационаре
Среднее и тяжелое отравление требует вызова «неотложки». В ожидании работников скорой помощи рекомендуется принять имеющийся в аптечке абсорбент согласно инструкции (с расчетом на вес).
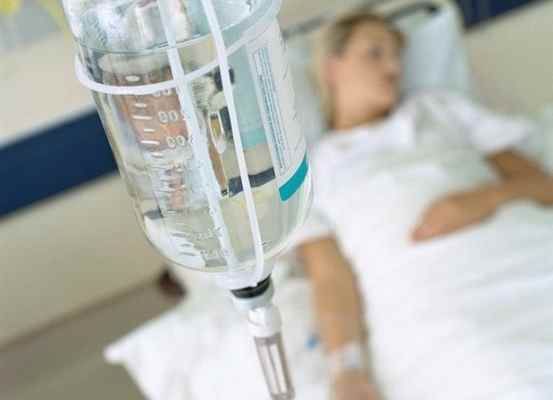
Дома или по прибытию в стационар доктор назначит промывание желудка, параллельно проводя мониторинг состояния плода. Для профилактики угрозы выкидыша или родов раньше срока женщине внутривенно введут раствор сульфата магния, больше известен как Магнезия.
При незначительном и умеренном обезвоживании потерянные соли и жидкость порекомендуют восполнять чистой питьевой водой или отваром сухофруктов (в нем много калия) и Регидроном. При сильной дегитратации и плохом состоянии пациентку положат под капельницу для введения растворов внутривенно. Некоторые случаи требуют назначения антибактериального лечения.
Предупреждение отравлений при беременности
Главное правило профилактики отравлений при беременности – внимательное отношение к питанию и работе. Если кушать – то изучать сроки годности и состояние провианта, если делать ремонт в детской – то не присутствовать на покраске.
 Не пренебрегать личной гигиеной и мыть (очищать) руки до употребления пищи.
Не пренебрегать личной гигиеной и мыть (очищать) руки до употребления пищи.- Вымывать фрукты и овощи.
- Внимательно изучать упаковку товара перед покупкой.
- Рыбу, мясо, яйца, молоко, морепродукты употреблять только после термической обработки.
- На время беременности отказаться от кондитерской продукции с белковым или сливочным кремом, и особенно в теплое время года.
- Отказаться от домашней консервации, а от купленной на рынке – и подавно.
- Забыть о курении и алкогольных напитках.
- Заменить ртутные градусники на электронные или очень осторожно относится к ним.
- Избегать покрасочных, штукатурных и других работ, в которых используются материалы с ощутимым запахом. Пока ведется ремонт – лучше пожить у мамы.
- Делегировать супругу мойку кухни, санузла и окон химическими средствами или обращаться к старым и безопасным: раковину и ванну – пищевой содой, окна и кафель – теплой водой и газеткой.
- Уволиться с работы на вредном производстве или поговорить с начальником на перевод на другую, «безопасную» должность.
- .Избегать контакта с ядовитыми животными и насекомыми.
Сроки замершей беременности
Замирание беременности – это остановка развития зародыша (плода) и его гибель вследствие нарушений в течение беременности. Происходит преимущественно в I триместре, очень редко – во II, может случиться даже за несколько недель до родов. Увы, в медицине нет методик или чудо-таблеток, что могли бы вернуть к жизни плод после прекращения развития.
Специалисты выделяют несколько критических для зародыша периодов:
- 3-4 неделя;
- 8-11 неделя;
- 16-18 неделя.
В эти диапазоны будущим мамам настоятельно рекомендуется максимально беречься, отказаться от дальних поездок и занятий спортом. Самая опасная – 8 неделя – неделя завершения наиболее активного периода закладки ЦНС, сердца, почек, остальных жизненно важных органов, и крошечный организм требует благоприятных условий для развития, устав после тяжелой «работы».
Признаки замершей беременности
В первом триместре женщина сперва может и не догадываться о замершей беременности. Как и раньше, она испытывает тошноту (если был токсикоз), наблюдается нагрубание и чувствительность груди, перепады настроения. Насторожить должно резкое исчезновение «беременных» симптомов и ощущения (даже подсознательные), что что-то не так. Но самый распространенный признак замершей беременности на ранних сроках – выделения с кровью, тянущая и волнообразная кровь внизу живота, озноб, жар и общее ухудшение самочувствия.
К другим симптомам замершей беременности относятся:
 отсутствие шевелений плода в течение суток и больше (на поздних сроках);
отсутствие шевелений плода в течение суток и больше (на поздних сроках);- отсутствие изменений уровня ХГЧ в динамике;
- снижается базальная температура;
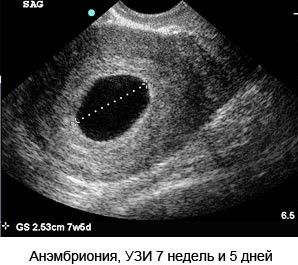
- УЗИ не подтверждает развитие плода;
- УЗИ определяет плодное яйцо диаметром больше 25 мм, но пустое.
Важно! Не стоит путать отсутствие сердцебиения зародыша на самых ранних сроках с замершей беременностью! Часто сердце не прослушивается до 8 недель, а то и середины срока, особенно, если мама полненькая.
Диагностировали замершую беременность. Что делать?
Почти для всех новость о внутриутробной гибели долгожданного и желанного ребенка звучит как страшный приговор; лишь немногие способны овладеть собой и четко следовать указаниям врача. Иногда женщине рекомендуют отправиться домой и дождаться самопроизвольного выкидыша, но ради недопущения усиления психической травмы большинство специалистов направляет пациентку на выскабливание матки или вакуум-аспирацию. Через 1-2 недели женщине необходимо сходить на УЗИ, чтобы доктор убедился в отсутствии после замершей беременности остатков зародыша и сопутствующих его развитию органов.
Выскабливание представляет процедуру по удалению слизистой оболочки матки вместе со всем ее содержимым специальным инструментом, что вводится внутрь через шейку. Последнее время часто применяют и гистероскоп – оптический инструмент, с помощью которого доктор видит на экране происходящее внутри. Мини-операция проводится под общим наркозом (внутривенным), ее средняя продолжительность – 15-25 минут. Пациентку выписывают на следующие сутки – на случай кровотечения женщине следует побыть под присмотром врачей.
Причины замершей беременности
Факторов, что становятся причиной замершей беременности, – сотни, далеко не все удается определить. К самым «популярным» относят:
- генетические нарушения и внутриутробные пороки – почти ¾ случаев, которые носят негласное название «естественный отбор»;
 резус-конфликт матери и зародыша;
резус-конфликт матери и зародыша;- недостаточность желтого тела и, как следствие, дефицит гормонов беременности (в основном прогестерона);
- переизбыток «мужских» гормонов – андрогенов;
- серьезные инфекционные болезни – краснуха, грипп, ветрянка, цитомегаловирус;
- венерические болезни;
- болезни сердца и сахарный диабет;
- нарушения свертываемости крови и ее циркуляции в плаценте – развивается гипоксия и зародыш «задыхается»;
- употребление алкоголя (особенно крепкого и в больших количествах) и наркотиков, курение;
- завышенные физические нагрузки, ношение тяжестей;
- сильный испуг или стресс.
Замершая беременность на ранних сроках
Беременность называют замершей на ранних сроках при гибели зародыша до 13-й недели. Если смерть эмбриона случилась очень рано, например, до задержки месячных
, женщина может и не предполагать, что несколько недель носила новую жизнь. Возможно, она заметит, что месячные опоздали, проходят болезненнее и интенсивнее, чем обычно, но самостоятельно диагностировать замершую беременность сможет, сдав кровь на содержание ХГЧ. А кто обращается в лабораторию при немножко необычных менструациях? Единицы.
Замершая беременность на ранних сроках несет минимум последствий для организма и репродуктивной системы, особенно если произошла на первых неделях или ее вовремя заметили. В первом случае плодное яйцо и остатки зародыша слишком маленькие, чтобы прошла интоксикация материнского организма, во втором – врачи следят, чтобы в полости матки не осталось фрагментов эмбриона.
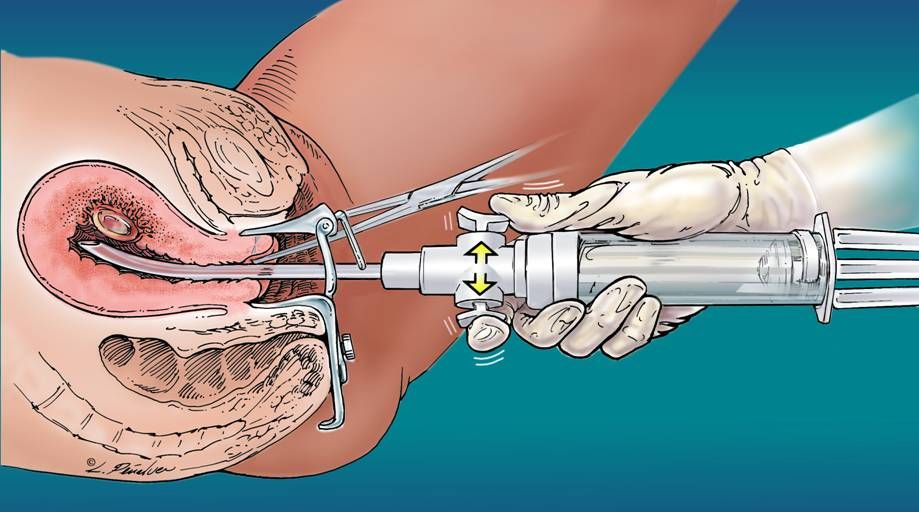
На ранних сроках применяются преимущественно медикаментозные методы – пациентке назначают специальный препарат, что расслабляет маточную мускулатуру, вследствие чего открывается кровотечение и происходит выкидыш. Распространена на ранних сроках и вакуум-аспирация, более известна как мини-аборт: плодное яйцо и его содержимое из полости матки высасывается специальным вакуумным отсосом. В России такую процедуру делают на сроке до 5 фактических недель беременности, хотя «с легкой руки ВОЗ» опытные специалисты могут проводить ее до 12, и при наличии инструментов подходящего диаметра – до 15 недель. Стоит отметить, что оба метода проходят без травмирования шейки матки и отличаются быстрым восстановлением и минимумом последствий.
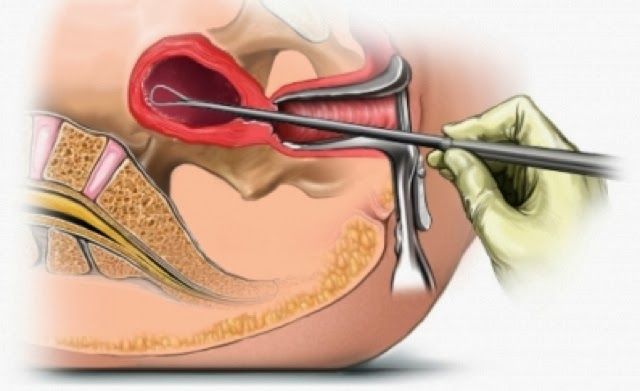
Если замершая беременность обнаружилась к концу первого триместра (до 13-й недели), в отечественной практике проводится операция абразия, т.е. выскабливание. Как говорилось выше, замерший зародыш из полости матки вместе со слоем эндометрия достают кюреткой – инструментом с петелькой на рабочей стороне. Конечно, выскабливание опаснее, т.к. травмирует шейку, приводит к спайкам и нередко вызывает кровотечения, но на методы побезопаснее не всегда хватает специалистов.
После выскабливания, как и после вакуум-аспирации или медикаментозного аборта, обязательно проводиться УЗИ. Нельзя допускать оставления в полости матки частей эмбриона: разлагаясь, они отравляют организм, и хорошо, если обойдется воспалением матки, а не заражением крови.




































 Сколько недель длится нормальная беременность после зачатия?
Сколько недель длится нормальная беременность после зачатия? Как и чем лечить боль в горле во время беременности?
Как и чем лечить боль в горле во время беременности? Причины изжоги во время беременности на поздних сроках. Лечение народными средствами
Причины изжоги во время беременности на поздних сроках. Лечение народными средствами Во время беременности можно ли пить цикорий?
Во время беременности можно ли пить цикорий? Когда начинает появлятся живот при второй беременности?
Когда начинает появлятся живот при второй беременности?