Все время беременности и будущая мамочка, и ее малыш будут находиться под пристальным наблюдением специалистов. Врач, ведущий беременность составит индивидуальную программу обследования и наблюдения, а Вам следует ответственно выполнять его рекомендации из месяца в месяц и проходить анализы и исследования во время беременности.
Многих женщин пугает недостаток информации о ее состоянии, непонимание того зачем сдаются те или иные анализы, беспокойство о том, что обследований слишком много или, напротив, недостаточно, тревога что от них нечто скрывают или они недопоняли объяснений. Главный совет – следовать рекомендациям врача и не переживать лишний раз. А мы расскажем Вам обо всех возможных на протяжении 9 месяцев анализах и обследованиях, объясним их значение, поможем расшифровать их результаты и дадим рекомендации по предотвращению и устранению различных отклонений от медицинских норм.
____________________________
Содержание:
Содержание
- 1. Когда и какие нужно проходить обследования и сдавать анализы во время беременности:
Первый осмотр во время беременностиАнализ крови на TORCH-инфекции при беременностиУльтразвуковое исследование при беременностиДопплерография во время беременностиКоагулограмма при беременностиАускультация при беременностиКГТ при беременностиГенетический скрининг при беременностиБиохимические скрининги
- 2. Нормы показателей в анализах беременной, какие отклонения и чем опасны во время беременности:
Анализы мочи беременныхОбщий анализ мочиГестоз
- 3. Анализы крови беременных:
Когда какой анализ крови сдавать?Диагностика по анализам крови беременнойБиохимический анализ кровиДиагностика печениДиагностика почекАмилазаХолестерин в крови беременной
- 4. Обследование беременных
- 5. Дополнительные анализы и исследования во время беременности
____________________________
Причины повышения лейкоцитов в моче
Показатель лейкоцитов в биологических отходах, превышающий норму, говорит о начавшемся воспалительном процессе в организме. Воспаление может затронуть мочевой пузырь, мочеиспускательный канал, почки. Чем быстрее точный диагноз будет установлен специалистом, тем выше вероятность удачного предотвращения угрозы плода.
О повышении уровня лейкоцитов могут сигнализировать некоторые характерные симптомы:
- моча приобретает более темный цвет, неприятный запах, мутнеет, содержит осадок, кровь;
- появляются боли разного характера внизу живота;
- болезненные ощущения в области мочевого пузыря;
- частое и болезненное мочеиспускание;
- лихорадка, озноб, повышение температуры.
Почки под ударом
Во время беременности почки будущей роженицы испытывают большую нагрузку. Растущая матка давит на брюшную полость, зажимая другие внутренние органы, в частности почки. Из-за этого пережатия возникает застой мочи, провоцирующий распространение инфекции. Инфекция приводит к воспалению органов и развитию заболеваний. Если женщина страдает почечной недостаточностью, ей особенно тщательно стоит заботиться о своем здоровье.
Заболевания, влияющие на количество лейкоцитов:
- Пиелонефрит — воспалительный процесс, вызванный инфекцией, развивается в почках. Причины заболевания — давление увеличившейся матки на расположенные поблизости органы, застаивание отходов в почках. Изменившаяся бактериальная флора провоцирует рост лейкоцитов.
- Мочекаменная болезнь – камень блокирует мочеточник, происходит застой биологических отходов.
- Кольпит — воспаление слизистой внешних репродуктивных органов. Воспаление развивается на фоне снижения иммунитета беременной из-за несоблюдения гигиены.
- Цистит — воспаление органов мочевой системы. Во время беременности цистит возникает чаще из-за расслабления и расширения мочеточников. В некоторых случаях цистит проходит бессимптомно.
- Кандидоз – возбудителем является грибок Candida, поражающий микрофлору на фоне изменения гормонального фона беременной.
Помимо наиболее распространенных заболеваний повышение лейкоцитов может быть спровоцировано проникновением в организм вирусов ветрянки, пневмонии, герпеса, проявлением аллергии, признаком бронхиальной астмы, колита язвенного. Любой из этих недугов может привести к потери ребенка или вызвать патологию плода.
Диагноз лейкоцитоз тоже страшен для пациентки: он развивается в течение считанных часов и вызывает внутренние кровотечения.
Самолечение или позднее обращение к врачу оборачивается в итоге обострением заболеваний с переходом в их более тяжелые формы.
Уровень лейкоцитов иногда превышает верхние показатели и в моче здоровой беременной женщины: из-за долгой наполненности мочевого пузыря или элементарного несоблюдения гигиены. Вот почему важно правильно провести сбор урины на анализы.
Что такое СОЭ и как его определяют
СОЭ – это клинический анализ крови, который показывает, как оседают эритроциты в течение часа под воздействием антикоагулянта, который добавляют в кровь.
- Результат скорости оседания кровяных тел — это способность кровяных телец отслаиваться от плазмы;
- На результат влияет белок крови;
- Если человек здоров, то он не должен превышать 15мм/ч.;
- В случае, если в плазме много белка или вязкая лимфа, то значение будет низким;
- Если кровяные тельца отделяются от плазмы медленно, значит, не хватает витаминов и минералов;
- Если есть воспаление, анемия или кровотечения, показатель будет выше;
- Во время беременности данный показатель бывает и высоким и низким. Считается абсолютно нормальным показатель до 45 мм/ч.
Чтобы определить СОЭ вам нужно:
- натощак сдать общий анализ крови из пальца (кстати посмотрите статью о том, какие анализы сдают при беременности?>>>);
- не употреблять пищу за 10 часов до исследования;
- соблюдать спокойствие;
- не проводить физиопроцедуры;
- не делать физкультуру до сдачи крови.
Сдавать данное обследование вам придется до 12 недели. Потом на 21 неделе и еще раз на 30 неделе. Анализ на СОЭ делается следующим образом:
- у вас с пальца берут кровь;
- потом лимфу сочетают с антикоагулянтами;
- оставляют пробирку на час;
- затем кровь делят на плазму и эритроциты;
- в конце измеряют высоту плазмы и высчитывают, спустя час, скорость оседания эритроцитов.
Сейчас для расчета скорости оседания эритроцитов применяют метод Вестергрена, когда лимфу отстаивают в пробирке в виде цилиндра.
Редко используют старый метод Панченкова, когда исследуемый материал кладут в капилляр, диаметром 1мм. Но такой метод дает не настолько точный результат, как современный.
Расшифровка скорости оседания может рассказать о многом.
Нормы СОЭ по триместрам
Какова норма СОЭ в крови при беременности?
- В первые полгода беременности результат СОЭ обычно снижен, однако встречаются будущие мамочки, у которых он высокий;
- В последнем триместре беременности СОЭ увеличивается в несколько раз;
- Повышенный анализ может быть и после родов;
- На результат влияет и индивидуальная особенность организма, вы можете быть абсолютно здоровы, а СОЭ при этом может быть высоким или низким. В этом случае постарайтесь анализ пересдать и лучше в другой лаборатории.
Скорость оседания эритроцитов при беременности в норме составляет 45 мм/ч.
- В первом триметре беременности нормальный уровень СОЭ может колебаться от 13 мм/ч до 21мм/ч.;
- В средине беременности закладываются основные ткани ребенка и в этот период норма СОЭ – 25 мм/ ч. (кстати, чтобы узнать о том, как развивается малыш, посмотрите статью Развитие ребенка в утробе матери>>>);
- В последние месяцы значение резко увеличивается до 45 мм/ч (иногда допускают уровень СОЭ -30 мм/ч).
Кстати! Высокое СОЭ при беременности в норме в 3 триместре может наблюдаться из – за того, что организм создает наиболее благоприятные условия для вынашивания плода.
Организм матери в период беременности вырабатывает антитела, которые увеличивают значение.
Приведенные выше показатели считаются средними. Они индивидуально могут отличаться, даже если вы полностью здоровы.
На итог анализа влияют внешние факторы: влажность и температура воздуха. Поэтому, получив низкое или высокое значение СОЭ, врач вам назначит повторное обследование.
Если результат норме не соответствует
Если в вашем обследовании выявили существенные отклонения, никогда не паникуйте. Лучше еще раз пересдайте анализ и пройдите дополнительные процедуры.
Внимание! Во время простуды, чтобы упростить диагностику, скажите о симптомах врачу.
Какова причина отклонений? Если СОЭ выше нормы при беременности, то это признак того, что есть воспалительный процесс в ЖКТ, в органах дыхания или мочеполовых органах.
Кроме этого высокий результат может быть следствием:
- инфекции в организме;
- ревматизма;
- диабета;
- проблем с почками и печенью;
- высокого холестерина;
- повышенный уровень может быть при низком гемоглобине, при повышенном числе лейкоцитов и изменении состава белка;
- также при беременности физиологическим считают увеличенное значение при токсикозе и варикозе.
Если вы только в начале беременности, посмотрите статью Токсикоз на ранних сроках беременности>>>.
Важно! Нельзя высокий результат СОЭ пускать на самотек, так как он может свидетельствовать об опасных изменениях в организме, вплоть до онкологии.
Повышение уровня СОЭ при беременности может привести к осложнениями при родах.
Что делать, если СОЭ выше нормы
Чтобы привести в норму скорость оседания эритроцитов, понадобится время, быстро снизить его не получится. В первую очередь, нужно найти причину и, если она связана с заболеванием, то вылечить болезнь.
Вам будет полезно, для снижения показателей, сделать следующее:
- принимать препараты железа;
- сбалансировано питаться;
- гулять на свежем воздухе;
- много отдыхать;
- соблюдать режим дня.
Как правильно питаться при беременности, смотрите в книге Секреты правильного питания для будущей мамы>>>
Если показатель СОЭ понижен
- Низкий результат наблюдается у женщин — вегетарианок, которые не получают животный белок;
- Еще низкий результат СОЭ может быть следствием болезней, таких, как эритремия и миодистрофия;
- Приводит к низкому значению перенесенный стресс и апатия беременной, ссоры и негативные эмоции, прием препаратов от неврозов.
Чтобы повысить СОЭ, нужно избегать конфликтов, разного негатива. Также его можно повысить при помощи народной медицины.
Помните! Если у вас выявили скорость оседания эритроцитов с показателем, который не соответствует норме, то причину нужно искать только при помощи комплексного обследования.
Дополнительно нужно будет сдавать анализ мочи, венозную кровь, УЗИ. Помните, что лаборатория тоже допускает ошибки, поэтому всегда сомнительный результат необходимо проверять другим способом и смотреть на косвенные признаки.
Читайте также:
- МРТ при беременности
- Температура при беременности
- Низкий гемоглобин при беременности
Механизм жизнедеятельности
 Как известно, почкам отведена очень важная роль в механизме жизнедеятельности человека. Почки фильтруют поступающие в организм элементы и в дальнейшем правильно распределяют их по организму:
Как известно, почкам отведена очень важная роль в механизме жизнедеятельности человека. Почки фильтруют поступающие в организм элементы и в дальнейшем правильно распределяют их по организму:
- полезные для человека вещества (в частности, необходимый нам белок) почки задерживают;
- бесполезные выводятся из организма в составе мочи.
Если нарушается естественная фильтрация, почки не «сортируют» надлежащим образом входящие элементы и белок оказывается в моче. В этом случае допустимая норма для этого показателя может быть существенно превышена.
Как правило, такие явления, когда следы белка обнаруживаются при исследовании урины, могут стать следствием развития некоторых заболеваний:
- Пиелонефрит (или воспалительный процесс, происходящий в почках). Диагностируется при обнаружении в моче не только белка, но и повышенным уровнем лейкоцитов, иногда – эритроцитов. При возникновении такой патологии во время беременности пациентка может испытывать болезненные ощущения в области поясницы. Часто пиелонефрит также проявляется одновременно с гипертермией (повышение температуры тела);
 Гломерулонефрит (или воспалительный процесс в почечных клубочках). При таком заболевании появляется белок в моче, одновременно в составе мочи обнаруживается увеличенное содержание эритроцитов. Патологическое состояние может сопровождаться такими симптомами во время беременности, как – болезненный синдром в почках, а также гипертермия;
Гломерулонефрит (или воспалительный процесс в почечных клубочках). При таком заболевании появляется белок в моче, одновременно в составе мочи обнаруживается увеличенное содержание эритроцитов. Патологическое состояние может сопровождаться такими симптомами во время беременности, как – болезненный синдром в почках, а также гипертермия;- Нефропатия (возникшая на фоне функционального сбоя в работе почек) или гестоз (поздний токсикоз) в третьем триместре беременности. Патологические состояния, сопровождающиеся характерными симптомами, могут стать предпосылкой к другим неблагоприятным последствиям, способным повлиять на здоровье женщины и внутриутробное развитие ее малыша.
В некоторых ситуациях, когда незначительные следы белка наблюдаются в неправильно собранной моче. Как правило, белок в небольшом количестве выявляется в моче, если для сбора биологического материала пациентка использовала не надлежащей стерильности емкость или когда женщина не соблюдает элементарные правила личной гигиены. В подобных ситуациях врач выписывает повторное направление на исследование урины.
Нормальные показатели
 Во время прекрасного периода беременности возможное определение в моче женщины незначительного уровня белка – норма. В суточной порции урины беременной пациентки может наблюдаться около 0,08 г. В основном, белок в таком количестве обнаруживается после стрессовых ситуаций, интенсивных физических упражнений и нагрузок. После таких провоцирующих повышение белка факторов, его уровень в моче может составлять 0,08-0,2 г. В то же время, допустимая норма для этого показателя во время беременности – 0,14 г/л.
Во время прекрасного периода беременности возможное определение в моче женщины незначительного уровня белка – норма. В суточной порции урины беременной пациентки может наблюдаться около 0,08 г. В основном, белок в таком количестве обнаруживается после стрессовых ситуаций, интенсивных физических упражнений и нагрузок. После таких провоцирующих повышение белка факторов, его уровень в моче может составлять 0,08-0,2 г. В то же время, допустимая норма для этого показателя во время беременности – 0,14 г/л.
Одновременно с этим, для поздних сроков беременности, когда почки работают в усиленном режиме, допускается превышение уровня до 0,33 г/л. Однако значения, превышающие этот показатель, могут свидетельствовать уже о серьезных проблемах со здоровьем. Когда в моче, которую во время беременности пациентка сдает на анализ, обнаруживается повышенный белок (в количестве, превышающем параметр 0,33 г/л), следует пройти полное обследование для выявления патологии, осложнений.
Почему могут появиться белковые фракции в урине?
 Существует целый ряд факторов, которые считаются провоцирующими увеличение содержания в моче белка. К ним относятся:
Существует целый ряд факторов, которые считаются провоцирующими увеличение содержания в моче белка. К ним относятся:
- недостаточно тщательно вымытые наружные органы половой системы;
- неправильный сбор и использование нестерильной тары;
- чрезмерное употребление белковой пищи накануне сбора мочи;
- заболевания, нарушающие работу почек;
- болезнь эклампсия, вследствие которой может пострадать и беременная, и ее малыш;
- наличие водянки, своевременное лечение которой увеличивает шансы на рождение крепкого и здорового ребенка.
Каким может быть лечение пациенток с белком в моче?
 Если вследствие исследования урины в ней обнаруживается белок, врач должен назначить повторный анализ и провести дополнительное обследование. Далее, на основании результатов, определяются причины появления в моче белка и назначается соответствующее лечение.
Если вследствие исследования урины в ней обнаруживается белок, врач должен назначить повторный анализ и провести дополнительное обследование. Далее, на основании результатов, определяются причины появления в моче белка и назначается соответствующее лечение.
Если в результатах собранной на анализ урины наблюдается белок, допустимая норма которого очень превышена, лечение предусматривает устранение провоцирующих отклонение факторов. В большинстве случаев, когда причиной присутствия в моче следов белка является пиелонефрит или воспалительные процессы в мочеполовой системе, врачами назначается:
- прием противовоспалительных средств;
- специальная диета;
- диуретические препараты;
- гомеопатическая терапия.
Если диагностируется хроническая форма болезни, лечение может предусматривать прием антибиотиков. В этом случае вид лекарства и схема лечения назначается в индивидуальном порядке для каждой пациентки во время беременности. Кроме того, чтобы повысить эффективность лечения, женщине необходимо подкорректировать образ жизни. Как правило, при соблюдении всех предписаний и рекомендаций врачей, пациентка вскоре сможет привести в норму свои анализы.
Ультразвуковое исследование при беременности
 С помощью УЗИ во время беременности оцениваются размеры ребенка, динамика его развития (формирование внутренних органов), толщина (зрелость) плаценты. Эти параметры видны на специальном мониторе.
С помощью УЗИ во время беременности оцениваются размеры ребенка, динамика его развития (формирование внутренних органов), толщина (зрелость) плаценты. Эти параметры видны на специальном мониторе.
Как правило, рекомендуют 3 сеанса УЗИ:
- 1. первое УЗИ при беременности назначают на 10-14 неделях;
- 2. 20-24 недели;
- 3. 32-34 недели беременности.
Первое УЗИ при беременности могут назначить также еще на сроке беременности в 5-7 недель. Однако это исследование будет проводиться с помощью внутривагинального датчика. Кстати, мочевой пузырь в этом случае наполнять водой не нужно.
Однако первое УЗИ при беременности не желательно проводить на достаточно ранних сроках беременности без достаточных на то оснований. Прибегать к ультразвуковой диагностике без особой нужды не стоит, хотя ее неблагоприятное воздействие на организм минимально. В отношении УЗИ среди медиков существует мнение (хотя и не имеющее достаточных доказательств), что на ранних сроках, в частности до 9 недель, оно способно спровоцировать прерывание беременности. Так это или нет, но злоупотреблять им явно не стоит.
УЗИ может быть назначено также и перед родами, на сроке беременности в 38 недель. С его помощью можно определить расположение ребенка и убедиться, что нет обвития пуповиной.Кроме уже перечисленных, есть также варианты 3-D и 4-D-УЗИ. С медицинской точки зрения они значительно уступают в точности, чем обычное двухмерное УЗИ. Однако с их помощью родители могут рассмотреть черты личика ребенка, получить первое в его жизни выразительное фото малыша.
Коагулограмма при беременности
Такой анализ крови на свертываемость называется еще гемостазиограммой. Этот анализ призван определить достаточное ли количество тромбоцитов в крови беременной. Коагулограмму проводят натощак, забирая при этом кровь из локтевой вены. На получение результатов коагулограммы потребуется 3-7 дней ожидания.
Проверяют кровь на свертываемость трижды за время беременности:
- 1. при постановке беременной на учет в женскую консультацию;
- 2. на 16-20 неделях;
- 3. накануне ухода в декрет, на 27-30 неделях беременности.
Аускультация при беременности
 С помощью аускультации определяют внутриутробное сердцебиение ребенка. Для этого используется стетоскоп. Данная диагностика становится возможной по истечении 18-20 недель беременности. Тоны сердца ребенка, а точнее их громкость зависят от того как и где в полости маминой матки расположен ребенок. Подчас врачу не сразу удается определить сердцебиение малыша, и он прикладывает стетоскоп к нескольким местам по очереди, прослушивая всю поверхность живота беременной женщины.
С помощью аускультации определяют внутриутробное сердцебиение ребенка. Для этого используется стетоскоп. Данная диагностика становится возможной по истечении 18-20 недель беременности. Тоны сердца ребенка, а точнее их громкость зависят от того как и где в полости маминой матки расположен ребенок. Подчас врачу не сразу удается определить сердцебиение малыша, и он прикладывает стетоскоп к нескольким местам по очереди, прослушивая всю поверхность живота беременной женщины.
Генетический скрининг при беременности
Процедура скрининга состоит из биохимического анализа крови и УЗИ, и позволяет обнаружить генетические «поломки» ребенка. На анализ забор крови осуществляют из локтевой вены беременной женщины. Далее производится диагностика уровня белков, вырабатываемых плацентой. В частности уровень ХГЧ (хорионического гонадотропина человека), АФП (альфа-фетопротеина) и РАРР-А (ассоциированный с беременностью плазменный протеин-А).
Обусловить необходимость проведения генетического скрининга может первое УЗИ при беременности, кроме этого показаниями служат следующие причины:
- 1. тяжелые генетические болезни у родственников;
- 2. прерванные ранее беременности в связи с хромосомными патологиями плода;
- 3. возраст будущей мамочки 35 лет и более.
Биохимические скрининги
 Данные исследования призваны выявить группы беременных с повышенным риском рождения ребенка с наличием хромосомных аномалий, в частности: синдромами Дауна, Эдвардса. Кроме этого биохимический скрининг также выявляет дефект заращения невральной трубки у плода: анэнцефалию – отсутствие головного мозга, незаращение спинномозгового канала.
Данные исследования призваны выявить группы беременных с повышенным риском рождения ребенка с наличием хромосомных аномалий, в частности: синдромами Дауна, Эдвардса. Кроме этого биохимический скрининг также выявляет дефект заращения невральной трубки у плода: анэнцефалию – отсутствие головного мозга, незаращение спинномозгового канала.
Эти исследования проводят дважды – в первом и втором триместре беременности. Чтобы обеспечить наибольшую информативность временные границы сроков беременности для проведения скринингов, четко ограниченны.
В первом триместре производят «двойной тест» на сроках 10-14 недель беременности. «Двойным тестом» данное исследование именуется потому, что исследуется 2 маркера:
- 1. Первый маркер – это ХГЧ (хорионический гонадотропин человека), синтезируемый в плаценте. Значительное повышение его уровня свидетельствует о более высоком риске появления на свет ребеночка с синдромом Дауна – трисомии, патологии по 21-й паре хромосом, которая проявляется умственной отсталостью человечка и аномалиями развития его внутренних органов, зачастую пороками сердечнососудистой системы. Кроме этого, снижение уровня ХГЧ, тоже является тревожным признаком, предупреждающем о возможном синдроме Эдвардса – трисомии, патологии по 18-й паре хромосом, которая проявляется задержкой психомоторного развития, на фоне множественных пороков развития внутренних органов.
- 2. Второй маркер, определяемый при двойном тесте, – это РАРР-А – протеин плазмы-А, ассоциированный с беременностью. Данный белок продуцируется оболочкой плодного яйца – трофобластом. При хромосомных аномалиях плода концентрация данного вещества уменьшается.
Во втором триместре производят «тройной тест», на оптимально подходящем для этого исследования сроке 16-18 недель.
- 1. Первый маркер «тройного теста» – это уже упоминаемый хорионический гонадотропин человека.
- 2. Второй маркер – это количество содержания свободного НЭ – неконъюгированного эстриола. Эстриол синтезируется в плаценте маминого тела при активном участии плода, и как следствие, является косвенным маркером, оценивающим его состояние. При значительном снижении уровня этого вещества наблюдается плацентарная недостаточность, хромосомные аномалии (синдромы Дауна и Эдвардса), пороки развития ЦНС – центральной нервной системы плода.
- 3. Третий биохимический маркер – это АФП (альфа-фетопротеин), который вырабатывается изначально в желточном мешке, а потом – в желудочно-кишечном тракте развивающегося плода и его печени. Повышенная концентрация АФП может быть сигналом о дефекте нервной трубки вследствие повышенного выхода альфа-фетопротеина в кровоток матери и околоплодные воды. Не менее опасным является и снижение содержания АФП – это может являться признаком хромосомных аномалий крошечного организма внутри женщины.
Конкретные значения всех данных, вышеперечисленных биохимических маркеров сугубо индивидуальны для каждой отдельной лаборатории, которая проводит данные исследования. Поэтому нормы должны указываться в бланке анализа, выданного лабораторией.
Последнее, что хотелось бы сказать в отношении биохимических скринингов – это то, что отклонения в их результатах от нормы не являются стопроцентными симптомами генетических аномалий. Они только дают основания для дополнительного, более тщательного обследования беременной и ее малыша: УЗИ, консультации генетика, при необходимости амниоцентеза – анализа околоплодной жидкости, с целью изучения кариотипа плода. Следует также помнить, что биохимические маркеры способны отклоняться не строго при наличии всевозможных пороков развития плода, а и в случае выраженного токсикоза беременных – по причине сгущения крови и увеличения концентрации в ее составе всех веществ. Еще одной причиной отклонения от нормы результатов анализа может быть нормально протекающая, но многоплодная беременность. Кроме этого спровоцировать отклонения может угроза прерывания беременности, сахарный диабет у матери, гипотиреоз – снижение выработки гормонов щитовидной железы. Такие отклонения могут произойти в случаях плацентарной недостаточности, а кроме этого и при синдроме задержки развития крошечного человечка. Поэтому получив тревожные результаты исследований, не стоит впадать в панику, зачастую ситуацию можно исправить, а во многих случаях даже без особых вмешательств в естественный процесс.
Нормы показателей в анализах беременной, какие отклонения и чем опасны во время беременности
Беременность – не болезнь, однако обилие всевозможных обследований в этот период наталкивает именно на эту мысль. Дело в том, что анализы и исследования во время беременности позволяют предотвратить многие болезни будущего малыша, а возможно и спасти ему жизнь. В каких случаях результаты анализов настораживают доктора, и чем выявленные отклонения могут оказаться опасными для мамы и ребеночка?
Отклонения от нормы в результатах лабораторных исследований – невероятно важные показатели, которые не следует игнорировать. При их выявлении необходимы дообследование и консультации различных специалистов, чтобы не пропустить патологию, являющуюся потенциально опасной для будущей мамы и ее ребеночка.Переоценить значение лабораторных исследований при беременности трудно, ведь они:
- 1. помогают на раннем этапе обнаружить патологические процессы в течение беременности и развитии плода, когда симптомы заболевания еще не появились. Это позволяет начать лечение болезни на максимально начальной стадии, а, следовательно, улучшить прогноз для мамочки и плода;
- 2. позволяют диагностировать скрытые патологии, нарушения развития и болезни, протекающие бессимптомно, вплоть до тех пор, пока не становится поздно что-либо исправить;
- 3. способствуют выявлению возможных осложнений беременности в доклинический период. К примеру, снижение в динамике количества тромбоцитов выявляют развитие гестоза, заболевания впоследствии проявляющегося серьезными отеками, повышением артериального, появлением белка в моче и угрожающего развитию беременности;
- 4. дают возможность оценивать эффект проводимого лечения, осуществлять контроль за его эффективностью в динамике.
Анализы мочи беременных
Увидеть доктору полную картину вашего с малышом самочувствия, помогает серия обязательных исследований, многие из которых проводятся неоднократно.
Анализ мочи беременных сдается каждый раз перед посещением врача. Данное исследование способствует выявлению множества отклонений в течении беременности. Прежде всего, в моче могут выявить ацетон, который возникает из-за рвоты в период токсикоза и свидетельствует о нарушении работы печени. Во-вторых, обнаруженный в моче сахар, инициирует назначение дополнительных исследований, позволяющих исключить диабет, в том числе диабет беременных. Третья опасность – повышение белка в моче в период второй половины беременности, которое в сочетании с отеками и повышенным давлением сообщает о нефропатии (гестозе беременных). Помимо этого изменения в анализе мочи могут указывать и на заболевания почек беременной женщины.
Анализы мочи сдаются на порядок чаще, анализов крови:
- 1. в первом триместре беременности раз в месяц;
- 2. во втором триместре раз в две недели;
- 3. в третьем триместре – еженедельно.
Чтобы результаты не оказались ошибочными, мочу для анализа нужно собирать правильно:
- 1. утром необходимо тщательно подмыться,
- 2. желательно ватным тампоном закрыть вход во влагалище,
- 3. в чистую, стерильную емкость собрать порцию мочи;
- 4. сдаваемая моча должна обязательно быть утренней и свежесобранной.
Общий анализ мочи
Данный анализ назначается беременным женщинам чаще других. Общий анализ мочи – это наиболее эффективный способ диагностировать работу мочевыводящих путей и почек. Не следует недооценивать его важности, а при возможности, желательно делать анализ даже чаще, чем направляет врач. Общий анализ мочи поможет удостовериться, в нормальном протекании беременности и вовремя «предупредить» возможные отклонения.
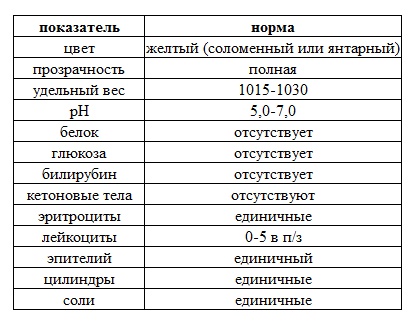
Для большей наглядности и общего понимания, Вам предлагается таблица, с краткой расшифровкой значений большинства стандартных параметров и норм в анализе мочи беременной женщины:
Цвет мочи при беременности
В норме моча должна иметь соломенно-желтый цвет, такой оттенок придает ей пигмент – урохром. Чрезмерно насыщенный цвет с проявлением коричневатого оттенка свидетельствует о выраженной концентрации мочи, что характерно при обезвоживании вследствие рвоты, поноса, недостаточного потребления жидкости. Конкретно коричневый цвет мочи бывает в случае острого вирусного гепатита – воспаления печени. Яркий желтый цвет моче, как правило, дает прием витамина В2 во время беременности. Красно-бурый цвет (цвет мясных помоев) сигнализирует о серьезной патологии, свидетельствовать об остром гломерулонефрите – воспалительном процессе клубочкового аппарата почек, характеризующегося их постепенным отмиранием.
Прозрачность мочи при беременности
В норме моча должна быть полностью прозрачной. Мутность моче придает обилие патологических компонентов – бактерий, лейкоцитов, клеток эпителия. Такое бывает при воспалении в почках, воспалении мочевого пузыря, мочекаменной болезни, цистите.
Удельный вес мочи
Данный показатель в норме находится в пределах от 1,010 до 1,030. Он находится в прямой зависимости от содержания плотных веществ – глюкозы, белка, солей. Наблюдается снижение удельного веса при большом количестве употребления жидкости – больше 2-2,5 л в день, сбоях концентрационной почечной функции из-за различных заболеваний, приеме мочегонных средств. Что касается повышения плотности мочи, то оно характерно при наличии в ней:
- 1. белка, к примеру, при воспалительном процессе, при гестозе;
- 2. глюкозы – признака сахарного диабета;
- 3. солей – в случае мочекаменной болезни у беременной женщины.
Белок в моче при беременности
 При беременности белок в моче присутствует практически всегда. За сутки в нормальном состоянии без отклонений с мочой выводится близко 0,08 граммов. В принципе при серьезных физических нагрузках, эмоциональных всплесках может выделяться до 0,2 граммов. Нормой, в соответствии с указанными показателями в бланке самого анализа мочи, считают содержание белка до 0,14 грамм на литр. Но белок в моче при беременности 0 033 – уже серьезный повод обеспокоиться о своем здоровье.
При беременности белок в моче присутствует практически всегда. За сутки в нормальном состоянии без отклонений с мочой выводится близко 0,08 граммов. В принципе при серьезных физических нагрузках, эмоциональных всплесках может выделяться до 0,2 граммов. Нормой, в соответствии с указанными показателями в бланке самого анализа мочи, считают содержание белка до 0,14 грамм на литр. Но белок в моче при беременности 0 033 – уже серьезный повод обеспокоиться о своем здоровье.
Если повышен белок в моче при беременности – это может свидетельствовать о том, что почки со своей функцией не справляются. И практически всегда при его появлении в моче доктор начинает проверять подозрения на гестоз беременной.Если определился белок в моче при беременности, даже в количествах, ниже 0,14 г/л нужно:
- 1. Обязательно пройти повторный анализ мочи, для наблюдения в динамике (возможно повышение в моче белка было однократным явлением, а может просто емкость для сбора анализа была нестерильной).
- 2. Внимательно отслеживать артериальное давление – регулярно измерять, фиксировать отклонения в самочувствии (нет ли головных болей, если есть, то почему; не кружится ли голова; нет ли перед глазами «мушек»).
- 3. Чтобы снизить отечность необходимо откорректировать питание: уменьшить количество употребления соли (или и вообще отказаться от нее), следить за количеством попадающей жидкости в организм, пить отвары, которые способствуют выводу излишней жидкости (клюквенный морс, брусничный лист).
- 4. При появлении в моче белка необходимо в любом случае проконсультироваться с врачом.
Желательно, чтобы белок в моче при анализах вообще не определялся – то есть был отрицательным. Его определение носит название протеинурии – в случае если белок в моче при беременности 0 033 г/л и выше. Бывает и физиологическая протеинурия, она может возникать периодически из-за приема в пищу чрезмерного количества белка, стресса, значительных физических нагрузок, что патологией не является. Кроме этого белок в моче бывает при патологии почек – пиелонефрите, гломерулонефрите.
Биохимический анализ крови
 Биохимические анализы и исследования во время беременности проводятся на венозной крови. Исследуются параметры, которые позволяют оценить работу органов и систем женского организма. Чтобы результаты биохимии были достоверными, перед сдачей анализа нельзя есть (как минимум 12 часов) и не следует пить – это способно существенно исказить параметры и привести к ложноположительным результатам.
Биохимические анализы и исследования во время беременности проводятся на венозной крови. Исследуются параметры, которые позволяют оценить работу органов и систем женского организма. Чтобы результаты биохимии были достоверными, перед сдачей анализа нельзя есть (как минимум 12 часов) и не следует пить – это способно существенно исказить параметры и привести к ложноположительным результатам.
В случаях нормального течения беременности исследуется биохимический анализ крови два раза – при постановке на учет в женскую консультацию и в 30 недель беременности. На самом деле количество биохимических маркеров очень велико, поэтому врач, направляя на анализ, указывает, какие именно параметры интересны в складывающихся обстоятельствах. Далее о том, какие параметры исследуют при биохимическом анализе крови.
Билирубин
Билирубином называется желчный пигмент, который образуется вследствие распада гемоглобина в селезенке и печени. В организме билирубин содержится в виде двух фракций. Он бывает свободным, или иначе непрямым, образуется в селезенке и вместе с белком транспортируется в печень. Связанный, или прямой, билирубин после соединения с глюкуроновой кислотой в печени выводится из организма вместе с желчью.
Общий билирубин в норме составляет порядка 8,5-20,5 ммоль/л. Рост уровня билирубина – это признак токсического поражения печени, воспалительного процесса в ней, закупорки желчных протоков, повышенного распада эритроцитов – гемолиза.
Диагностика печени
Огромную опасность во время беременности для жизни, будущей матери и малыша представляет острый гепатит (воспалении печени). В связи с тем, что на его фоне возможны такие угрозы как преждевременная отслойка плаценты, преждевременные роды, внутриутробная гибель плода, тяжелая печеночная недостаточность.
Для исследования состояния печени важное диагностическое значение имеют ферменты – аспартатаминотрансфераза (ACT) и аланинаминотрансфераза (АЛТ). Дело в том, что повышение данных маркеров сообщает о разрушении клеток печени – некрозе. Некроз может развиться при хроническом или остром гепатите, токсическом воздействии лекарств.
Повышение уровней ACT и АЛТ также бывает и при опасном осложнении – остром жировом гепатозе беременных – замещении жировой тканью здоровых клеток, сопровождающемся острым нарушением абсолютно всех функции печени и образованием тяжелейших осложнений. Кроме этого увеличение данных ферментов может являться следствием гестоза средней и тяжелой степени, будучи верным признаком поражения печени.
Глюкоза
 Глюкоза в биохимическом анализе крови исследуется обязательно, так как является показателем углеводного обмена. При этом ее нормальным уровнем считается 3,3-5,5 ммоль на литр.
Глюкоза в биохимическом анализе крови исследуется обязательно, так как является показателем углеводного обмена. При этом ее нормальным уровнем считается 3,3-5,5 ммоль на литр.
Уровень глюкозы, превышающий норму, является причиной для подозрения на сахарный диабет – заболевание, сопровождающееся недостаточной выработкой гормона инсулина. Сахарный диабет – это причина развития осложнений беременности, в частности многоводия, гестоза, плацентарной недостаточности, невынашивания, крупного плода, что требует строжайшего контроля и стабилизации уровня сахара крови.
Холестерин в крови беременной
 В крови человека присутствует 4 основных группы липидов (жиров): холестерина (холестерола), триглицеридов, фосфолипидов, жирных кислот.
В крови человека присутствует 4 основных группы липидов (жиров): холестерина (холестерола), триглицеридов, фосфолипидов, жирных кислот.
Холестерин – это важнейший показатель обмена, служащий структурным компонентом мембран клеточных, участвующий в синтезе половых гормонов, витамина D и желчных кислот. Содержание в крови холестерина зависит от возраста. Для молодой женщины его нормальный уровень в крови – порядка 3,15-5,8 ммоль/л.
Однако при беременности уровень общего холестерина увеличивается (до 6,0-6,2), что обуславливается повышенным формированием эндогенного холестерина (вырабатываемого в печени), необходимого для строения сосудистого русла плаценты и формирования плода. Лишний же холестерин способствует образованию бляшек в крови и, как следствие атеросклероза и других заболеваний, опасных для здоровья мамы и развития малыша.
Как снизить холестерин в крови?
В конце второго триместра анализы очень часто отмечают увеличение уровня холестерина в крови женщины. Но пусть Вас это особенно не волнует, главное не налегать на жирную пищу. Холестерин для плаценты – очень важный строительный материал на данном этапе, с его помощью она способствует снятию напряжения матки и прочих гладких мускулов, вырабатывает разнообразные гормоны, в том числе прогестерон – гормон, который отвечает за благополучное развитие молочных желез.
Сейчас Вы стремительно набираете вес и грань между логичным набором массы во время беременности и банальным «толстением» потерять очень легко. Поэтому следует ограничить потребление жиров. Целесообразно также исключить из меню соленья и соблюдать умеренность, добавляя соль в блюда.
Основной способ того, как снизить холестерин в крови – это уменьшить количество потребляемых жиров животного холестерина. Чтобы снизить холестерин в крови необходимо:
- 1. поддерживать вес в норме;
- 2. регулярно выполнять зарядку и другие физические упражнения;
- 3. соблюдать низко жировую, низко холестериновую, хорошо сбалансированную диеты.
Вам следует избегать чрезмерного употребления продуктов, которые содержат холестерин и затрудняют работу печени. Но если уж будущая мамочка не в состоянии отказать себе в яичнице или салатах с рубленым яйцом, использовать лучше только белок.
Как снизить холестерин в крови, отказавшись от употребления продуктов, содержащих высокий уровень холестерина? Нежелательные для употребления продукты при повышенном уровне холестерина это:
- 1. любой «фаст-фуд»;
- 2. яичный желток;
- 3. колбасы;
- 4. сосиски;
- 5. говяжьи печень, почки и мозги;
- 6. сало;
- 7. красная и черная икра;
- 8. сметана;
- 9. сыр;
- 10. сливочное масло;
- 11. сдобная выпечка и пирожные.
Обследование беременных
Каждый раз во время Ваших встреч с врачом, он оценивает не только результаты анализов и общее состояние. Доктор на каждом приеме производит взвешивание, чтобы определить Вашу прибавку в весе, измеряет давление на обеих руках. К перечисленному после 14-ой недели беременности, добавляются измерения высоты дна матки и окружности живота, а после 18-20-й недели врач начинает регулярно выслушивать сердцебиение ребенка, выяснять, не появились ли у Вас отеки. Уже к сроку беременности в 30 недель Вам следует пройти повторное обследование у узких специалистов. После этого Ваш доктор оформит документы на декретный отпуск, вручит больничный лист, выдаст обменную карту. После 30-й недели Вам следует заняться подготовкой к родам, изучить необходимую информацию и собрать вещи.
Обследование беременных в особенных случаях требует участия специалистов узкого профиля, в частности:
- 1. Кардиолога (при заболеваниях сердца).
- 2. Нефролога и уролога (в случае проблем с почками).
- 3. Гастроэнтеролога (при болезнях желудочно-кишечного тракта).
- 4. Эндокринолога (в случае подозрений на сахарный диабет, заболеваний щитовидной железы).
- 5. Медицинского генетика. Посетить его стоит всем, у кого отмечались в роду наследственные заболевания, а также будущим мамочкам в возрасте свыше 35 лет.
На сроке 8-11 недель через шейку матки возьмут ворсинки хориона на анализ (будущей плаценты), изучение которых может спрогнозировать хромосомные аномалии и генетические болезни. Существует и другой метод – амниоцентез, проводимый в 17-20 недель беременности. Исследование околоплодных вод позволяет оценить хромосомный набор, определить пол ребенка, провести анализ ДНК, выявить содержание альфа-фетопротеина, повышающегося в случае пороков в развитии малыша.
Нормальные показатели лейкоцитов в моче беременной
Медицинские акты точно определяют нормативы для использования при лабораторной обработке. Норма лейкоцитов в моче у беременной:
| Норма лейкоцитов | 1-3 в поле зрения |
| Лейкоциты повышены | Более 5 в поле зрения |
| Возможно наличие воспаления | от 10 до 20 в поле зрения |
Повышение лейкоцитов в моче у беременной до 50-60 может быть результатом пиелонефрита, серьезного заболевания, при котором показана срочная госпитализация и антибактериальная терапия. Норма лейкоцитов при анализе мочи беременной варьируется в каждом триместре, в зависимости от особенностей организма. Опытные доктора считают лейкоцитарный уровень до 10 нормальным явлением, вызванным гормональной перестройкой при формировании плода.
Регулярная сдача анализа мочи во время беременности один раз в месяц, гарантирует своевременное выявление проблем, при отсутствии ярко выраженных симптомов заболеваний.
На итоговый результат влияет подготовка к процедуре, включающая гигиенические и профилактические мероприятия.
Как определяют уровень лейкоцитов в моче во время беременности
 Эти белые кровяные клетки, реагирующие на наличие воспалительных процессов, проникают в мочу через стенки сосудов. Поэтому количество лейкоцитов в моче у беременной незначительно. А повышение является сигналом к более глубокому обследованию.
Эти белые кровяные клетки, реагирующие на наличие воспалительных процессов, проникают в мочу через стенки сосудов. Поэтому количество лейкоцитов в моче у беременной незначительно. А повышение является сигналом к более глубокому обследованию.
Норма лейкоцитов в моче у беременных женщин 0-5.
В вечерние часы и после приема пищи показатели увеличиваются. Этому способствуют:
- Физическая активность;
- Стрессовые ситуации;
- Индивидуальные биологические часы.
Поэтому общий анализ мочи сдается натощак в утреннее время. Большое значение имеет гигиена интимных мест и подготовка контейнера для сбора жидкости. Любые посторонние примеси способствуют появлению в моче большого количества инородных частиц.
Лейкоциты в моче у беременной, в отличие от других органолептических параметров, выявляются при микроскопии осадка. Максимальный срок хранения опытного образца составляет 3-4 часа. На точность определения итогового результата влияет ряд факторов: ответственность пациентки и медиков, тщательное соблюдение методики, изменение других параметров. Белок в моче позволяет с большой вероятностью увидеть причину лейкоцитоза. Также может потребоваться дополнительная диагностика, в случаях превышения нормы производится повторный общий анализ мочи или проводится анализ мочи по Нечипоренко.
Причины повышенных лейкоцитов в моче у беременной
 Органы мочеполовой системы при беременности сильно уязвимы. Увеличение плода вызывает нарушение оттока и застой жидкости в почках. Небольшое ослабление иммунитета ведет к быстрому размножению патогенной флоры. В моче повышены показатели: кишечной палочки, стафилококка, а также грамотрицательных бактерий. При наличии воспалительного процесса появляются характерные признаки, увеличивается количество защитных кровяных телец. Именно наиболее распространенные инфекционные заболевания мочеполовой сферы, цистит, уретрит и пиелонефрит, в 70 процентах случаях повинны в повышении уровня лейкоцитов у беременных. Существует угроза плоду, поэтому лечение осуществляется в стационарах под постоянным наблюдением специалистов.
Органы мочеполовой системы при беременности сильно уязвимы. Увеличение плода вызывает нарушение оттока и застой жидкости в почках. Небольшое ослабление иммунитета ведет к быстрому размножению патогенной флоры. В моче повышены показатели: кишечной палочки, стафилококка, а также грамотрицательных бактерий. При наличии воспалительного процесса появляются характерные признаки, увеличивается количество защитных кровяных телец. Именно наиболее распространенные инфекционные заболевания мочеполовой сферы, цистит, уретрит и пиелонефрит, в 70 процентах случаях повинны в повышении уровня лейкоцитов у беременных. Существует угроза плоду, поэтому лечение осуществляется в стационарах под постоянным наблюдением специалистов.
Если в моче повышены лейкоциты, но бактериальный посев мочи дает отрицательный результат, причиной служат неинфекционные патологии: мочекаменная болезнь или гломерунефрит. Вынашивание плода нарушает гормональное равновесие организма, что ведет к затруднению вывода солей. В результате формируются камни, мешающие функционированию органов выделительной системы, травмирующие ткани и вызывающие воспалительный процесс почек и мочевыводящих путей. На рост белых кровяных телец может влиять гломерунефрит, аутоиммунное заболевание, приводящее к почечной недостаточности.
Симптомы, сопровождающие повышение лейкоцитов в моче
Помимо анализов, медицинский работник обращает внимание на признаки, которыми сопровождается увеличение защитных клеток крови. С их помощью, опытный специалист способен поставить верный диагноз и определиться с длительностью лечения.
- Воспаление мочевого пузыря или цистит – распространенное заболевание в период беременности. Больные жалуются на частые позывы в туалет, при этом возникает ощущение неполного опорожнения органа. Присутствуют ноющие боли внизу живота, а также дискомфорт при мочеиспускании. Повышенное количество лейкоцитов в моче сопутствует субрефильной температуре тела.
- Пиелонефрит — опасная болезнь характерная для женщин, находящихся в положении. При нарушении оттока урины и попадания бактериальной инфекции, начинается воспалительный процесс в почках. Количество лейкоцитов достигает двухзначных значений. Острое течение болезни проявляется высокой температурой, болями в пояснице, чувством озноба, ощущением разбитости, снижением аппетита.
- Бессимптомная бактеурия не имеет внешних проявлений, однако при анализе мочи на микрофлору диагностируются увеличение лейкоцитов. Иногда пациенты жалуются на кровь в моче, слабость и боли в пояснице. Заболевание негативно влияет на здоровье будущего ребенка, поэтому требует неотложного лечения.
- Уретриты беременных затрагивают выделительные пути. Размножение вирусов и бактерий приводит к чрезвычайно болезненным ощущениям при мочеиспускании. Сама уретра гиперемирована, при позывах в туалет присутствуют гнойные выделения. Болевые ощущения в пояснице и внизу живота отсутствуют.
- Вульвиты и вагиниты — это патологии гинекологического характера, также вызывающие лейкоцитоз. Бактериальные или грибковые инфекции поражают внутренние и наружные части половых органов. Для вагинитов характерны неприятные выделения различного цвета, которые зависят от вида возбудителя. Беременные, страдающие вульвитами, испытывают зуд и жжение в области пораженного органа. Кроме того, болевые ощущения могут распространяться выше по животу и на поясницу, повышается температура, увеличиваются паховые лимфатические узлы.
- При аднексите беременные пациентки страдают от болей в нижней части живота. Они могут отдавать в другие части тела, например бедра или поясницу. Часто повышается температура, пропадает аппетит, присутствует общая слабость. Исчезает половое влечение, что отличает заболевание от поражений мочеполовой сферы.
- Бартолинит – другая патология, которая часто поражает беременных, вызывая острый воспалительных процесс желез влагалища. Сильно отекают половые губы, пациентки испытывают серьезные боли в промежности, также увеличиваются лимфоузлы в паху. Для острого течения болезни характерна лихорадка, достигающая экстремальных значений 39,5-40 градусов.
- Поздние токсикозы характеризуются отеками тканей, органов, что приводит к утомляемости и резкому ухудшению состояния здоровья женщины. Внезапные скачки артериального давления приводят к головным болям, головокружениям и потере координации. На поздних сроках при гестозах неадекватно работают основные системы организма: нервная, сердечно-сосудистая, желудочно-кишечный тракт. Состояние плода под угрозой.
- Мочекаменная болезнь нарушает привычный ход беременности. Болит поясница, живот и паховая область. Общая слабость может сопровождаться повышением температуры. Однако наличие патологий почек и мочевыводящих путей, не является оснований для прерывания беременности.
Подробнее о лейкоцитах
Белые кровяные тельца делятся на определенные виды; в зависимости от состояния здоровья, они могут повышаться. Каждая из таких клеток имеет особое строение и свои биофункции.
Сразу отметим: норма лейкоцитов в моче при беременности — 2-3 шт. Если есть повышенные лейкоциты при беременности, можно предполагать заболевание воспалительного характера.
Основная цель лейкоцитов — помочь иммунной системе: помощью этих клеток можно определить здоровье человека.
Если повышены лейкоциты в моче при беременности, нужно немедленно начать лечение. Задача врача — выявить точное расположение воспалительного процесса. Если беременная уверена, что ее здоровье в порядке, надо сдать анализ мочи два раза. Дело в том, что кровяные тельца могут попадать в мочу не только из почек, но также из мочевого пузыря. Они попадают в мочу при неправильном подмывании, в результате, врач видит, что повышен уровень лейкоцитов в моче при беременности. В случае, если беременная сдала два анализа, и врач увидел один и тот же показатель, значит, он правдивый.
В норме лейкоциты борются с вредными микробами, они убивают бактерии, вирусы, чужеродные компоненты, попавшие в организм.
Если урина имеет высокий уровень лейкоцитов, это является нездоровым сигналом (причина проблемы выявляется далее).
Лейкоциты могут попадать в организм при наличии болезни, затрагивающей мочеполовую систему (пиелонефрит, цистит). Нормальный показатель — присутствие кровяных телец в небольшом количестве.
Отметим, что в период беременности организм работает на полную катушку: он максимально повышает защитные свойства, потому что воспринимает плод как чужеродное тело. Повторимся: при нормальном течении беременности в моче выявляется от одного до трех белых кровяных телец (учитывается таблица). Беременной назначается много анализов для определения уровня кровяных телец. Нужно своевременно выявлять болезнь и принимать меры. Врач оценивает результаты анализов, исходя из общего состояния пациентки: при необходимости назначаются дополнительные обследования.













































