 Будущему малышу удалось успешно пройти эмбриональный отрезок своей жизни, и теперь он стал называться плод. Благодаря применению методики измерения КТР плода по неделям, врач может наблюдать за его развитием, вовремя обнаружить наличие патологий или проинформировать молодую маму об отсутствии любых нежелательных отклонений в развитии малютки, а также получить иную информацию.
Будущему малышу удалось успешно пройти эмбриональный отрезок своей жизни, и теперь он стал называться плод. Благодаря применению методики измерения КТР плода по неделям, врач может наблюдать за его развитием, вовремя обнаружить наличие патологий или проинформировать молодую маму об отсутствии любых нежелательных отклонений в развитии малютки, а также получить иную информацию.
Давайте рассмотрим, что собой представляет термин копчико-теменной размер или КТР плода. Данный размер основной и архиважный в процессе определения срока беременности. Тем не менее, он полностью будет зависеть от того же срока беременности. Уникальность этого метода заключается в том, что ошибка его определения может составлять минимум 1 день, а максимум – 3.
Содержание
Как измеряется показатель
КТР обычно измеряется на сроке от 7 до 14 недель (до формирования плаценты). Но в идеале, процедуру стоит пройти между 12 и 13 неделями, что совпадает со сроками первого скрининга при беременности. Именно в это время показатель будет наиболее информативным, ведь с наступлением 2-3-месячного срока от зачатия параметры плода оцениваются уже по другим показателям. А пока копчико-теменная длина является чуть ли не единственной характеристикой развития плода.
КТР прямо пропорционален сроку беременности: чем больше времени прошло с момента зачатия, тем выше величина показателя. Ведь размеры плода, хоть и с разной интенсивностью, но увеличиваются ежедневно.
Чтобы получить корректные размеры КТР по неделям беременности, врачу-узисту важно придерживаться некоторых условий:
- выбрать правильную проекцию, когда плод полностью выпрямится, и его можно будет условно поделить на 2 равные половинки;
- дождаться снижения двигательной активности, а еще лучше – ее отсутствия.
В противном случае, высока степень погрешности, и врач не сможет достоверно определить, есть ли отклонения от нормы.
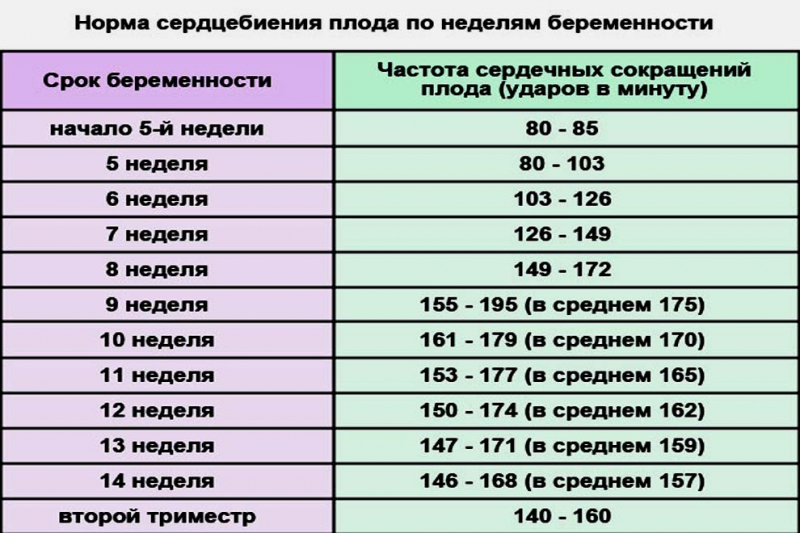
Так какой же должна быть норма? Для каждой недели беременности она своя, и все усредненные показатели сведены в одну, общую для всех, таблицу. Врачу нет смысла запоминать множество цифр, ведь нормальные показатели рассчитаны не просто по неделям, а и по дням. Эта таблица есть у каждого акушера-гинеколога, и он сверяет полученные лично у вас результаты со среднестатистическими.
Отклонения от нормы, их причины и методы коррекции
Сдвиг в сторону увеличения
- Крупный плод свидетельствует о несоблюдении норм —еженедельного набора веса при беременности по неделям—. Женщине необходимо пересмотреть свой рацион и минимизировать в нем количество простых углеводов.
- Также к большому положительному сдвигу может привести бесконтрольный прием поливитаминных комплексов или метаболитов. Их просто-напросто следует вообще исключить.
- Причиной развития крупного плода может быть и сопутствующая патология матери: сахарный диабет обоих типов, рост новообразований любой локализации. Беременной стоит пройти полный комплекс обследований и пролечить обнаруженные заболевания.
- Увеличение КТР возможно и при резус-конфликте матери и растущего плода. Скорее всего, женщине будет назначена неспецифическая десенсибилизирующая терапия: витамины, метаболиты, препараты железа и кальция, антигистаминные средства.
Сдвиг в сторону уменьшения
- Самая непоправимая причина – замершая беременность, при которой не произошло самопроизвольного выкидыша, и плод остался в полости матки. Эта патология выявится сразу же на УЗИ по отсутствию сердцебиения. В данном случае решение однозначное – выскабливание с последующей консервативной терапией.
- Гипотрофия плода возможна при хронических заболеваниях матери (сердечно-сосудистых, болезнях щитовидной железы) или наличии очага инфекции. Выход один: обследование и лечение сопутствующей патологии.
- Причиной отрицательного сдвига может быть и недостаток прогестерона в крови матери, связанный с гормональным дисбалансом. После определения уровня гормонов назначается заместительная гормональная терапия.
- Снижение КТР развивается и при отягощенном анамнезе в плане генетической патологии. Здесь все намного сложнее. При подозрении на генетическую поломку назначается специфическое дополнительное обследование: забор на анализ амниотической жидкости, пуповинной крови или даже биопсия ворсин хориона.
Срок беременности и КТР
 Не редки случаи нарушения у женщин менструального цикла. Тогда акушерский срок определения беременности может быть ошибочным. Тем не менее, внести ясность для определения точной цифры сможет именно КТР плода. Если же менструальный цикл не имел никаких весомых сбоев, с помощью УЗИ-диагностирования врач только сравнит показатели между собой. Несмотря на вышеуказанные цифры, исходя из крайне быстрого развития эмбриона, погрешность в определении срока беременности может составлять до четырех дней, как в сторону увеличения, так и уменьшения.
Не редки случаи нарушения у женщин менструального цикла. Тогда акушерский срок определения беременности может быть ошибочным. Тем не менее, внести ясность для определения точной цифры сможет именно КТР плода. Если же менструальный цикл не имел никаких весомых сбоев, с помощью УЗИ-диагностирования врач только сравнит показатели между собой. Несмотря на вышеуказанные цифры, исходя из крайне быстрого развития эмбриона, погрешность в определении срока беременности может составлять до четырех дней, как в сторону увеличения, так и уменьшения.
Методика измерения КТР
Идеальным сроком измерения КТР плода является его 11 неделя развития.
По истечении 16-недельного периода данные показатели уже не будут иметь никакого значения, поскольку развитие малютки будет отслеживаться на основании совершенно иных показателей.
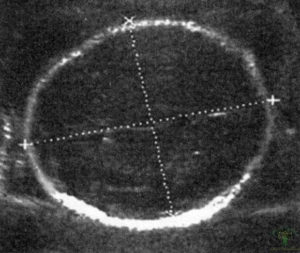
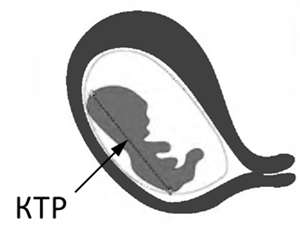 Измеряется копчико-теменной размер в процессе сагиттального сканирования. Иными словами плод делится на две условные симметричные половинки, а линия измерения пролегает от темечка к копчику, как указано на фото. В случае присутствия интенсивных движений малыша врач произведет необходимые расчеты после фиксации максимального разгибания маленького тельца.
Измеряется копчико-теменной размер в процессе сагиттального сканирования. Иными словами плод делится на две условные симметричные половинки, а линия измерения пролегает от темечка к копчику, как указано на фото. В случае присутствия интенсивных движений малыша врач произведет необходимые расчеты после фиксации максимального разгибания маленького тельца.
Снятые с помощью УЗИ показатели расшифровываются с использованием специальной таблицы. Эта таблица содержит значения КТР плода строго по неделям первого триместра, который включает в себя период с 7 по 14 неделю срока беременности. Предлагаемая таблица КТР плода по неделям в первом столбике, обозначенном показателем «50-процентиль», представляет среднее значение по неделям. В свою очередь указанные значения в первом столбике или «50-процентиль» указывают минимальное значение, а в последнем или же «95-процентиль» максимально допустимые значение. В любом случае они не являются патологическими и считаются как норма.
Необходимо указать на тот факт, что таблица предназначается для врача, и любые расшифровки необходимо проводить только вместе с ним для избежания неправильных истолкований.
12 неделя – знаменательный для мамы период
 По истечении 12 акушерских недель проводится первое плановое обследование УЗИ, которое сопровождается распечаткой фото малыша. В этот период, на 12 неделе, длина носовой косточки малютки составляет в пределах 3 мм. До последней 14 недели обследования она изменится значительно. 12 недель беременности представляют собой уникальный период развития плода. Кроме того, что будущая мама перестает страдать от токсикоза, у малютки усовершенствуется мозговая структура, вступает в период активного действия гормональная система в части работы гипоталамо-гипофизной структуры.
По истечении 12 акушерских недель проводится первое плановое обследование УЗИ, которое сопровождается распечаткой фото малыша. В этот период, на 12 неделе, длина носовой косточки малютки составляет в пределах 3 мм. До последней 14 недели обследования она изменится значительно. 12 недель беременности представляют собой уникальный период развития плода. Кроме того, что будущая мама перестает страдать от токсикоза, у малютки усовершенствуется мозговая структура, вступает в период активного действия гормональная система в части работы гипоталамо-гипофизной структуры.
Почки наполняются мочой, которая выводится в околоплодное пространство, кишечник проводит первые единичные, но уже скоординированные сокращения своих мышечных стенок, а по истечении 13 недель, начиная с 11, будут четко проявляться перистальтические волны. 12  неделям присуща и иная норма развития – хрящ замещается костной тканью, формируя окостенения плодного скелета. Это также можно отследить на фото. Не на 11 или 13 неделе жизни, а именно 12 – пальчики избавляются от перепонок, а на 13 неделе проявляются сгибательные движения кистей и первые попытки шевеления.
неделям присуща и иная норма развития – хрящ замещается костной тканью, формируя окостенения плодного скелета. Это также можно отследить на фото. Не на 11 или 13 неделе жизни, а именно 12 – пальчики избавляются от перепонок, а на 13 неделе проявляются сгибательные движения кистей и первые попытки шевеления.
По истечении 12 недель КТР плода составляет 5,3 см. Если еще на 11 неделе рост малыша составлял 1 мм в сутки, то на 13-14, с момента зачатия, он уже будет преодолевать рубеж роста в 2 мм. В данном случае матка уже имеет 9 см ширины и 12 см дины. Лежа на спине, из-за лобкового сочленения, будущая мама может почувствовать ее край (это норма).
В последнее время все больше гинекологов придерживаются мнения, что именно на 11 неделе необходимо пройти первое УЗИ-обследование.
Почему на 11? Данный период считается  оптимальным для обнаружения тяжелых пороков, которые не поддаются хорошему диагностированию на более поздних этапах развития малыша: 13-14 недель. На 11 неделе лучше определяется срок беременности от момента зачатия. Как правило, гинекология рассматривает два срока: акушерский, который отсчитывается с момента последней менструации и срок, установленный по КТР плода, записывающийся рядом в скобках. Сегодня это уже норма, как впрочем, и фото обследования плода.
оптимальным для обнаружения тяжелых пороков, которые не поддаются хорошему диагностированию на более поздних этапах развития малыша: 13-14 недель. На 11 неделе лучше определяется срок беременности от момента зачатия. Как правило, гинекология рассматривает два срока: акушерский, который отсчитывается с момента последней менструации и срок, установленный по КТР плода, записывающийся рядом в скобках. Сегодня это уже норма, как впрочем, и фото обследования плода.
По истечении 12 недель будущая мама должна встать в женской консультации на учет, с целью получения единовременного специального пособия для женщин на раннем сроке беременности.
О чем расскажет КТР?
 С увеличением срока беременности на 11, 12, 13, 14 недель копчико-теменной размер также стремится к более высокому показателю. В данном случае – это норма. Определение данных параметров предоставляет возможность отслеживать, в косвенной форме, протекание беременности с момента зачатия. Именно поэтому в первом триместре УЗИ назначается несколько раз, и каждый сеанс сопровождается распечаткой фото. Важным является размер малыша, указывающий на динамику его развития.
С увеличением срока беременности на 11, 12, 13, 14 недель копчико-теменной размер также стремится к более высокому показателю. В данном случае – это норма. Определение данных параметров предоставляет возможность отслеживать, в косвенной форме, протекание беременности с момента зачатия. Именно поэтому в первом триместре УЗИ назначается несколько раз, и каждый сеанс сопровождается распечаткой фото. Важным является размер малыша, указывающий на динамику его развития.
Стремительное увеличение КТР плода не является патологией – это приемлемая норма, которая говорит об ожидаемом весе малютки до 4 кг, что также фиксируется на фото во время сеанса УЗИ.
Зная о такой реакции, запрещено злоупотребление лекарственными средствами (поливитаминами, актовегином) метаболического действия для избежания появления на свет «богатыря», выход которому будет обеспечен кесаревым сечением.
Несмотря на то, что вес малютки в 4 кг и более — норма, случается и такое — малыш не выйдет самостоятельно родовыми каналами. Для избежания травмирования малютки, потери роженицы, лучше настаивать на оперативном вмешательстве, либо врачи должны сами предложить такой метод появления ребенка.
 В родовой практике возможно и такое, когда размер плода на 13 и 14 неделях уменьшается в показателях. Иными словами КТР плода отклоняется в меньшую сторону, что четко фиксируется на фото, а норма, даже приблизительная, больше не выводится. В данном случае возможны такого рода варианты:
В родовой практике возможно и такое, когда размер плода на 13 и 14 неделях уменьшается в показателях. Иными словами КТР плода отклоняется в меньшую сторону, что четко фиксируется на фото, а норма, даже приблизительная, больше не выводится. В данном случае возможны такого рода варианты:
- акушерский срок определен не правильно. При поздней овуляции оплодотворение могло произойти также значительно позже. Такой вариант возможен. Тогда по истечении даже 14 недель размер малыша будет допустимым, но иным. Для подтверждения версии назначается вторичное обследование по истечении 7-10 дней, которое и должно определить верность динамики;
- неразвивающаяся беременность или гибель эмбриона/плода. Если по истечении такого длительного с момента зачатия периода не наблюдаются сердечные сокращения, либо двигательная активность, необходимо выскабливание маточной полости с полным удалением плода. Затягивание с оказанием медицинской помощи чревато бесплодием, либо угрозе жизни для беременной женщины;
- гормональная недостаточность (преимущественно прогестерона). Чревато преждевременным прерыванием беременности. Врач может назначить соответствующие препараты: Утрожестан, Дюфастон.
- инфекционный фактор. Также влияет на размер малыша с момента его зачатия. Устраняется рациональной терапией в разрешаемые сроки.
393 просмотров всего, 1 просмотров сегодня
loading…
Значение и нормальные показатели индекса
Самым важным органом человеческого тела является мозг. Его развитие напрямую влияет на то, насколько правильными будут происходить все протекающие в крохотном теле процессы. Поэтому при обследовании УЗИ врач немало времени уделяет изучению параметров головки плода, высчитывая показатель БПР по неделям. Так составляется таблица для оценки анатомии зародыша, в которой предусмотрена допустимая норма для каждого из параметров фетометрии плода.
БПР головки подразумевает собой термин, определяющий расстояние между самыми отдаленными точками внутреннего и наружного контура обоих теменных костей. Другими словами, измеряется промежуток между висками головы ребенка. Он вымеряется по малой оси, позволяя определить «ширину» головки плода.
Наиболее информативным считается показатель, получаемый в ходе УЗИ обследования в промежутке с 12 по 28 неделю беременности. Такую процедуру может проводить только специалист, так как неправильное измерение индекса предоставит искаженные результаты, которые существенно повлияют на установление действительного срока беременности и приблизительной даты родов. Дело в том, что существует норма для показателей БПР плода по неделям. Индекс бипариетального размера головки ребенка повышается по мере увеличения срока от момента зачатия. Интенсивность роста показателя заметно снижается к концу третьего триместра беременности. Таблица индексов БПР, в которой приведены среднестатистические показатели для каждого конкретного периода выглядит следующим образом.
Допустимые показатели и отклонения
С учетом индивидуальности каждого организма в таблице указана допустимая норма для размеров тельца плода. Отклонения в исследуемых параметрах оцениваются во время УЗИ наравне с прочими индексами (окружности груди и живота, длина ручек и ножек). Когда врач предполагает, что плод крупный (с массой тела больше 4 кг), все размеры будут равномерно соизмеримы с показателями недель, превышающих фактический срок беременности.
Существенные изменения параметра БПР головки ребенка в материнской утробе может указывать на патологии в развитии плода. Неравномерное увеличение индекса возникают при следующих патологиях.
Задержка внутриутробного развития плода (ЗВУР)
 Если при обследовании УЗИ установлено значение БПР меньше, чем допустимая норма, а все остальные замеры тельца в порядке, врач может поставить диагноз ЗВУР. Задержка в развитии может возникать:
Если при обследовании УЗИ установлено значение БПР меньше, чем допустимая норма, а все остальные замеры тельца в порядке, врач может поставить диагноз ЗВУР. Задержка в развитии может возникать:
- по причине инфицирования плода в материнской утробе;
- при заболевании хронической гипоксии;
- как результат фетоплацентарной недостаточности.
При постановке вследствие УЗИ обследования диагноза ЗУВР, пациентке назначается обязательное лечение. Терапия в этом случае будет направлена на избавление от первопричины патологии. В случае с задержкой внутриутробного развития, варианты лечения могут включать медикаментозные средства, улучшающие кровоток между маткой и плацентой, повышающие тем самым объем поставляемого к плоду кислорода, питательных веществ.
Гидроцефалия
Гидроцефалия диагностируется в случаях, когда увеличенными являются два параметра – БПР и ЛЗР, а остальные показатели соответствуют периоду гестации. В этом случае инфекция, проникшая в материнскую утробу, считается причиной возникновения гидроцефалии. Заболевание устраняется путем избавления от причины его появления, инфекции. Для этого может быть назначен курс терапии антибиотиками. При успешных результатах лечения беременность протекает под постоянным наблюдением врачей и с изучением динамики изменения показателей на УЗИ. В случае если курс терапии окажется безрезультатным диагноз гидроцефалии является показанием для прерывания беременности.
Микроцефалия
Таким может быть диагноз, если на УЗИ выявлено уменьшение индекса БПР и ЛЗР, в то время как другие параметры остаются в норме.
Недоразвитая структура головного мозга, отсутствующие участки
Если наблюдается недостаточно развитие мозга или отсутствующие его участки (мозжечок, полушария), бипариентальный размер головы может быть значительно меньше, чем нормальный среднестатистический показатель для конкретного срока. Как и при микроцефалии, такой диагноз является весомым поводом для прерывания беременности.
Новообразования в головном мозге, грыжа
Подобные патологии считаются несовместимыми с жизнью, поэтому при диагностировании таких отклонений также ставится вопрос про прерывание внутриутробной жизни.
Чтобы говорить о том или ином диагнозе, специалисту необходимо провести все необходимые исследования и провести замеры других частей тела на УЗИ. Иногда для выяснения динамики роста и развития ребенка назначается повторная процедура, предоставляющая данные для оценки анатомии младенца.
Нормы и отклонения
Родителям полезно знать, что такое норма, согласно таблице фетометрии, и когда говорят о патологических отклонениях. Увидя незначительное расхождение истинных размеров с официальными показателями, многие начинают паниковать и делать неправильные выводы, что в большинстве случаев оказывается совершенно зря.
- данные плода полностью соответствуют размерам в таблице;
- они отстают или опережают их менее, чем на 2 недели (этот срок допустим для индивидуальных особенностей);
- показатели находятся не на одной строчке, а вразброс, но разница эта составляет не более 1 строчки: эти расхождения допустимы из-за скачкообразного внутриутробного развития плода.
Всё остальное относят к случаям отклонений. Особенно опасно, когда фетометрия плода уже в который раз показывает, что один и тот же размер больше или меньше нормы на 2 или даже более строчки.
Например, растущая окружность головы может свидетельствовать о гидроцефалии, но для подтверждения диагноза понадобятся дополнительные данные, полученные в ходе допплерометрии и КТГ, и наблюдение в динамике.
Для сравнения. Если все размеры плода «вписываются» в норму, указанную в таблице фетометрии, кроме, например, длины бедра, это ещё вовсе не показатель патологии. Возможно, родители или другие родственники ребёнка — просто обладатели очень длинных (или, наоборот, слишком коротких) ног.
При наличии отклонений такие серьёзные диагнозы, как «задержка внутриутробного развития», «гипотрофия», подтверждаются двумя врачами: не только акушером-гинекологом, но и медицинским генетиком. Они оценивают генетическую предрасположенность плода и определяют причины выявленной патологии (хромосомные аномалии, вредные привычки, возраст родителей, внутриутробная инфекция и т. д.).
Очень важно, чтобы расшифровкой полученных показателей занимался прежде всего акушер-гинеколог: специалист УЗИ лишь предоставляет ему сводную ведомость, где указано, какие размеры и насколько отличаются от нормы фетометрии для данного срока беременности. Какие же именно параметры учитываются в ходе скринингов?
Описание основных показателей
Чтобы разобраться, какие данные фетометрии плода по неделям содержатся в таблицах, нужно знать условные обозначения этих параметров и их расшифровку.
- БПР — бипариетальный размер, расстояние между теменными костями, описывает развитие нервной системы.
- ДБ — длина бедра.
- ДГ — длина голени.
- ДН — длина носовой кости.
- ДП — длина плеча.
- КТР — копчико-теменной размер.
- ЛЗР — лобно-затылочный размер.
- ОГ — окружность головы.
- ОГ (ДГК) — объём груди (диаметр грудной клетки).
- ОЖ — окружность живота.
- ПДЖ — поперечный диаметр живота.
- ПЯ — плодное яйцо, где развивается ребёнок.
- СДЖ — сагиттальный диаметр живота (измеряется в передне-заднем направлении).
- ТВП — толщина воротникового пространства.
Такова расшифровка показателей, которые чаще всего указываются в таблице фетометрии. В неё могут также входить длины других костей — больше- и малоберцовой, локтевой, лучевой, а также ступни. Но они уже не имеют такое значение для выявления патологий — используются для сравнения только в качестве дополнительной информации.
Кроме всего прочего, можно рассчитать вес плода по фетометрии, проведённой после 20 недели беременности. Все вычисления производятся автоматически самим аппаратом УЗИ на основании срока, БПР, ЛЗР, ОЖ, ДБ и ОГ. Они дают очень точные результаты и позволяют сравнить их по таблице с нормами.
II триместр
Временные рамки второй ультразвуковой фетометрии должны укладываться в следующие сроки:
- не раньше 16 недели;
- не позднее 20;
- самый оптимальный вариант — 17 неделя, которая при выявлении отклонений позволит пройти более точные дополнительные генетические обследования;
- иногда УЗИ проводится и на 21-22 недели, но это уже самые крайние и нежелательные сроки.
Первый УЗИ-скрининг выдаёт самые точные результаты, но часто даже их недостаточно для достоверности диагноза. Для этого многие показатели нужно видеть в динамике. Вот её-то как раз и демонстрируют данные второй фетометрии.
Она выполняет следующие задачи:
- выявить пороки, которые нельзя определить в I триместре;
- подтвердить / опровергнуть диагноз, предварительно поставленный по результатам первого скрининга;
- определить уровень риска подозреваемых патологий плода;
- обнаружить отклонения в формировании маленького организма.
Фетометрия II триместра назначается лишь тем женщинам, которые по результатам первого УЗИ попали в группу риска.
Ориентировочные нормы УЗИ на этом сроке беременности представлены в следующих таблицах.
Рост / вес
Окружности живота
Окружности головки
Длина голени
Длина бедра
Длина плечевой кости
Длина костей предплечий
Если по каким-то причинам сроки второй фетометрии были сдвинуты, можно использовать таблицу со средними показателями с 21 по 27 недели:
Изучив данные второй фетометрии, гинеколог может направить женщину на консультацию к генетику или самостоятельно назначить инвазивные методики для диагностики подозреваемых патологий. В тех случаях, когда диагноз всё-таки подтверждается, принимается решение о дальнейшей судьбе беременности.
Если терапевтическая корректировка невозможна, проводится искусственное вызывание родов (об искусственных родах, читайте в нашей статье). Если же обнаруженная патология обратима, как можно быстрее назначается лечение, чтобы спасти малыша.
Как определяют?
КТР эмбриона можно установить только во время ультразвукового скрининга. Этим показателем является расстояние от копчика малыша до теменного бугорка, определяемое в миллиметрах.
Измеряют показатель на протяжении трех скриниговых обследований, а при необходимости делают УЗИ ещё чаще. В ходе скрининга определяют и множество других величин, которые позволяют врачу получить полную картину состояния. Однако знание только КТР по неделям беременности уже позволяет предположить наличие отклонений.
КТР на УЗИ при беременности позволяет определить следующие моменты:
- Размер плода, его соответствие сроку гестации.
- Иногда, наоборот, приходится определять срок беременности по КТР.
- Наличие или отсутствие генетических аномалий, гипотрофии плода, гормональных нарушений у матери, инфекционных заболеваний.
- Контроль проведенного лечения, его влияние на развитие малыша.
Что покажет УЗИ при беременности.
УЗИ в качестве диагностического метода значительно расширило возможности акушеров-гинекологов. Исследование столь же информативно, сколь и наглядно. Все, что происходит «внутри», видно на экране, при этом изображение может быть не только плоским, но и объемным. УЗИ-сканеры последнего поколения дополнены функцией 3D/4D, что позволяет разглядеть даже мимику нерожденного ребенка. К слову, выявить пороки развития плода можно лишь с помощью УЗИ.
При нормальном течении беременности каждая будущая мама в плановом порядке проходит исследование трижды:
- УЗИ на 10 – 14-й неделе: оно необходимо, чтобы оценить состояние плаценты, а также основные анатомические структуры плода; уже в это время можно выявить тяжелые пороки развития ребенка, а также ряд хромосомных аномалий – синдромы Дауна, Эдвардса и другие; врач также уточняет срок беременности.
- УЗИ на 20 – 24-й неделе: его основная задача – диагностика возможных патологий развития плода; в это время масса ребенка составляет уже до 500 г, поэтому можно достоверно определить его пол; помимо этого врач изучает состояние плаценты – ее структуру, степень зрелости, интенсивность кровотока в ее сосудах, чтобы вовремя предотвратить последствия нездоровья; если состояние шейки матки указывает на опасность преждевременных родов, есть время принять контрмеры.
- УЗИ на 32 – 34-й неделе: в это время оценивают состояние и динамику развития внутренних органов плода, а также его рост и развитие в целом, чтобы вовремя внести коррективы при отклонениях от нормы; проводят осмотр плаценты, измеряют количество околоплодных вод; врач оценивает уровень двигательной активности плода и констатирует его положение в матке, чтобы наметить стратегию адекватного родовспоможения.
Помимо плановых УЗИ врач может назначить женщине дополнительные обследования, если сочтет необходимым. К примеру, на ранних сроках беременности УЗИ поможет установить сам факт ее наступления. Кроме этого, раннее УЗИ показано при кровотечении, а также если в анамнезе женщины был выкидыш или замершая беременность.
На поздних сроках УЗИ необходимо, чтобы уточнить диагноз будущей мамы или вовремя заметить отклонения в развитии беременности, а затем принять меры для устранения фатальных последствий.
Для прохождения УЗИ, вам не потребуется подготовка. Исследование проходит в комфортной для будущей мамы обстановке без каких-либо болевых или неприятных ощущений.
УЗИ беременным рекомендуется в случаях:
- Диагностика и подтверждение ранних сроков беременности;
- При кровянистых выделений из влагалища на ранних сроках беременности;
- Определение сроков беременности и размеров плода;
- Диагностика мальформации (врожденных нарушений строения) плода;
- Для определения локализации плаценты;
- При многоплодной беременности;
- При наличии кровянистых выделений из влагалища (для определения жизнеспособности плода).
Когда делают УЗИ беременным.
В России в течение всего периода беременности УЗИ принято делать несколько раз. Объясняется это тем, что на каждой стадии развития плода требуется контроль строго определенных показателей. Так, пол ребенка можно спокойно определить на двенадцатой неделе. Именно поэтому рекомендуют будущим мамочкам проводить УЗИ как минимум трижды:
- На сроке 12 — 14 недель;
- На сроке 20 — 24 недель;
- На сроке 32 — 34 недели.
Напоминаем, что данная процедура полезна не только беременным, но и при регулярных болях в нижней части живота, нарушении цикла и подозрении на бесплодие.
Показания и противопоказания
Клексан является распространенным препаратом, который врачи прописывают при беременности, но вот от чего его назначают, известно немногим. Данное лекарственное средство позволяет предотвратить развитие тромбообразования, ведь в период вынашивания ребенка практически у каждой будущей мамы повышается свертываемость крови. Таким образом организм застраховывает себя от большой кровопотери при родах.
Иногда антитромбические показатели превышают физиологическую норму для беременных, и тогда требуется медикаментозная коррекция: женщине назначаются лекарства, которые разжижают кровь и растворяют тромбы. Для этого рекомендовано применение Клексана либо его аналогов.
Негативное влияние образования тромбов сказывается не только на материнском организме. Кровяные сгустки нарушают естественную гемоциркуляцию, что приводит к нарушению транспорта питательных веществ, старению плаценты, а также может вызвать гипоксию у плода. Все это способно вызвать выкидыш либо преждевременные роды.
Основные показания к применению Клексана при беременности:
- профилактика чрезмерной коагуляции тромбоцитов;
- лечение повышенного тромбообразования;
- развитие острой сердечной недостаточности;
- возникновение инфаркта миокарда;
- диагностированная стенокардия.
Терапия Клексаном производится под строгим врачебным наблюдением. По причине того, что испытания лекарственных препаратов не проивзолятся на беременных и детях, не существует достоверной информации о возможном негативном влиянии препарата на женщину и ребенка. Однако опыт клинических наблюдений за такими пациентками не показывает отрицательного воздействия медикамента на внутриутробное развитие.
Помимо этого, нет точных сведений о том, проходит ли Клексан через гемато-плацентарный барьер, вследствие чего использование ограничено в первом триместре, когда происходит закладка всех органов и систем плода.
Клексан имеет широкий перечень противопоказаний, особенно с осторожностью следует его использовать во время беременности.
Когда принимать препарат нельзя:
- При развитии аллергических реакций на активное вещество препарата, а также на прочие низкомолекулярные аналоги гепарина.
- При риске угрозы прерывания беременности.
- При болезнях, имеющих высокую степень угрозы развития кровотечений. К ним относится аневризмы крупных сосудов, геморрагический инсульт, осложненный аборт, гемофилия.
- Недопустимо проводить инъекции препарата беременным женщинам, у которых установлены искусственные клапаны в сердце.
- Не рекомендовано назначать лекарственное средство детям, так как до конца не изучено влияние Клексана на детский организм.
Использовать медикамент для лечения и профилактики тромбоза необходимо с осторожностью в следующих случаях:
- Заболевания желудочно-кишечного тракта, сопровождающиеся развитием изъязвлений и образованием эрозированной поверхности.
- Тяжелая степень гипертонии.
- Сахарный диабет второго типа, осложненный серьезными нарушениями кровообращения и коагуляции.
- Заболевания сердца инфекционно-воспалительной природы.
- Период реабилитации после оперативного вмешательства.
- Патология печени и почек.
- Комплексный прием с препаратами, оказывающими влияние на систему свертываемости крови.
К назначению любого серьезного лекарственного средства (а Клексан относится к таковым) в период беременности следует подходить обдуманно и начинать использование медикамента только в тех ситуациях, когда без лечения не обойтись.
Как колоть?
Чтобы лечение Клексаном при беременности было эффективным, необходимо соблюдать правила, как и куда колоть антитромбический препарат:
- Перед выполнением инъекции рекомендуется разместиться на кушетке, лежа на спине.
- Не следует выдавливать избыток воздуха из ампулы-шприца во избежание потери некоторого количества лекарственного раствора.
- Инъекции Клексана при беременности производятся в живот.
- Кожу на животе необходимо собрать в складку между большим и указательным пальцами. Шприц с веществом вводится строго перпендикулярно к поверхности.
- Инъекция выполняется перкутанно, внутримышечное введение препарата запрещено.
- Кожная складка отпускается лишь после того, как весь препарат будет введен.
- Массировать и растирать место введения лекарства не рекомендуется.
- Делать уколы следует поочередно то в одну, то в другую половину живота, чтобы избежать возможных постинъекционных осложнений.
Предварительно наполненные одноразовые шприцы не требуют дополнительной обработки.
Побочные эффекты
Клексан необходимо применять строго с соблюдением инструкции, особенно это важно учитывать во время беременности. Несоблюдение дозировок, непереносимость препарата, а также индивидуальные особенности организма будущей матери могут привести к тому, что при лечении низкомолекулярным гепарином могут развиться негативные реакции.
Возможные осложнения:
- Головные боли.
- Проявление кожных аллергических реакций и дерматита.
- Пациенты отмечают незначительную боль и возникновение отечности в месте, куда выполняются инъекции.
- При беспрерывном приеме медикамента на протяжении трех месяцев и более возможно развитие остеопороза и цирроза печени.
Передозировка
Лечение Клексаном при беременности может иметь серьезные последствия, если была сильно превышена максимально допустимая доза препарата при его подкожном или внутривенном введении, что проявляется геморрагическим синдромом.
Для того чтобы устранить симптомы передозировки лекарственным средством, необходимо внутривенно ввести протамина сульфат, который является антикоагулянтом.
Предлагаем ознакомиться: Можно ли делать хиджаму во время беременности
Количество вводимого препарата напрямую зависит от того, какая доза Клексана была введена:
- Если прошло менее 8 часов после инъекции эноксапарина натрия, то соотношение вводимого коагулянта и низкомолекулярного гепарина — 1:1. это значит, что на 1 мл введенного Клексана следует вколоть 1 мл протамина сульфата для нейтрализации антитромбического эффекта.
- Когда препарат поступил в организм более 8 часов назад либо требуется повторное введение медикамента-антагониста, он вводится в соотношении 1:2 (0,5 мл протамина на 1 мл эноксапарина).
- По прошествии половины суток после внутривенного введения Клексана производить инъекцию протамина не имеет смысла.
Даже если была введена большая доза гемостатика, это нейтрализует активность эноксапарина натрия не более, чем на 60%.
Действующим веществом в уколах Клексан, назначаемых при беременности, является эноксипарин натрия, который относится к фармакологической группе антикоагулянтных веществ.
Структурными аналогами данного лекарственного средства являются следующие препараты:
- Гемапаксан;
- Новопарин;
- Эноксапарин натрия;
- Эноксарин;
- Анфибра.
Существуют препараты, которые имеют другое действующее вещество, но также обладают антитромбическим действием:
Важно помнить, что нельзя самостоятельно подбирать замену рекомендованному врачом препарату, так как низкомолекулярные гепарины такие, как Фраксипарин или Клексан, не являются полностью взаимозаменяемыми, поэтому при беременности не следует рисковать здоровьем, стоит прислушаться к назначениям доктора.
Данные медикаменты имеют различный состав, молекулярную массу вещества, обладают различными эффектами на организм беременной женщины. Поэтому когда возникает потребность заменить Клексан другим лекарством, об этом следует поговорить со своим лечащим врачом.
Для лечения и профилактики образования тромбов женщинам, ожидающим рождения ребенка, доктора назначают инъекции Клексана в живот. Однако на ранних сроках беременности данный препарат не рекомендуется использовать по причине того, что нет достоверных данных об отсутствии у него негативного влияния на плод в процессе закладки всех будущих систем и органов. Терапия Клексаном проводится под строгим наблюдением врача, так как возможно развитие геморрагических осложнений при превышении дозировки лекарственного средства.
Автор: Виолета Кудрявцева, врач, специально для Mama66.ru
Полезное видео о том, как колоть Клексан при беременности
- Головные боли.
- Проявление кожных аллергических реакций и дерматита.
- Пациенты отмечают незначительную боль и возникновение отечности в месте, куда выполняются инъекции.
- При беспрерывном приеме медикамента на протяжении трех месяцев и более возможно развитие остеопороза и цирроза печени.
Для чего назначают «Клексан» женщинам при беременности. Как вводить препарат под кожу. Противопоказания к использованию средства и популярные аналоги.
Очень важно использовать «Клексан» при беременности, четко следуя всем предписаниям и инструкции по применению. Нужно соблюдать чистоту и стерильность в процессе подготовки к инъекции и непосредственно во время введения препарата. Обязательно следует вымыть тело и руки, а также продезинфицировать кожу. Иглой шприца нельзя касаться каких-либо предметов. После снятия колпачка следует сразу же вводить препарат под кожу.
«Клексан» во время беременности: применение и противопоказания

Показания к применению
Тем женщинам, которые имеют предрасположенность к образованию тромбов в крови, иногда бывает сложно выносить ребенка. Бывают ситуации, когда применять антикоагулянты прямого действия лучше начать еще до беременности, когда только идет планирование ребенка. 
- профилактика проявления эмболий;
- предотвращение образования тромбов;
- ведение лечения тех состояний, которые сопровождаются формированием кровяных сгустков внутри глубоких вен;
- лечение ишемической болезни сердца;
- вынужденный и довольно длительный постельный режим, который возник в результате острой сердечной или дыхательной недостаточности.
Чаще всего врачи назначают «Клексан» беременной женщине во время 2-го триместра. Но бывает, что применять его приходится и в другие периоды вынашивания ребенка.
Как колоть, дозировка
Раствор данного лекарственного средства предназначен для введения его под кожу. Беременным женщинам нужно вводить «Клексан» в живот, а именно в боковую его часть. Если будущая мать не имеет опыта во введении инъекций, то ей смогут помочь провести такую процедуру в медицинском учреждении.
 Приведем пошаговую инструкцию использования данного средства:
Приведем пошаговую инструкцию использования данного средства:
- В первую очередь нужно вымыть руки с мылом, а также очистить место на теле, куда будет вводиться инъекция. Кожу нужно полностью высушить.
- Затем рекомендуется лечь на спину. Положение должно быть удобным и комфортным.
- Нужно определиться, в какую часть живота будет вводиться укол — в левую или правую. Следует учитывать тот факт, что прокол нужно делать не ближе чем в 5 см от пупка. Также нельзя ставить инъекцию в то место, где остался кровоподтек после предыдущего укола. Правую и левую стороны нужно каждый раз чередовать.
- Выбранный участок обязательно нужно продезинфицировать при помощи ватного тампона, смоченного спиртом.
- Лекарственный шприц уже готов к использованию, достаточно только осторожно снять с иголки колпачок. После снятия защитной крышки нельзя касаться иголкой к каким-либо предметам, иначе она будет уже нестерильной.
- Шприц следует взять своей ведущей рукой. Второй рукой в это время следует сжать участок на теле таким образом, чтобы там сформировалась складка. Пальцы с тела не надо убирать, пока не будет введена инъекция.
- Шприц следует расположить иголкой вниз, чтобы она находилась в вертикальном положении. Затем иглу нужно медленно ввести в кожу (в складку) на всю длину. Следует ввести в подкожную прослойку раствор, надавливая пальцами на поршень. Доставать иглу из тела нужно, не отклоняя в процессе ее от оси.
Растирать или массировать место, куда был поставлен укол нельзя. В ином случае может образоваться синяк либо кровоподтек.
Предлагаем ознакомиться: Как долго пить дюфастон при планировании беременности
Побочные явления
Для будущей матери очень опасным является кровотечение. Следует понимать, что «Клексан» является средством, которое повышает риск образования кровотечений у женщины. Это серьезный лекарственный препарат, который характеризуется весьма сложным механизмом воздействия на организм, в связи с чем может спровоцировать нежелательные побочные явления.  Если будущая мать заметила какие-либо нежелательные реакции организма в результате использования «Клексана», нужно в кратчайшие сроки сообщить об этом своему врачу.
Если будущая мать заметила какие-либо нежелательные реакции организма в результате использования «Клексана», нужно в кратчайшие сроки сообщить об этом своему врачу.
Среди побочных эффектов можно выделить такие:
- уплотнения и отеки в месте, куда вводился препарат;
- образование аллергических покраснений и сыпи;
- кровотечение;
- головные боли и слабость;
- нарушение работы печени.
Противопоказания
Выделяется перечень противопоказаний к введению средства «Клексан» в подкожный слой беременной женщине. Основными из них являются такие:
- проблемы и патологии в дыхательной системе;
- активное течение туберкулеза;
- угроза выкидыша;
- сахарный диабет (тяжелая форма);
- наличие искусственного клапана в сердце;
- сердечная недостаточность;
- ожирение.
 Данный препарат не рекомендуется использовать в сочетании с другими фармацевтическими средствами.
Данный препарат не рекомендуется использовать в сочетании с другими фармацевтическими средствами.
Чем заменить
Аналогов у «Клексана» есть немало, но подбирать оптимальный вариант для беременной женщины может только медицинский специалист. Так что без консультации у врача не стоит заниматься подбором препарата.
Основные аналоги, которые могут заменить «Клексан», такие:
- «Ангиокс»;
- «Варфарин»;
- «Гемапаксан»;
- «Гепатромбин»;
- «Долобене»;
- «Синкумар»;
- «Фраксипарин»;
- эноксапарин натрия.
 Подводя итоги, стоит в очередной раз акцентировать внимание на серьезности данного лекарственного средства. Важно подробно разобраться в способе его применения при беременности и соблюдать все предписания врача. Рекомендуется первую инъекцию получить в медицинском учреждения, чтобы понимать, как и куда нужно колоть «Клексан», и только после этого вводить препарат под кожу самостоятельно.
Подводя итоги, стоит в очередной раз акцентировать внимание на серьезности данного лекарственного средства. Важно подробно разобраться в способе его применения при беременности и соблюдать все предписания врача. Рекомендуется первую инъекцию получить в медицинском учреждения, чтобы понимать, как и куда нужно колоть «Клексан», и только после этого вводить препарат под кожу самостоятельно.
Залогом благополучного рождения здорового малыша является хорошее самочувствие женщины во время беременности. Для того чтобы она могла поддерживать свое здоровье в норме, ей время от времени приходится проводить лечение рядом специальных препаратов. Есть перечень средств, использовать которые следует с предельной осторожностью, потому что влияние их активных элементов пока еще до конца не изучено. К таким лекарствам относится препарат «Клексан», который оказывает на организм антитромбоцитарное воздействие. Далее в статье разберемся, для чего врачи назначают его при беременности и как правильно его применять.
Состав ⭐оптимальная дозировка ⭐ противопоказания ⭐ побочные действия ⭐ инструкция по применению лекарственного препарата Клексан на ранних и поздних сроках беременности. Бесплатная консультация!
Курантил является антиагрегантом с действующим веществом Дипиридамол. Препарат назначают для улучшения питания тканей при атеросклерозе и других поражениях. Лекарственное средство выпускается в виде драже и таблеток. Курантил разрешен к приему у будущих матерей при наличии серьезных показаний.
Показания для использования
В акушерской практике данный препарат назначают для лечения и профилактики образования тромбов в плаценте. В норме во время беременности в организме будущей матери наблюдается активация свертывающей системы крови. Цель данного процесса — предупреждение обильного кровотечения во время родовой деятельности.
Иногда в процессах активации тромбоцитов возникают сбои, приводящие к чрезмерному стимулированию свертывающей системы крови. Данному явлению способствует наследственная предрасположенность женщины, вынашивание близнецов, повышенное артериальное давление, а также другие состояния и сопутствующие заболевания.
Повышенная активность тромбоцитов является фактором риска образования тромбов в сосудах. Кровяные сгустки закупоривают артерии и вены, снижая интенсивность обмена веществ в тканях.
При попадании тромба в артерии плаценты существует риск ее преждевременной отслойки и самопроизвольного прерывания беременности. Также образование кровяных сгустков является причиной преждевременного старения органа, сильного повышения артериального давления.
Если же тромб образуется в вене, нарушается отток жидкости от органа. Данный процесс приводит к развитию отека и снижению питания пораженной ткани. Опасность венозных сгустков заключается в риске их отрыва и возникновении легочной тромбоэмболии.
Клексан во время беременности назначается при наличии следующих отклонений в коагулограмме (анализ крови на показатели свертываемости):
- уменьшение времени свертывания крови;
- повышение протромбинового индекса;
- снижение количества антитромбина III;
- повышение количества д-димера;
- повышение количества тромбоцитов.
Помимо акушерских показаний Клексан может применяться при других заболеваниях. Лекарственное средство используется для лечения и предупреждения тромбозов при тяжелых патологиях сердца — врожденные и приобретенные пороки, хроническая недостаточность в стадии декомпенсации.
Также препарат можно использовать для терапии тромбообразования в глубоких венах нижних конечностей и лечения тромбоэмболии легочной артерии. Средство применяется при ишемической болезни сердца и наличии инфаркта миокарда.
Предлагаем ознакомиться: Можно ли использовать ксилометазолин при беременности
Противопоказания
Лекарственное средство строго запрещено к использованию у лиц, имеющих аллергию на компоненты препарата. Также медикамент нельзя применять пациентам, имеющим заболевание, сопровождающееся сильным или профузным кровотечением — аневризму, инсульт по типу разрыва сосуда, самопроизвольный аборт.
Клексан не стоит применять у пациентов, имеющих наследственные или приобретенные заболевания, сопровождающиеся нарушением реологических свойств крови в сторону снижения активности тромбоцитов. К ним относят системные васкулиты, язву желудка или двенадцатиперстной кишки, сильное падение артериального давления.
Лекарственное средство не следует использовать при наличии сахарного диабета в стадии декомпенсации. Также препарат запрещен к приему после перенесенного за последние три месяца геморрагического инсульта. Клексан не применяют у лиц, имеющих тяжелые органические поражения в центральной нервной системе.
Среди прочих противопоказаний к приему выделяют следующие заболевания и состояния:
- тяжелая патология фильтрационной функции почек;
- хронические заболевания печени в стадии декомпенсации;
- бактериальное поражение клапанов сердца;
- перикардит;
- открытые раны;
- использование внутриматочной спирали.