Особенности развития ребенка на девятой неделе беременности
Беременность женщины – это сложный физиологический процесс, при котором в её организме всего из одной клетки зарождается и на протяжении 40 недель развивается новая биологическая единица – её будущий ребёнок. Одна клетка является основой для появления триллионов других клеток, которые в своём  многообразии (более 200 видов) являются биологическим строительным материалом для будущего человека.
многообразии (более 200 видов) являются биологическим строительным материалом для будущего человека.
Беременность принято подразделять на триместры – временные периоды, измеряемые неделями:
В каждом триместре беременности происходят характерные процессы, влияющие на формирование, ход развития и рост плода.
Содержание
Причины низкого прикрепления плаценты
- Особенности строения внутренних половых органов женщины, наличие врождённых пороков матки;
- Перенесённые инфекции, воспалительные процессы репродуктивной системы и органов малого таза;
- Перенесённые операции на матке;
- Если женщина старше 35 лет;
- Если ранее были сделаны аборты (вследствие их всегда повреждается эндометрий);
- Тяжёлая физическая нагрузка на организм женщины до беременности и в первые месяцы.
Т.е. любые воспаления, аборты, чистки – все это очень сильно травмирует эндометрий. Оплодотворенное яйцо «движется» по матке и выискивает наиболее безопасное, качественное место крепления. Чем ниже прикрепилось – тем хуже состояние эндометрия.
Признаки низкого расположения плаценты
- Выявляется низкая плацентация при беременности сроком 12 недель на УЗИ (узнайте из статьи: Какие анализы сдают при беременности?>>>);
- На ранних сроках никаких симптомов этого явления женщина обычно не ощущает. Чаще всего они проявляются, когда плод достигает значительных размеров – в третьем триместре;
- Ещё более достоверно выявление низкой плацентации при беременности на 20 неделе. Врач на УЗИ просто видит место крепления и записывает этот факт в выписке.
Меня в свое время сильно успокоили слова акушерки, наблюдавшей мою беременность. Она сказала: «То, что сейчас тебе ставят низкую плацентацию – еще ни о чем не говорит. Матка растет. И то, что сейчас выглядит как 1 см. от зева шейки матки, через 2 месяца превратится в 5-6 см. и крепление уже не будет низким»
Собственно, именно так и произошло.
Среди признаков, свидетельствующих как о низком расположении плаценты, так и других явлениях, можно выделить:
- Тянущие боли внизу живота, в пояснице (важная статья по теме: При беременности тянет низ живота>>>);
- Кровотечение. Его сила зависит от величины отслойки плаценты. Если она незначительная, то и количество крови выделяется совсем небольшое. При этом может не быть никаких болей внизу живота;
Если участок отслойки большой, то кровотечение будет сильным. В таком случае оно может сопровождаться головокружением, повышенной утомляемостью, обмороком, болью внизу живота. Обычно кровянистые выделения появляются после повышения физической нагрузки, активных движений, кашля, запоров. Даже при слабом кровотечении, обязательно обратитесь к врачу.
- Пониженное артериальное давление;
- Слабость, повышенная утомляемость.
В чём опасность низкой плацентации?
Многие будущие мамы, даже ещё не столкнувшись с этим явлением, задаются вопросом: чем грозит низкая плацента?
- Из-за того, что плацента близко расположена к зеву матки и частично может перекрывать отверстие, обычно возникают кровотечения и вероятен риск её отслойки. В свою очередь, это провоцирует угрозу выкидыша;
- Повышается риск того, что ребёнок будет испытывать нехватку кислорода и питательных веществ, поскольку внизу матки находится недостаточное количество сосудов;
- При расположении низкой плаценты по задней стенке, осложнения встречаются чаще, хотя выше вероятность того, что ситуация выправится со временем самостоятельно. Нередко в таком случае кровотечение может быть внутренним, выделений может не быть совсем. Но обычно присутствует ощущение давления внизу живота из-за накопления крови и незначительная боль, которая со временем усиливается;
- Какова опасность в ситуации, если плацента низко по передней стенке? С ростом матки и плода она будет сдвигаться и может полностью перекрыть зев. Также высок риск обвития пуповиной. При низком переднем расположении плаценты женщине нужно быть особо осторожной и внимательной к своему состоянию, строго выполнять все рекомендации врача.
Лечение низкой плацентации
Главные вопросы для женщин, у которых выявлена низкая плацентация при беременности – что делать и как её лечить?
Низкую плаценту никак не вылечить. Где она прикрепилась – там и будет находиться.
Если симптоматика не выражена и нет явного ухудшения состояния женщины и развития плода, то требуется лишь соблюдать ряд правил, способствующих нормальному протеканию беременности при данном отклонении:
- Избегайте серьёзных физических нагрузок (не поднимайте тяжести, не занимайтесь спортом, не передвигайтесь слишком быстро, не прыгайте);
- Откажитесь от интимной близости. Секс при низкой плаценте запрещен;
- В положении лёжа обеспечьте нахождение ног выше уровня тела (например, подложив под них подушку);
- Избегайте стрессов и конфликтов. Постарайтесь создать вокруг себя положительный эмоциональный фон;
Кстати, именно этой теме посвящен наш курс о подготовке к родам. В нем нет активных физических упражнений, и больший упор делается на ваше эмоциональное состояние + спокойные тренировки дыхательной системы + корректировка питания для наступления естественных родов в срок.
Проходите по ссылке, смотрите описание курса и начинайте заниматься по курсу Пять шагов к успешным родам>>>.
- Как можно меньше пользуйтесь общественным транспортом. Тряска и риск получить удары вам точно ни к чему!
- Следите за правильным питанием;
Правильное питание позволит получать малышу необходимые витамины, но не из синтетических препаратов, а из вашего ежедневного рациона.
Что обязательно должно входить в ваше питание каждый день, от каких продуктов нужно отказаться, какие 3 элемента необходимо ввести в свое питание, чтобы роды прошли легко?
Читайте в электронной книге для будущих мам Секреты правильного питания для будущей мамы>>>
- Если заметили даже небольшие кровянистые выделения, незамедлительно обратитесь к своему врачу. При сильном кровотечении необходимо срочно вызвать скорую помощь.
Роды при низком расположении плаценты
Довольно часто низкая плацентация никак себя не проявляет вплоть до родов. Многие женщины сильно беспокоятся за то, как они будут проходить при таком диагнозе.
- В большинстве случаев, при отсутствии осложнений и удовлетворительном состоянии будущей мамы, назначаются естественные роды. Конечно, при этом постоянно контролируется состояние женщины, артериальное давление, объём выделений, а также положение малыша в утробе, его пульс;
- Если после 36 недель беременности продолжает диагностироваться низкая плацентация (плацента на расстоянии 2 см и ближе к зеву матки), выявляются различные неблагоприятные симптомы, кровотечение, то чаще всего роды проходят с помощью кесарева сечения.
Каков бы ни был срок беременности, никогда не стоит паниковать, узнав о низкой плацентации. Это не патология, а лишь констатация факта, при котором просто следует быть осторожнее, чем в обычной ситуации.
Читайте также:
- Плохой анализ мочи при беременности
- Валерьянка при беременности
- Заложенность носа при беременности
Что такое хорион и плацента?
Во время беременности развивающийся ребенок нуждается в большом количестве питательных веществ и кислорода, которые он может получать только из крови матери.
Обмен веществ между организмом развивающегося ребенка и организмом беременной женщины происходит благодаря специальным органам: хориону и плаценте.
Хорион появляется в самом начале беременности. Он выглядит как множество удлиненных выростов оболочки, окружающей будущего ребенка, которые проникают в глубину стенки матки. По мере развития беременности выросты хориона увеличиваются в размерах и превращаются в ворсины.
Примерно в конце 1 триместра беременности (то есть на 13 неделе) хорион превращается в плаценту (детское место), которая выглядит как круглая большая «присоска», при помощи которой развивающийся ребенок прикрепляется к стенке матки.
В сосудах плаценты циркулирует кровь плода, а сосудах стенки матки – кровь беременной женщины. Благодаря тому, что извилины хориона (а затем плаценты) погружаются глубоко в стенку матки, сосуды матери и ребенка располагаются очень близко – это делает возможным обмен веществ между кровью матери и кровью ребенка.
Кроме поддержания обмена веществ плацента и хорион выполняют несколько дополнительных функций:
- Вырабатывают различные гормоны (в том числе прогестерон, ХГЧ), которые поддерживают развитие плода
- Защищают плод от агрессивного действия иммунной системы организма матери
Сердечно-сосудистая система
Физиологические адаптационные изменения в организме беременной оказывают существенное влияние на ее сердечно-сосудистую систему, которая функционирует с повышенной нагрузкой. Это обусловлено:
- появлением нового круга кровообращения в системе мать — плацента — плод;
- увеличением ОЦК;
- возрастанием общей массы тела;
- повышением внутрибрюшного давления.
Происходящие во время беременности изменения в деятельности сердечно-сосудистой системы направлены на обеспечение жизнедеятельности организма беременной, а также доставки к плоду в должном объеме кислорода и питательных веществ и удаления продуктов его метаболизма.
В ответ на повышенную нагрузку увеличивается масса миокарда, размеры отделов сердца. С увеличением ОЦК сердечный выброс повышается в среднем на 30—40 % от величины выброса до беременности. Увеличение этого показателя отмечается уже с 8 нед беременности. Минутный объем сердца возрастает с началом раннего фетального периода, достигая максимума к концу II триместра (28—32 нед), составляя 6—7 л/мин. В этот же период существенно возрастает венозный возврат крови к сердцу и усиливаются сокращения правого желудочка.
Увеличение ОЦК отмечается с I триместра беременности, достигая максимальных значений в 29—36 нед. Изменения показателей центральной гемодинамики, происходящие во время беременности, представлены в табл. 3.
Таблица 5.3. Изменения показателей центральной гемодинамики во время беременности
| Показатели | Вне беременности | В конце беременности |
| Объем крови, мл | 3500 | 5000 |
| Среднее артериальное давление, мм рт. ст. | 86 ± 8 | 90 ±6 |
| Сердечный выброс, л/мин | 4,3 ± 1 | 6,2 ± 1 |
| ЦВД, мм водн. ст. | 4±3 | 4± 3 |
| Давление заклинивания в легочных капиллярах, мм рт. ст. | 6±2 | 8 + 2 |
| Легочное сосудистое сопротивление, дин/(с • см5) | 119 ± 47 | 78 ±22 |
Изменения показателей сердечно-сосудистой адаптации, происходящие во время беременности, представлены в табл. 4.
Таблица 5.4. Изменения показателей сердечно-сосудистой адаптации во время беременности
| Показатели | I триместр | II триместр | III триместр |
| Ударный объем сердца, мл | 70 | 90 | 60 |
| ЧСС, уд/мин | 60-80 | 80-90 | 80 |
| Увеличение МОС, % | 15 | 45 | 0-5 |
| Периферическое сосудистое сопротивление, дин/(с • см5) | 1300-1500 | 980 | 1200 |
| Вязкость крови, усл. ед. | 4,2 | 3,75 | 3,99 |
При беременности изменяются как размеры, так и положение сердца. Сердце несколько расширяется за счет дилатации и гипертрофии миокарда. Дилатация в области правого предсердно-желудочкового (трикуспидального) клапана может вызывать незначительную регургитацию с появлением систолического шума. Смещение диафрагмы увеличенной маткой сдвигает сердце влево и кпереди таким образом, что верхушечный толчок перемещается кнаружи и вверх.
Несмотря на повышенную нагрузку на сердце во время беременности, у здоровых женщин не происходит нарушения ритма сердца. У беременной с заболеваниями сердца и его низкими функциональными резервами повышенная активность может спровоцировать сердечную недостаточность.
Системное артериальное давление во время нормальной беременности не повышается. С 9 нед беременности артериальное давление снижается на 8—42 мм рт. ст., сохраняясь на этом уровне до середины беременности. Давление в легочном стволе практически остается на неизменном уровне.
Снижение периферического сосудистого сопротивления обусловлено образованием маточного круга кровообращения с низким сопротивлением, а также сосудорасширяющим действием эстрогенов и прогестерона.
Центральное венозное давление не меняется. Особенно высокое венозное давление отмечается в бедренной вене у лежащей на спине пациентки (сдавление маткой нижней полой вены). Поэтому нередко во время беременности возникает варикозное расширение вен малого таза, наружных половых органов и нижних конечностей.
Растяжение вен во время беременности может достигать 150 % от исходного уровня. Венозные концы капилляров расширяются, снижая тем самым интенсивность тока крови.
Начиная с середины беременности, в положении лежа на спине увеличенная в размерах матка может сдавливать нижнюю полую вену и аорту. Сужение просвета нижней полой вены уменьшает венозный возврат крови к сердцу, что приводит к снижению сердечного выброса до 24 % от исходного. Большинство женщин могут компенсировать падение ударного объема за счет увеличения. При этом артериальное давление быстро снижается. Кожные покровы становятся бледными с цианотичным оттенком. Отмечается нитевидный пульс. Первой помощью в этой ситуации является изменение положения тела пациентки, которую следует повернуть на правый или левый бок. После этого состояние быстро улучшается, артериальное давление и пульс нормализуются. Если этого не сделать, может наступить смерть плода, а также выраженное ухудшение состояния беременной.
Во время беременности активизируется ренин-ангиотензиновая система. В циркулирующей крови возрастает содержание ангиотензина II, который способствует задержке натрия и воды в организме, увеличивает ОЦК и оказывает вазоконстрикторное действие. Поэтому даже здоровым беременным женщинам следует ограничивать потребление соли и сохранять умеренный водный режим.
Система дыхания
Система дыхания во время беременности находится в состоянии функционального напряжения, так как потребление кислорода к концу беременности возрастает на 30—40 %, а во время схваток в родах до 150—200 %.
Во время беременности в системе дыхания происходят следующие изменения:
- учащение дыхания на 10 %;
- увеличение дыхательного объема к концу беременности на 30—40 %;
- возрастание минутного объема дыхания с 12 нед до 11 л/мин;
- увеличение альвеолярной вентиляции легких;
- увеличение жизненной емкости легких на 100-200 мл (5 %);
- снижение общей емкости легких вследствие высокого стояния диафрагмы;
- увеличение работы дыхательных мышц из-за повышенной потребности в кислороде;
- снижение содержания кислорода в артериальной крови;
- снижение парциального давления углекислого газа на 15—20 % в связи с гипервентиляцией.
Изменения со стороны сосудов дыхательных путей (вследствие гормональной перестройки в организме беременной) приводят к капиллярному застою и набуханию слизистой оболочки носа, ротоглотки и трахеи. Во время беременности могут отмечаться симптомы ринита, изменение голоса. Эти симптомы могут усугубляться при перегрузке организма жидкостью, возникновении отеков, гипертензии или гестозе.
Матка при беременности смещает диафрагму вверх на 4 см, однако общая емкость легких изменяется незначительно из-за компенсаторного увеличения переднезаднего и транслатерального размеров грудной клетки, а также увеличения межреберных промежутков. Эти анатомические изменения обусловлены действием гормонов на свойства связочного аппарата. Несмотря на смещение вверх, диафрагма во время дыхания у беременных двигается с большими экскурсиями, чем у небеременных. Дыхание при беременности больше диафрагмальное, нежели грудное, что имеет определенные преимущества при положении пациентки на спине. Одышка, которая часто отмечается при беременности, обусловлена увеличением дыхательного объема, а не частотой дыхания.
Прогрессивное увеличение минутной вентиляции начинается с самых ранних сроков беременности и ко II триместру достигает своего максимального прироста на 50 %. Это происходит за счет увеличения дыхательного объема на 40 % и увеличения частоты дыхания на 15 %. Из-за того что мертвое пространство остается неизменным, альвеолярная вентиляция к концу беременности становится примерно на 70 % выше.
Вследствие увеличения дыхательного объема значительно (на 15—20 %) снижается величина парциального давления углекислого газа, и несколько повышается парциальное давление кислорода, что существенно облегчает газообмен между организмом матери и плода.
Эндокринная система
С самого начала беременности происходит торможение циклической гонадотропной функции гипофиза.
Гормоны периферических эндокринных желез находятся преимущественно в связанном состоянии. Эндокринная функция организма беременной обеспечивается в первую очередь плацентой.
Передняя доля гипофиза увеличивается во время беременности в 2—3 раза. Происходит выраженное снижение ФСГ и ЛГ.
В противоположность гипофизарным гонадотропинам уровень циркулирующего в крови матери пролактина начинает повышаться уже в I триместре и ко времени родов в 10 раз превышает уровень, наблюдающийся до беременности. Основным стимулятором продукции пролактина являются, вероятно, эстрогены, секреция которых плацентой нарастает по мере увеличения сроков беременности. При этом выявлена гиперплазия и гипертрофия лактотрофов гипофиза матери.
Концентрация гипофизарного соматотропного и тиреотропного гормонов сохраняется практически такой же, как и до наступления беременности.
На фоне беременности весь метаболизм в организме, в том числе и функция щитовидной железы, изменяется для обеспечения возрастающих потребностей развивающегося плода. Изменение функционирования щитовидной железы происходит уже с первых недель беременности и проявляется увеличением ее размеров и продукции тиреоидных гормонов на 30—50 %. Такое состояние расценивают как физиологический гипертиреоз, развивающийся в результате гиперстимуляции щитовидной железы (схема 1).
Схема 1. Изменение функционирования щитовидной железы во время беременности
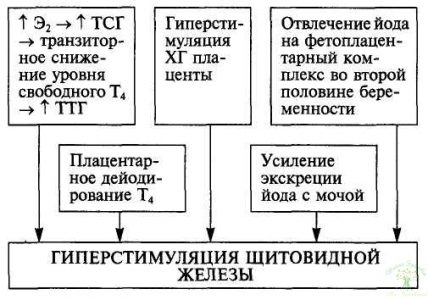
Наиболее мощным стимулятором ее в первой половине беременности является хорионический гонадотропин (ХГ), схожий по своей структуре с тиреотропным гормоном гипофиза (ТТГ) за счет общей α-субъединицы и в больших количествах способный оказывать ТТГ-подобное действие. Увеличение продукции тиреоидных гормонов по механизму отрицательной обратной связи обусловливает подавление продукции ТТГ, который в норме в первой половине беременности снижен у 20 % женщин. Однако при многоплодной беременности, когда уровень ХГ в крови повышен значительно, продукция ТТГ гипофиза подавляется в 100 % случаев. Далее по мере увеличения срока беременности происходит снижение количества ХГ и уровень ТТГ возвращается к нормальным значениям, в то время как уровень тиреоидных гормонов остается повышенным до конца беременности и снижается непосредственно перед родами.
Помимо выработки ХГ, на фоне развивающейся беременности происходит увеличение продукции эстрогенов, стимулирующих образование в печени тироксинсвязывающего глобулина (ТСГ). Кроме того, увеличивается связывание ТСГ с сиаловыми кислотами, что значительно снижает его клиренс. В результате к 18— 20-й неделе уровень ТСГ удваивается и приводит к связыванию дополнительного количества свободных тиреоидных гормонов. Транзиторное снижение уровня последних вызывает дополнительную стимуляцию щитовидной железы со стороны ТТГ, в результате чего количество свободных фракций Т4 и Т3 в кровотоке сохраняется на нормальном уровне, тогда как уровень общих (связанных + свободных) Т4 и Т3 у всех беременных женщин в норме повышен. Физиологический смысл этого феномена заключается, возможно, в том, что в организме беременной создается дополнительный резерв тиреоидных гормонов.
Формирование и функционирование фетоплацентарного комплекса приводит к отвлечению на себя части гормонов щитовидной железы и йода. В плаценте функционируют дейодиназы. Среди них наибольшей активностью обладает 5-дейоди-наза III типа, катализирующая дейодирование матери до реверсивного Т3, который в высокой концентрации содержится в амниотической жидкости, и трансформацию Т3 в Т4 (дийодтирозин), т. е. превращает активные тиреоидные гормоны в биологически неактивные метаболиты. Высвобождающийся в этой реакции йод может переноситься к плоду и использоваться для синтеза его тиреоидных гормонов. Активное дейодирование тиреоидных гормонов матери и дополнительная потеря йода также служат косвенным стимулятором гормонпродуцирующей функции щитовидной железы. Кроме того, на фоне беременности постепенное увеличение объема почечного кровотока и гломерулярной фильтрации приводит к увеличению экскреции йода с мочой, что также обусловливает косвенную стимуляцию щитовидной железы.
Во время беременности происходит повышение функциональной активности коркового вещества надпочечников, что связано с секрецией плацентой адренокортикотропного гормона (АКТГ) и кортизоноподобных веществ. Увеличивается количество суммарных (свободных и связанных) кортикостероидов. Это обстоятельство обусловлено тем, что под воздействием эстрогенов в печени усиливается синтез глобулинов, связывающих кортикостероиды, что приводит к уменьшению их утилизации. Кроме того, во время беременности повышается чувствительность к существующему уровню АКТГ.
Плацента проницаема для кортикостероидов как материнского, так и плодового происхождения.
Изменения со стороны крови
Среди многочисленных изменений, происходящих со стороны крови во время беременности, следует отметить увеличение ОЦК. Увеличение этого показателя начинается с 10 нед беременности, постоянно нарастает и достигает своего пика в 36 нед, составляя 25—50 % от исходного уровня. Наибольшее увеличение ОЦК сопровождается процессом роста плаценты в I и во II триместрах. Увеличение ОЦК связано с возрастанием объема маточно-плацентарного круга кровообращения, увеличением массы молочных желез и объема венозного русла.
Прирост ОЦК происходит в основном за счет увеличения ОЦП и в меньшей степени за счет объема и количества эритроцитов. Так, объем плазмы возрастает на 35—50 % в сравнении с исходным уровнем, а количество эритроцитов, только на 12—15 %. Возникающая при этом диспропорция сопровождается тем, что в 26—32 нед происходит относительное снижение количества эритроцитов и содержания гемоглобина, несмотря на их абсолютное увеличение. Это приводит к возникновению олигоцитемической гиповолемии и снижению вязкости крови.
Соотношение между приростом ОЦП и общим объемом эритроцитов, циркулирующих в крови, отражает показатель гематокритного числа, который во время беременности колеблется от 30 до 36 %.
Вследствие неравнозначного прироста ОЦП и количества эритроцитов развивается физиологическая анемия, которая характеризуется снижением гематокритного числа до 30 % и снижением уровня гемоглобина. Уменьшение содержания гемоглобина до 110 г/л является нижней границей нормы для беременных.
В отличие от эритроцитов количество лейкоцитов во время беременности увеличивается в основном за счет возрастания количества нейтрофилов.
В табл. 5.5 представлены изменения гематологических показателей во время беременности.
Во время беременности в системе гемостаза происходят адаптационные изменения, с одной стороны, направленные на создание условий для быстрой остановки кровотечения, а с другой — на оптимизацию маточно-плацентарного и плодово-плацентарного кровотока.
Происходит повышение активности факторов свертывания крови, особенно фибриногена. Фибрин откладывается на стенках сосудов маточно-плацентарного комплекса. Отмечается снижение активности фибринолиза.
Тромбоциты играют важную роль в системе гемостаза. Значительного изменения их количества при нормальном течении беременности не происходит. Процесс тромбообразования с участием тромбоцитов, с одной стороны, регулируется простациклином, который продуцируется сосудистой стенкой, является вазодилататором и ингибитором агрегации тромбоцитов, а с другой стороны — тромбоксаном, который является вазоконстриктором и активирует агрегацию тромбоцитов. При нормальном течении беременности существует баланс между простациклином и тромбоксаном.
Таблица 5. Изменения гематологических показателей во время беременности
| Показатели | Небеременные | I триместр | II триместр | III триместр |
| ОЦК, мл/кг | 65,7 ± 2,3 | 74,2 ± 4,3 | 81,1 ±4,4 | 85,0 ± 4,6 |
| Объем плазмы, мл/кг | 40,9 ± 1,2 | 47,1 ± 2,2 | 50,8 ± 3,0 | 51,9 ± 2,0 |
| Эритроциты, •1012/л | 4,2 ± 0,05 | 4,1 ± 0,07 | 4,0 ± 0,07 | 3,8 ± 0,07 |
| Гемоглобин, г/л | 130,8 ± 2,6 | 128,0 ± 2,8 | 122,0 ± 2,6 | 120,0 ± 2,3 |
| Гематокритное число, % | 35 | 33 | 36 | 36 |
| Лейкоциты, •109/л | 7,4 | 10,2 | 10,5 | 10,4 |
| Нейтрофилы, % | 55 | 66 | 69 | 69,6 |
| Базофилы, % | 0,5 | 0,2 | 0,2 | 0,1 |
| Эозинофилы, % | 2,0 | 1,7 | 1,5 | 1,5 |
| Лимфоциты, % | 38,0 | 27,9 | 25,2 | 25,3 |
| Моноциты, % | 4,0 | 3,9 | 4,0 | 4,5 |
| СОЭ, мм/ч | 22 | 24 | 45 | 52 |
Таблица 6. Изменения показателей системы гемостаза во время беременности
| Показатели | Небеременные | I триместр | II триместр | III триместр |
| Фибриноген, г/л | 3,01 ± 0,38 | 2,98 ± 0,28 | 3,11 ±0,31 | 4,95 + 0,62 |
| АЧТВ, с | 41,5 ± 3,8 | 39,2 ± 4,1 | 36,5 ± 2,1 | 34,1 ± 2,5 |
| АВР, с | 65,0 ± 5,0 | 64,4 ± 6,9 | 61,4 ± 5,9 | 51,1 ±4,8 |
| Протромбиновый индекс, % | 86,5 ± 3,4 | 89,3 ± 4,5 | 95,4 ± 5,3 | 108,8 ± 3,3 |
| ПДФ, мкг/мл | До 2,0 | До 2,0 | До 2,0 | 5,7 ± 0,9 |
| Антитромбин III, г/л | 0,25 ± 0,022 | 0,222 ± 0,032 | 0,175 ± 0,013 | 0,15 ± 0,019 |
| Тромбоциты, •109/л | 295 ± 32 | 302 ± 14,5 | 288 ± 12 | 250 + 14 |
В процессе нормального течения беременности, начиная с 12—13 нед, отмечается повышение уровня ряда факторов свертывания крови (VII, VIII, X) и увеличение уровня фибриногена в плазме.
Снижается активность ингибиторов свертывания крови, к которым относятся антитромбин III и протеин С.
Фибринолитическая активность плазмы снижается и становится наименее выраженной в родах. В торможении процесса фибринолиза важную роль играет плацента.
Изменения показателей системы гемостаза во время беременности представлены в табл. 6.