Одной из наиболее распространённых проблем у новорождённых — шелушение кожи после рождения. Шелушится кожа практически у всех новорождённых, продолжительность по времени у всех различна: от месяца — до окончания всего грудничкового периода.
В норме кожа младенцев — гладкая, нежная, бархатистая. В утробе матери ребёнок покрыт специальной смазкой, которая при появлении на свет смывается, впитывается, стирается, и дерма становится слишком тонкой и ранимой. Через какое — то время появляется шелушение. Специально удалять эту смазку педиатры не рекомендуют, т. к. она выполняет защитные функции в период адаптации от «водного» образа жизни к «воздушному».
Содержание
2.3 Лабораторная диагностика
2.4 Инструментальная диагностика
- Рекомендуется консультация врача—гинеколога с целью проведения инвазивной пренатальной диагностики.
- Рекомендуется консультация врача—психотерапевта с целью оказания психотерапевтической помощи семьям с возможностью социальной адаптации больного ихтиозом, имеющим эстетический дефект внешности.
- Рекомендуется назначение наружно кератолитических средств с содержанием 2%–5%-10% мочевины, салициловой 2-5%, молочной 8% и гликолевой кислот 2 раза в сутки, как во время терапии, так и в перерывах между курсами лечения [1, 4, 5].
- Рекомендуется назначение наружно смягчающих и увлажняющих средств: крема с эргокальциферолом, мази с ретинолом 0,5% крема по типу «масло в воде» 2-3 раза в сутки в перерывах между курсами лечения [5, 6].
- Не рекомендуется больным ихтиозом пользоваться для мытья щелочным мылом.
- Рекомендуется для лечения простого ихтиоза назначение ретинола 3500-6000 МЕ на кг массы тела в сутки перорально в течение 7-8 недель. В дальнейшем дозу уменьшают в 2 раза. Повторные курсы терапии можно проводить через 1-4 месяца [1-5].
- Рекомендуется для лечения ихтиоза, связанного с X-хромосомой, назначение ретинола 6000-8000 МЕ на кг массы тела в сутки перорально в течение 8 недель. Поддерживающая доза должна является по возможности низкой. Можно проводить повторные курсы терапии ретинола пальмитатом через 3-4 месяца [1,4–6].
- Рекомендуется для лечения ихтиоза, связанного с X-хромосомой, назначение ацитретина 0,3-0,5 мг на кг массы тела в сутки перорально с общей продолжительностью терапии не менее 6-8 недель, с постепенным снижением дозы вплоть до минимально эффективной [1–7].
- Рекомендуется для лечения пластинчатого ихтиоза назначение ацитретина 0,3-0,5 мг на кг массы тела в сутки перорально с последующим поддерживающим лечением с уменьшением дозы препарата в 2–3 раза. Длительность курса лечения – от 2-3 месяцев до года [1–8].
- Рекомендуется для лечения врожденной буллезной ихтиозиформной эритродермии назначение ацитретина 0,3-0,5 мг на кг массы тела в сутки перорально [1, 6].
- Рекомендуется больным врожденной буллезной ихтиозиформной эритродермией назначение местнодействующих средств, стимулирующих регенерацию, для ускорения заживления эрозий.
- Рекомендуется для новорожденных:
- интенсивная терапия в условиях инкубатора;
- парентеральная коррекция водно-электролитного баланса;
- применение антибактериальных препаратов системного действия;
- назначения системной терапии при тяжелых формах врожденного ихтиоза. Для достижения эффекта необходимо начинать лечение в первые дни жизни ребенка. В комплекс терапевтических мероприятий входит назначение системных глюкокортикостероидных препаратов из расчета по преднизолону** 2–5 мг на кг веса в сутки в течение 1–1,5 месяцев с постепенным снижением дозы до полной отмены [1, 9].
- Рекомендуется уход за кожей, заключающийся в увлажнении, заживлении трещин и профилактике инфицирования.
- Не рекомендуется применение кератолитиков и механическое удаление роговых наслоений.
- Уровень убедительности рекомендация D (уровень достоверности доказательств 3, 4)
- Цинковая мазь. Она подсушивает и снимает покраснение и зуд в паху у мужчины. Наносить ее следует на чистую сухую кожу несколько раз в день легкими массажными движениями. Желательно после нанесения мази на кожу отказаться минут на 10 от белья. Если рядом есть домочадцы, то можно надеть халат.
- Деситин крем. Особенностью этого препарата есть создание защитной пленки, состоящей из оксида цинка, масла печени трески, ланолина и вазелина. Все эти вещества способствуют заживлению, подсушивают прыщики, убирают воспаление. Кроме того, они препятствуют разъеданию кожного покрова потом и мочой на длительный срок, что особо важно для мужчин, которые не имеют доступа к душу целый день.
- Драполен. Активными веществами этой мази являются цетримид и хлорид бензалкония, которые работают как антисептики. Ланолин и глицерин смягчают и успокаивают воспаленный кожный покров. Драполен имеет специфический запах, который не нравится многим детям, но взрослого мужчину это не должно останавливать.
- Ламизил. Паховая зона – это излюбленное место грибков, а этот противогрибковый препарат традиционно хорош.
- Бепантол. Этот легкий крем отлично помогает при местных опрелостях, спасает от потницы, ссадин и других натертостей. Состав содержит витамин В5, который способствует быстрой регенерации кожи. Это означает, что ранки и сыпь будут мгновенно подсыхать. Недостаток – это жестяной тюбик, из-за чего средство расходуется неэкономно. Наносить только на сухую кожу.
- Пантестин. Имеет форму геля. Используется для предотвращения инфекционных заболеваний. Пантенол и мирамистин – активные составляющие Пантестина, действуют как антисептики, уменьшая воспаление. Не подходит для сухой кожи из-за содержания спирта.
- более часто и тщательно мыть кожу в интимной области;
- можно пользоваться при этом дегтярным мылом, которое обладает подсушивающим эффектом и уничтожает болезнетворные бактерии, размножающиеся во влажной среде;
- тщательно вытирать кожу после мытья, по возможности чаще оставлять данный участок на открытом воздухе;
- носить бельё только из натуральных тканей;
- при необходимости можно воспользоваться детским тальком, которым присыпают потницу у детей.
- увеличение и воспаление паховых лимфоузлов ;
- общая слабость организма;
- субфебрильная температура тела;
- тошнота;
- головокружение, головная боль;
- ухудшение слуха и зрения;
- боль в костях.
- эпидермофтия ( большие пятна в паху , зуд, покраснение);
- кандидоз (отечность, белый налет, шелушение на лобке );
- себорейный дерматит;
- псориаз;
- эритразма ( шелушение кожи между ног , ощущение зуда, пятна на внутренней стороне бедер );
- рубромикоз и др.
- Аллергия на средства по уходу за кожей до и после процедуры.
- Компоненты, входящие в состав гелей для душа.
- Грязный бритвенный станок с тупым лезвием.
- Чужое полотенце.
- нежные кожные покровы без грубого волосяного покрова выглядят сексуально и привлекательно;
- гигиенические процедуры легче проводить с побритым пахом;
- запах не скапливается на волосках.
- через некоторое время на побритом участке возникает грубая щетина, которая может спровоцировать дискомфорт;
- увеличивается риск врастания волос в кожные покровы. Чем чаще бреется один и тот же участок, тем выше вероятность врастания волоса. Этот процесс может сопровождаться воспалением и болью;
- регулярный процесс бритья провоцирует сильное раздражение.
- Нижнее белье должно быть из натурального материала. Синтетика провоцирует зуд в паховой области.
- Сок алоэ или средства, в состав которого он входит, помогут устранить чувство дискомфорта.
- Можно использовать крем «Спасатель» или «Целитель».
- Цинковая мазь эффективно устраняет дискомфорт.
- «Пантенол» способствует восстановлению кожных покровов.
- Перед началом процедуры предполагаемый участок должен быть вымытым.
- Не проводить процедуру на сухие кожные покровы.
- Использовать специальные смягчающие гели и кремы.
- Бритвенный станок должен быть чистым, а лезвие – острым.
- После окончания не тереть мочалкой выбритый участок.
- Не использовать средства, содержащие спирт.
- Пенка и гель для бритья должны быть для чувствительных кожных покровов. Простое мыло сильно пересушивает эпидермис. Желательно, чтобы в бритвенном станке было несколько лезвий.
- Предполагаемый участок необходимо смочить водой комнатной температуры, чтобы волосяной покров размяк. Дать распариться на 5-10 минут, чтобы волосы стали мягче и легче удалялись.
- На весь участок нанести пену или гель. Подождать 5 минут.
- Волосы сбриваются по направлению роста. В противном случае можно вызвать сильное раздражение.
- Оставшуюся пену или гель смыть теплой водой, промокнуть область полотенцем или салфеткой, нанести увлажняющий крем или средство для чувствительного типа кожных покровов.
- хронические патологии органов ЖКТ;
- новообразования;
- тяжёлые системные заболевания;
- острый дефицит витамина А;
- длительное неконтролируемое применение некоторых лекарственных препаратов.
- врождённый;
- возникающий на фоне наследственных нарушений;
- приобретённый, который может быть вызван приёмом лекарственных средств, дефицитом витаминов, хроническими заболеваниями.
- Простой. Иногда встречается производный от латыни эпитет «вульгарный». Считается самой распространённой формой заболевания. Развивается до 3 лет. Характеризуется появлением серых чешуек на поверхности дермы. Существует несколько разновидностей данного типа, которые были выделены по типу чешуек: блестящий, отрубевидный, буллёзный, белый и другие.
- Иглистый. Характерной особенностью данного типа является формирование шипов и игл на месте чешуек.
- Ламеллярный. Встречается чаще у младенцев. Проявляется в виде развития жёлтой плотной плёнки на поверхности кожи.
- Линеарный огибающий. Кольцевидные участки с корками окружены кожными валиками, которые внешне похожи на пластины.
- Односторонний. Данная патология проявляется поражением кожи только на одной стороне тела. Обычно подобное нарушение сопровождается хронической почечной недостаточностью и деформациями костной ткани.
- Фолликулярный. Для этого типа характерно развитие корок и уплотнений на лице, руках, подошвах ног. Такое нарушение сопровождается умственной отсталостью, нарушениями работы эндокринной системы, развитием кист в тканях лёгких и костях.
- Х-сцепленный. Невзирая на то, что передаётся данная болезнь с Х-хромосомой, которая наследуется как мальчиками, так и девочками, проявляется нарушение только у мальчиков. Данной патологии свойственно обширное поражение кожных покровов, нарушения умственной деятельности, помутнения роговицы и нарушения в строении всех тканей, формирующихся из третьего зародышевого листка.
- Ихтиоз плода, он же плод-Арлекин считается одной из самых тяжёлых форм, которая всегда заканчивается летальным исходом. Нарушение начинает формироваться ещё в процессе внутриутробного развития. При рождении кожу малыша покрывает крепкий «панцирь» из сухой неэластичной кожи. Данное состояние сопровождается деформацией ушных раковин, выворотом век. Наблюдается деформация конечностей, иногда – недоразвитие внутренних органов. В большинстве случаев ребёнок уже рождается мёртвым. Даже если рождается живой малыш, он редко живёт более 1 месяца.
- Эпидермолитичекий ихтиоз также считается одним из самых тяжёлых. При рождении малыша его кожа покрыта коркой ярко-красного цвета, которая отторгается при контакте с ней. На ступнях и ладонях дерма белого цвета, очень плотная. С возрастом на коже образуются выросты, которые напоминают концентрические гребешки. Случаи летального исхода при таком заболевании достаточно часты.
- Тяжёлое нарушение. Ребёнок с такой формой болезни рождается раньше срока и умирает в течение нескольких дней после рождения.
- Среднетяжёлое нарушение. Данная форма расстройства совместима с жизнью, а потому дети, которые с ней родились, при проведении поддерживающей терапии могут жить как обычные люди.
- Позднее нарушение. Проявляется после 3 месяцев и в первые 2 года жизни.
- гистологический анализ тканей кожи;
- биопсия дермы плода в период между 19 и 21 неделей беременности.
- витаминные комплексы, включающие в себя витамины группы В;
- витамин А;
- аскорбиновая кислота;
- витамин РР;
- гормональные препараты, действие которых направлено на восстановление гормонального фона пациента;
- минеральные комплексы, которые содержат кальций, калий, фосфор и другие необходимые макроэлементы;
- препараты с содержанием сока алоэ, обладающие смягчающим действием;
- иммуномодуляторы;
- плазмоферез;
- антибиотики для предупреждения возможного возникновения вторичной инфекции.
- ванночки с марганцовкой – препятствуют распространению инфекции;
- детский крем с содержанием витамина А – размягчает корочки и даёт возможность предотвратить развитие трещин;
- ультрафиолетовое облучение – препятствует размножению патогенных микроорганизмов на поверхности кожи, стимулирует обменные процессы;
- грязевые и солевые ванны – способствуют восстановлению нормального функционирования кожи и размягчению образовавшихся корок;
- салициловая мазь – подсушивает;
- молочная кислота – растворяет ороговевшие участки.
- Гемангиома у новорожденного Гемангиома у новорожденного — самая часто встречающаяся опухоль кожи. Обнаруживается…
- Желтуха новорожденного Причины Лечение Желтуха новорожденного. Что это такое ? Когда она опасна, а…
- Конъюнктивит новорожденного Мамы и папы нередко обнаруживают, что у новорожденного гноятся глазки….
- Сыпь у новорожденного Виды сыпи Причины Лечение Сыпь у новорожденного явление очень частое. Нужно ли с ней…
- Уход за пупком Когда отпадет пуповина Туалет новорожденного Уход за пупком новорожденного. Сразу после рождения ребенка на пуповину накладываются…
- Поражение дермального слоя патогенной флорой
- Псевдофурункулез Фигнера (иное название рассматриваемой патологии)
- Классический фурункулез характеризуется формированием гнойного стержня в центре абсцесса (смотрите также «Фурункул»). При псевдофурункулезе подобного не наблюдается. Это главное отличие псевдофурункулеза от фурункулеза.
- Сифилитическая пузырчатка. Определяются меньшим размером, чем при описываемой патологии. Длительность острого периода выше и составляет от 10 до 14 дней. Наблюдается глубокая инфильтрация тканей, после вскрытия абсцесса образуется дефект с длительным периодом заживления.
- Буллезный эпидермолиз. Определяется формированием небольших папул, заполненных серозным содержимым. Гнойная экссудация встречается редко. Рубцовое изменение отсутствует, сроки заживления порядка 1-3 дней.
- Эритема. Ассоциируется с медицинскими манипуляциями. Характерный признак — синюшный оттенок кожи в месте поражения, становление небольшой папулы в центре пигментированного участка.
- Болезнь Кавасаки. Отмечаются общие симптомы, в том числе гипертермия, нарушения сердечного ритма, свертываемости крови.
- Рассасывание патологических узлов.
- Эпителизация язвенных дефектов.
- Отсутствие рецидивов.
- Своевременно обрабатывать участки раневых поверхностей антисептиками.
- Лечить заболевания системного уровня для предотвращения формирования третичных инфекционных очагов.
- Комплексно лечить патологии эндокринологического, гематологического профиля.
- Тщательно соблюдать правила гигиены (менять белье, подгузники раз в день минимум).
- Длительно кормить ребенка грудью.
- Своевременно вводить прикорм. Прежде рекомендуется проконсультироваться с педиатром.
- При атопическом дерматите, который чаще всего развивается у детей в возрасте до одного года, у ребенка заметно снижается иммунитет и возникает чрезмерная сухость кожи. По мере прогрессирования пораженные участки становятся красными и начинают сильно зудеть, чаще всего они образуются на лице малышей. Если вовремя не принять меры, может развиться серьезная инфекция.
- Ихтиоз является еще одной причиной сухости и имеет генетическую природу, его главным признаком становится шелушащаяся кожа с чешуйками в области локтей коленей, а также лба и щек ребенка.
- Недостаток витаминов А и РР в организме малыша тоже приводит к избыточной сухости, кроме того, кожные покровы начинают шелушиться и чесаться.
- Аутосомно-доминантный (заболевание проявляется в каждом поколении, болеют как девочки, так и мальчики).
- Аутосомно-рецессивный (проявляется, если у обоих родителей есть патологические гены, заболевание протекает очень тяжело).
- Х-сцепленный рецессивный (чаще болеют мальчики, женщины являются носительницами патологического гена).
- гистриксоидный ихтиоз – тяжелая форма, рождаются недоношенные дети с глубокой патологией, умирающие в первые недели жизни;
- эпидермолитический ихтиоз – среднетяжелая форма, дети сохраняют жизнеспособность;
- поздний ихтиоз — основные симптомы патологии развиваются с трехмесячного и до пятилетнего возраста.
- вульгарный (простой);
- Х-сцепленный ихтиоз;
- иглистый ихтиоз;
- врожденная ихтиозиформная эритродермия;
- пластинчатый ихтиоз;
- плод Арлекина.
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 4)
3.1 Консервативное лечение
Комментарии: При отмене лечения рецидив возникает в среднем через 6 недель.
Комментарии: Ароматические ретиноиды могут увеличивать хрупкость кожи, вследствие чего, возможно, увеличение буллезного компонента.
Уровень убедительности рекомендация D (уровень достоверности доказательств 3, 4)
Лечение раздражения кожи в паху
К лечению раздражения в паху у мужчин следует подходить со всей серьезностью. Для начала следует исключить аллергическую реакцию на одежду или моющие средства и пройти обследование у венеролога. Самым простым способом избавить кожу паха от красноты и зуда является мазь. Если есть сомнения по выбору того или иного препарата, лучше всего посоветоваться с дерматологом: он выпишет рецепт подходящего средства для лечения раздражения кожи.
Популярностью пользуются такие мази для терапии опрелости и раздражений в паховой зоне у мужчин:
Все эти средства действуют очень мягко, их используют и для лечения опрелостей паха у детей. Если же раздражение на коже приобрело опасный характер или прошло больше месяца, а мазь с ним не справляется, значит, пора наведаться к дерматологу. Врач сделает анализы, диагностирует заболевание, назначит нужные медикаменты, среди которых будут и антибиотики. Такое серьезное лечение иногда просто необходимо, так как сильные раздражения часто несут за собой бактериальное заражение кожи.
Когда проблему можно решить своими силами?
Нередко высыпания в паховой области у мужчин возникают по причине повышенного потоотделения, недостаточной гигиены или длительного перепревания кожного покрова, а иногда и при сочетании всех перечисленных условий. Такую сыпь ещё называют потницей, особенно когда она появляется на чувствительной коже малышей. Однако и у взрослых это явление встречается время от времени, при этом, разумеется, носит более явный, выраженный характер.
Между тем способы борьбы с подобными высыпаниями остаются практически теми же, что и у детей. Если сыпь возникла по причине гипергидроза, необходимо следовать таким правилам как:
При должном уходе сыпь в скором времени побледнеет, а затем и вовсе пройдёт. Это состояние не угрожает здоровью и никакого лечения, кроме усиленного ухода, не требует.
Иногда сыпь в паху у мужчин возникает вследствие аллергической реакции организма, например, на средства интимной гигиены. В этом случае обычно достаточно устранить действие аллергена, перейти на детское мыло и соблюдать правила гигиены. Такие высыпания тоже чаще всего проходят самостоятельно через 2 – 3 дня. В сложных случаях можно воспользоваться препаратами местного применения с противоаллергическим эффектом. Однако такие средства желательно использовать после согласования с врачом, поскольку есть риск усугубить ситуацию.
Следует подчеркнуть, что упомянутые выше случаи, которые допускают вероятность самостоятельного лечения, представляют собой только сыпь и ничего более. То есть на коже появляются мелкие прыщики или точки преимущественно красного цвета, густо покрывающие область паха. Ни язвенных образований, ни гнойных выделений при этом быть не должно. Если кроме высыпаний гомогенного характера обнаружится хоть один дополнительный признак, следует отказаться от попыток самолечения и обратиться к врачу. Это будет самым лучшим выходом, поскольку иногда красная сыпь является симптомом тяжёлых недугов.
В каких случаях требуется помощь врача?
Одним из примеров, когда высыпания в паху у мужчин становятся признаком серьёзного заболевания, является сифилис второй стадии. В этом случае сыпь имеет красный, даже ярко-розовый цвет, чаще всего образуется не только в паху, но и на других участках кожи. При этом болевые ощущения и выделения отсутствуют. Более того, эта сыпь через пару недель бесследно проходит, что может привести к обманчивым выводам и ошибочному спокойствию.
Если такие высыпания при отсутствии лечения самостоятельно исчезли, значит, сифилис перешёл в следующую стадию, которая угрожает жизни человека и требует длительного сложного, лечения. Однако сифилис второй стадии выражается не только в кожной сыпи. Помимо этого наблюдаются такие симптомы как:
Ознакомьтесь так же: Мелкая сыпь на грудной клетке у ребенка
Следовательно, высыпания далеко не единственный признак сифилиса. Однако при наличии сомнений, и если сыпь в паху у мужчин не проходит дольше 5 – 7 дней, необходимо обратиться к врачу и сдать соответствующие анализы.
Кроме сифилиса, подобные высыпания могут указывать на наличие иных заболеваний, передающихся, в том числе и половым путём, например:
В каждом случае лечение определяет врач. Чаще всего используются средства наружного применения, в случае необходимости, могут быть назначены препараты перорально или инъекционно. Если заболевание имеет бактериальную природу, назначаются антибиотики, если грибковую или вирусную, то противогрибковые или противовирусные средства соответственно. Нередко терапия дополняется иммуномодулирующими препаратами, витаминными комплексами.
Исчезновение симптомов, в том числе кожной сыпи, не является поводом для прекращения лечения. Даже если состояние организма пришло в норму, и ничто больше не беспокоит, терапия должна быть доведена до конца. В противном случае, болезнь перейдёт в хроническую форму, к тому же у микроорганизмов-возбудителей может выработаться резистентность к целой группе препаратов, что значительно осложнит дальнейшее лечение. По этой же причине не рекомендуется заниматься самолечением и выбирать препараты, опираясь на советы знакомых или информацию, имеющуюся в широком доступе. Основанием для прекращения лечения могут стать только результаты лабораторных исследований и осмотра врача.
Необходимо понимать, что ни к одному из перечисленных заболеваний не может выработаться устойчивый иммунитет. Это означает, что после излечения от них вероятность повторного заражения равна вероятности первичного, а в некоторых случаях и превосходит её. Некоторые болезни носят хронический характер. Поэтому надо строго следовать назначенной схеме лечения, всегда доводить его до конца, не подавлять симптомы, а искоренять болезнь полностью. Только в этом случае можно рассчитывать на устойчивый положительный результат.
Высыпания у мужчин
Высыпаниями или сыпью принято называть любые изменения кожи или видимых слизистых оболочек. Характер высыпаний у мужчин может быть крайне разнообразен. Они могут быть представлены пятнами, пузырьками, волдырями, узелками, шелушением, эрозиями и даже язвочками. Иногда одни и те же элементы сыпи могут быть проявлением заболевания, а в других случаях вариантом нормы. Сыпь может сопровождаться различного рода субъективными ощущениями (зуд, жжение, боль). Высыпания у мужчин в области половых органов довольно частое явление. Среди основных причин, которые могут привести к появлению высыпаний в области половых органов у мужчин, следует отметить бактериально-вирусные инфекции, обострение хронических дерматозов, аллергическую природу сыпи и онкологические процессы. Высыпания отличаются по объему, цвету, размерам, локализации, а также по характеру субъективных ощущений. Даже опытный врач по характеру высыпаний далеко не всегда может сразу поставить диагноз. Достаточно часто для установления природы высыпаний, т.е. клинического диагноза требуется тщательное обследование.
Особое внимание нужно обратить, если высыпания: 1) существуют более 1-2 недель без изменений; 2) сопровождаются сильным зудом и отеком половых органов; 3) имеют вид очерченных красноватых пятен с легким шелушение на поверхности; 4) представлены в виде пузырьков заполненных прозрачной, мутной или кровянистой жидкостью; 5) появилась в течение нескольких недель после незащищенного полового контакта; 6) сопровождаются повышением температуры или увеличением паховых лимфатических узлов; 7) имеют вид совершенно безболезненной язвы; 8) образуются свежие высыпания, которые не проходят самостоятельно.
Высыпания при онкологических процессах
 Редкими, но крайне опасными, являются высыпания, как проявления онкологических процессов, в том числе злокачественных новообразований. Высыпания могут варьировать от пятен, папул, до язвенных элементов. Синром Кейра – предраковое заболевание, характеризующееся появлением непроходящей отечной гиперемии головки полового члена. Субъективные ощущения обычно отсутствуют. Меланома – крайне опасное заболевание, проявляющееся пятнами насыщенного коричневого или черного цвета. Плоскоклеточный рак проявляется безболезненными эрозиями на коже, склонными к периферическому росту и слиянию.
Редкими, но крайне опасными, являются высыпания, как проявления онкологических процессов, в том числе злокачественных новообразований. Высыпания могут варьировать от пятен, папул, до язвенных элементов. Синром Кейра – предраковое заболевание, характеризующееся появлением непроходящей отечной гиперемии головки полового члена. Субъективные ощущения обычно отсутствуют. Меланома – крайне опасное заболевание, проявляющееся пятнами насыщенного коричневого или черного цвета. Плоскоклеточный рак проявляется безболезненными эрозиями на коже, склонными к периферическому росту и слиянию.
Общие признаки возможного онкологического процесса: – долго незаживающие эрозии или язвы; – деформация половых органов; – появление и быстрый рост пигментного пятна.
Раздражение в паху у мужчин после бритья: причины и профилактика
Многие мужчины опасаются брить область паха по причине появления зуда и раздражения. Чувство дискомфорта, возникающее после удаления волос в паху у мужчин, делает процесс бритья нежеланным для них.
Раздражение в паху после бритья возникает по причине отрастания волосков. В процессе роста им приходится прорастать через поврежденные кожные покровы. Организм старается восстановить возникшие повреждения. Кровь приливает к пораженному участку кожи. Через некоторое время кожа начинает шелушиться, возникают красные пятна в области паха у основания ног. Факторами, вызывающими раздражение после бритья в паху, могут быть:
Раздражение в паху после бритья легко отличить от других заболеваний, например, венерологических или инфекционных. Важно проследить за временем его появления. Оно появляется в паху у мужчин только в первые дни, постепенно стихая.
Если наносить на кожные покровы смягчающие кремы, признаки раздражения быстро пройдут, а иногда косметические средства могут помочь предотвратить их возникновение.
 Самая банальная причина — закупорка сальных желез кожи из-за нерегулярного мытья
Самая банальная причина — закупорка сальных желез кожи из-за нерегулярного мытья
Почему мужчины бреются
Несмотря на риск возникновения дискомфорта в области паха после бритья, мужчины не отказываются от процедуры.
Преимущества бритья:
Недостатки процедуры:
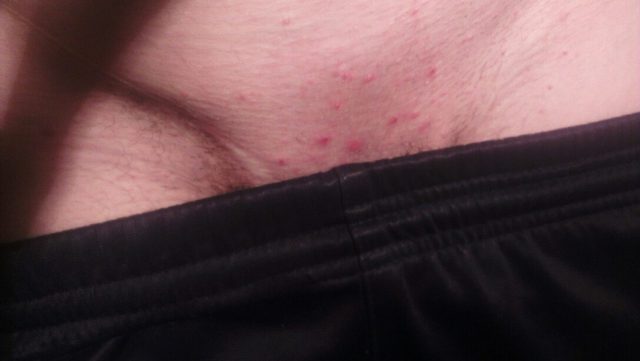 Покраснение может появиться из-за самого процесса удаления волос или использования средств после бритья
Покраснение может появиться из-за самого процесса удаления волос или использования средств после бритья
Устраняем проблему
Если вы обнаружили раздражение после бритья паха, можно попросить совета у женщин, или постараться справиться с проблемой самостоятельно. Специальные средства устраняют чувство дискомфорта. В некоторых случаях детский крем поможет устранить красные пятна и шелушение.
Рекомендации:
Если кожа не перестает чесаться, рекомендуется обратиться к дерматологу. Неприятные симптомы могут свидетельствовать о наличии грибковых заболеваний. Врач определит причину и назначит курс лечения. Самостоятельное использование мазей, в состав которых входят гормоны, может усугубить состояние. Если покраснение не проходит, а симптомы распространяются на половой орган, следует незамедлительно обратиться к специалисту.
Меры профилактики
Соблюдение гигиенических процедур позволит уменьшить риск возникновения воспаления в области паха после бритья. Неприятные симптомы легче предотвратить, чем начинать лечение. Соблюдение определенных рекомендаций позволит предотвратить проблему:
Ознакомьтесь так же: Кожные болезни грибок
Как правильно проводить процедуру
Соблюдение технологии бритья поможет предотвратить нежелательное раздражение:
Отправить ответ
1 Комментарий на «Раздражение в паху у мужчин после бритья: причины и профилактика»
Причины возникновения
Патология является наследственным заболеванием (в подавляющем большинстве случаев). Точная этиология на данный момент неизвестна. В организме пациента нарушается синтез аминокислот. В результате они начинают в избыточном количестве накапливаться в крови, что ведёт к нарушению синтеза кератина. Также подобная картина сопровождается нарушением работы щитовидной железы, гипофункцией половых желёз.

Фотографии ихтиоза не для слабонервных. Для просмотра — нажмите на плюс>>>
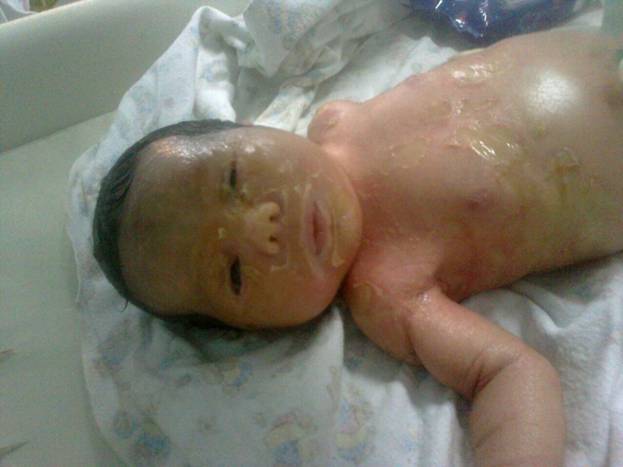
Со временем развивается устойчивое нарушение гомеостаза. Это сопровождается нарушением усвоения витамина А, который необходим для поддержания здоровья кожи. В результате происходит сбой в работе потовых желёз. Развивается ороговение верхних слоёв кожи, которое со временем усугубляется до состояния гиперкератоза.
Естественное обновление клеток кожи останавливается, старые клетки эпидермиса не слущиваются. Всё это приводит к утолщению верхнего слоя кожи. Со временем дерма теряет ещё большее количество влаги и начинает трескаться. При соскобе в исследуемом материале обнаруживаются остатки аминокислотных комплексов, которые не успевают усвоиться.
Важно: Формирующиеся застойные явления в коже приводят к уплотнению связи между клетками. Это становится причиной большой болезненности при попытке отделить корки от здоровой дермы.
В случае развития приобретённого ихтиоза патология проявляется после 20 лет. Она может возникать как самостоятельное нарушение. Но чаще заболевание развивается в качестве вторичной патологии на фоне других нарушений:
Приобретённая форма может успешно поддаваться лечению, в отличие от наследственной. Тем не менее, лечение ихтиоза – это весьма сложный и длительный процесс.
Классификация патологии
По генетическому фактору ихтиоз может быть трёх типов:

Фотографии ихтиоза не для слабонервных. Для просмотра — нажмите на плюс>>>
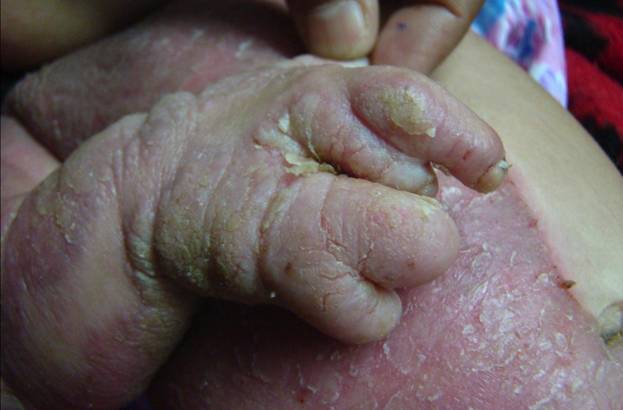
По характеру дерматоза классификация более сложная. Она включает в себя не только изменения в структуре кожи, но и время проявления признаков, степень выраженности. Согласно данной классификации выделяют такие типы сауриаза:
Следующая классификация форм ихтиоза – по тяжести течения. Она делит патологии всего на 3 группы:
Ихтиоз: симптоматика
Первым признаком развития ихтиоза становится сухость кожных покровов. Кожа становится шершавой. Со временем она уплотняется и трескается, а на её поверхности появляются белесые или серые корочки. На поверхности ладоней и ступней кожный рисунок становится более выраженным. Ногти в поражённых областях тонкие и слабые, легко ломаются. Волосы почти не растут, а если всё же растут, то очень слабые и редкие.

Еще фотографии ихтиоза не для слабонервных. Для просмотра — нажмите на плюс>>>
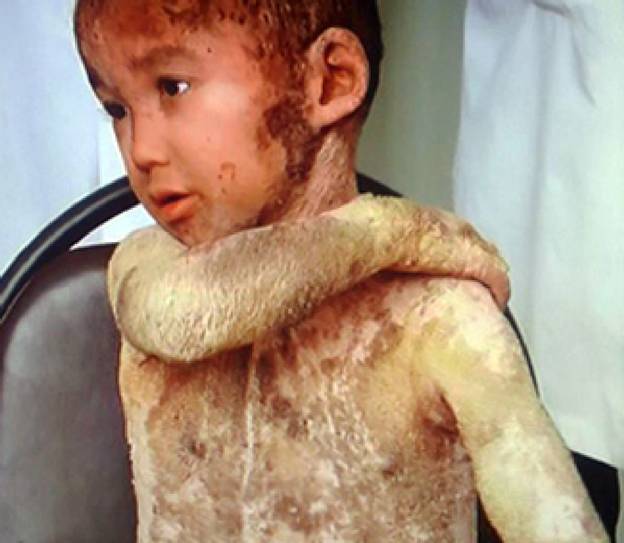
При ихтиозе ребёнок может терять вес, наблюдаются нарушения умственного развития, эндокринные заболевания. Уровень иммунитета у таких детей гораздо ниже, чем у сверстников. Также наблюдаются хронические нарушения зрения: конъюнктивиты, близорукость.
Подобные нарушения наиболее выражены в возрасте до 10 лет. В более поздней возрастной категории выраженность заболевания гораздо ниже, что обусловлено сменой гормонального фона. Отличительной особенностью данного заболевания является период его обострений. Патология обычно обостряется в зимнее время, при холодном сухом воздухе. Летом, особенно при высокой влажности, состояние пациентов резко улучшается.
Обратите внимание: С целью лечения многие пациенты меняют место жительства. В условиях тёплого влажного климата болезнь практически не даёт о себе знать.
Диагностика
Постановка такого диагноза, как ихтиоз, требует обязательного визита к дерматологу. Врач уже на основании визуального осмотра может поставить диагноз. Для уточнения состояния пациента дополнительно могут использоваться такие методы диагностики:
Лечение направлено на облегчение симптомов и восстановление нормального синтеза кератина в организме. С этой целью применяются такие лекарственные средства:
Дополнительно используется симптоматическое лечение. Оно направлено на облегчение состояния пациента, уменьшение выраженности симптомов. С этой целью применяются препараты местного действия:
Профилактика
Профилактика ихтиоза включает в себя проведение консультации с генетиком на самых ранних этапах развития плода. Иными способами предупредить развитие болезни невозможно. Прогноз в целом неблагоприятный – пациенты в большинстве своём подвержены проявлению осложнений.
Ихтиоз является сложной патологией, но он поддаётся лечению. В терапии пациенты могут использовать не только лекарственные средства, но и смену места жительства. Несмотря на высокий риск летального исхода при ихтиозе у детей, случаи, когда ребёнок развивался и жил нормальной жизнью, нередки. Поэтому при постановке данного диагноза стоит обращаться к специалистам за лечением.
На видео детальное описание такой болезни, как ихтиоз и история человека с врождённой патологией. Социализация и сложности обычной жизни пациентов с ихтиозом.
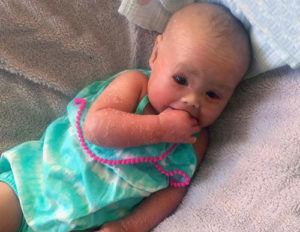 Ихтиоз
Ихтиоз
Это тяжелое наследственное заболевание кожи, проявляющееся её покраснением, обильним шелушением и трещинами. Такой диагноз ставится при рождении ребенка. Дети и ихтиозом наблюдаются и лечатся у дерматолога.
Гнейс
Гнейс встречается больше чем у половины новорождённых и у грудных детишек (до 1,5 — 2х лет) .
Причина гнейса точно не известна. Наиболее вероятно, что это последствия повышения уровня гормонов, полученных ребеночком внутриутробно и через грудное молоко от матери. Или результат неправильного питания кормящей матери: избытка в ее диете жирной и углеводистой пищи.
Дети растут быстро, у них активно обновляются клетки кожи, но если на голове у ребенка повышена секреция кожного сала, то частички кожи не удаляются, а слипаются друг с другом, образуются чешуйки и корочки.
Гнейс характеризуется многослойными жирными чешуйками или чешуйко-корками волосистой части головы (особенно теменной области). Корочки образуются в 1-ые дни после рождения ребеночка, они трудно смываются и держатся в течение многих недель.
Иногда, особенно при недостаточном уходе, под чешуйками кожа краснеет и отекает, это объясняется присоединением инфекции. Отличительная особенность гнейса: зуд, боль и раздражение — отсутствуют.
Лечение
При умеренно выраженном гнейсе можно обойтись без лечения. При выраженном — можно попробовать размягчить чешуйки салициловой кислотой в виде мази или маслом (растительным, вазелиновым, детским), а затем осторожно вычесывать детской расчесочкой из щетины.
При присоединении воспаления местно применяют антимикотические средства (крем клотримазол), комбинированные глюкокортикоидные препараты: крем гидрокортизон + натамицин + неомицин, мазь с нафталанской нефтью, 10% ихтаммоловая мазь и др.
Выводы
Как видно из вышеизложенного, если у новорожденного шелушится кожа, основные методы лечения: купание, смягчающе-увлажняющие средства и борьба с присоединяющейся инфекцией.
Это всё про то что можно сделать, если у новорожденного шелушится кожа.
Желаю Вам здоровья!
ПОХОЖИЕ СТАТЬИ:
Причин становления патологии
Основной контингент пациентов дерматолога с псевдофурункулезом — дети до первого года жизни. Этиология псевдофурункулеза сложна и определяется целым рядом причин. Среди них:
Клиническая дерматология считает золотистый стафилококк основным виновником болезни. На деле же перечень агентов шире, помимо стафилококка выделяют: кишечную палочку, протея, стрептококк (альфа-гемолитический, бета-гемолитический). Определить возбудителя можно по результатам бактериологического посева соскоба с кожи или экссудата из абсцесса. В половине случаев патогенная флора у детей обнаруживается еще в родильном отделении, что обуславливает ятрогенный характер заражения. Виноват сам медицинский персонал, недостаточно соблюдающий правил личной гигиены, обработки предметов быта.
Развивается в результате снижения иммунитета. Это основной фактор риска раненого поражения. Причины проблемы: раннее отнятие от груди (материнское молоко — незаменимый источник специфических иммуноглобулинов), позднее введение прикорма, использование некачественных искусственных смесей.
Существуют факторы риска, обуславливающие повышение вероятности инфицирования: наличие в анамнезе инфекционных заболеваний (в том числе кандидоза), нарушение правил гигиены (грязное белье, несвоевременная смена подгузника), повышенная потливость или гипергидроз, перегрев, понос у грудничка, общий неправильный уход за ребенком.
Причины псевдофурункулеза рассматриваются в комплексе. Проблема имеет полиэтиологический характер.

Диагностические мероприятия
Обследованием пациентов с подозрением на псевдофурункулез занимается дерматолог. При оценке врач полагается на анамнез жизни (наличие инфекционных очагов, контакты с больными в прошлом), объективные данные.
При пальпации отмечается характерный симптом флюктуации крупных узлов при неизменной коже над местом поражения на ранних стадиях. Физикальное исследование не дает исчерпывающих данных.
Требуется пункция узловой структуры или соскоб с кожи на этапе разрешения заболевания. Биоматериал направляют в лабораторию для комплексной оценки и проведения бактериологического посева на питательную среду. Через 3-7 дней культуры бактерий высеиваются, определяется основной возбудитель. Уже на этом этапе диагносты имеют возможность воздействовать на флору антибактериальными средствами и выявлять резистентность агентам к препаратам.
Необходимо проведение дифференциальной диагностики псевдофурункулеза с классическим фурункулезом, сифилитической пузырчаткой, буллезным эпидермолизом, эритемой, болезнью Кавасаки.
Местное и общее лечение
Лечение псевдофурункулеза комплексное, с применением препаратов нескольких фармацевтических групп.
Используются антисептики для наружной обработки кожи. Фукорцин, раствор бриллиантовой зелени, слабый раствор перманганата калия, пероксид водорода, Хлоргексидин. По 2-4 раза в сутки на протяжении 7-14 дней до полного разрешения патологии.
Местные антибиотики. Назначаются в индивидуальном порядке, исходя из чувствительности флоры к конкретным препаратам (по результатам бак. посева).
Глюкокортикоидные средства снижают интенсивность воспаления. Мази на основе Преднизолона.
На системном уровне применяются макролиды, фторхинолоны (антибиотики широкого спектра действия), иммуномодуляторы, ретиноиды.
По окончании острой фазы или при наличии глубокой пиодермии назначается УВЧ-терапия. Длительность лечение — 5-10 сеансов.
Результативность терапии оценивается по следующим критериям:
Статьи по теме: Лечение пиодермии
Меры профилактики
Специфическая профилактика псевдофурункулеза не разработана. Необходимо придерживаться общих мер по предотвращению пиодермий:
Для предотвращения среди детей:
Что делать с сухой и шелушащей кожей у малыша?
Доброго времени суток, дорогие читательницы моего блога! Сегодня я поделюсь с вами информацией об очень серьезной и актуальной проблеме для всех мамочек. Я хочу поговорить с вами о том, почему появляется сухая кожа у ребенка, о причинах этого состояния, а также доступных способах борьбы.
Чем вызвана сухость кожи у детей
Все мы знаем, что у каждого ребенка независимо от его возраста поверхность кожи на теле в норме должна быть мягкой ровной без каких-либо признаков сухости и шелушения. Но достаточно часто маленькие дети, особенно грудные, страдают от различных кожных заболеваний, основным признаком которых является чрезмерная сухость.
Детская кожа очень чутко реагирует на все негативные факторы внешней среды, например, на слишком сухой воздух в помещении, особенно зимой в квартире, нарушения правил купания, когда мамы моют детей в ванночках со слишком жесткой водой или добавляют в нее марганцовку и другие бактерицидные средства. Иногда причиной становится недостаточность работы сальных и потовых желез, нехватка жизненно важных витаминов, а также многие другие факторы.
Сухость кожи наиболее часто проявляется на руках и на ногах либо на коже головы, она способствует образованию трещинок, причиняющих ребенку большой дискомфорт. Для устранения этого неприятного симптома следует, прежде всего, выявить причину избыточной сухости и в некоторых случаях обратиться к педиатру или дерматологу.
Распространенные заболевания
Чаще всего очень сухая и местами красная кожа у детей становится главным, хотя и не единственным признаком ряда серьезных болезней, к лечению которых нужно приступать как можно скорее и посетить врача, который назначит специальный курс процедур.
Существует перечень самых известных заболеваний, о признаках и симптомах которых стоит узнать заранее:
Какие меры следует принять
Чтобы устранить сухость и сопутствующие симптомы нужно выяснить причины ее появления, а затем принимать лечебные и профилактические меры. Именно так рекомендует поступать доктор Комаровский, советами которого непременно стоит воспользоваться.
Если все дело в заболевании, с ним обычно удается справиться при помощи специальных мазей и средств, предназначенных для приема внутрь, которые выпишет врач. Курс лечения полностью зависит от тяжести и длительности конкретного дерматологического недуга.
Многие мамы могут использовать различные кремы, предназначенные для детской кожи, чтобы облегчить состояние и снять неприятный зуд.
Следует внимательнее относиться к выбору средств гигиены для малыша и отдавать предпочтение гипоаллергенным продуктам, желательно с органическим составом. Во время купания полезно добавлять в воду свежеприготовленные отвары различных трав, например, ромашки, календулы или чабреца, а после процедуры смазывать всю кожу ребенка специальным кремом.
Если в помещении слишком сухой воздух, лучше всего приобрести современный и компактный увлажнитель, который поможет быстро устранить эту проблему.
Дополнительные способы лечения
Иногда не все родители могут точно знать, что делать при сухости и чем мазать пораженные участки кожи. Если заболевание прогрессирует, лучше всего проконсультироваться с врачом, который сможет поставить правильный диагноз и назначить лечение, способное устранить проблему.
Существуют и некоторые народные средства, которые лучше всего использовать в комплексе со стандартными лекарствами. К народным способам относятся разнообразные травяные сборы, на основе которых для малышей делают специальные ванночки или компрессы. Чаще всего используются сочетания листьев березы, липы, хвоща, череды, чистотела или шалфея, ромашки либо валерианы.
Отличным вариантом станут и разнообразные масла. Например, оливковое или розовое, которые добавляются в ванночки или наносятся на кожу в чистом виде до полного впитывания. Благодаря такому комплексному подходу можно будет гораздо быстрее избавиться от сухости.
Вот и все, что я хотела вам рассказать, теперь вы знаете, почему кожа у детей становится сухой и начинает шелушиться. Подписывайтесь на мой блог и непременно следите за обновлениями.
Татьяна Сватова
Источник:
Этиология или причины заболевания
Причины ихтиоза точно не выяснены. Установлено, что в основе заболевания лежит биохимический дефект генов, либо мутации. Различают три типа наследования:
Формы заболевания, различающиеся степенью тяжести:
Формы ихтиоза:
Патология характеризуется нарушением белкового обмена – происходит накопление аминокислот в крови, нарушением липидного обмена – повышается уровень холестерина. Наблюдается общее снижение обмена веществ, снижается эндокринная функция организма, снижается клеточный и гуморальный иммунитет. Нарушается терморегуляция, потоотделение, усвоение организмом витамина А. Эпидермис изменяет свою структуру, ороговевшие чешуйки самостоятельно не отделяются от кожи.




































 Рекомендации опытного тренера: подбор программы тренировок для девушки
Рекомендации опытного тренера: подбор программы тренировок для девушки Что делать, когда сильно потеют и пахнут ноги
Что делать, когда сильно потеют и пахнут ноги Индекс массы тела и его расчет
Индекс массы тела и его расчет Льняное масло и его польза для волос
Льняное масло и его польза для волос Обширный инфаркт миокарда: причины возникновения и лечение
Обширный инфаркт миокарда: причины возникновения и лечение Инфаркт головного мозга: симптомы, лечение и профилактика
Инфаркт головного мозга: симптомы, лечение и профилактика