Содержание статьи:
- Анатомия и физиология матки
- Микроструктура матки
- Иннервация матки
- Кровоснабжение матки и маточно-плацентарный кровоток
- Подготовительный период родов
- Развитие родовой деятельности
- Физиология родовой деятельности
- Характеристика нормальных родов
- Построение акушерского диагноза
- Ведение родов в периоде раскрытия шейки матки
- Ведение родов в периоде изгнания плода
- Ведение родов в последовом периоде
- Наблюдение за состоянием плода в родах
- Основные принципы ведения родов
- Декларации прав матери и новорожденного
Содержание
Построение акушерского диагноза
- На первое место выставляется наличие беременности и ее срок: «Беременность — 38 нед».
- Далее указывают предлежание плода — головное или тазовое и его варианты: «Головное (затылочное) предлежание» или «Тазовое (чисто ягодичное) предлежание».
- На третьем месте отмечают период родов: «первый период родов» и его фаза (латентная или активная фаза).
- Обращают внимание на целость или отсутствие плодного пузыря (дородовое, раннее, своевременное излитие околоплодных вод). Указывают длительность безводного промежутка.
- Далее следуют выявленные осложнения беременности (гестоз, многоводие).
- Затем выносятся обнаруженные соматические или нейроэндокринные заболевания, генитальная патология (миома матки) с указанием на степень выраженности. Отмечается наличие отягощенного акушерского (гинекологического, соматического) анамнеза.
- В последнюю очередь, но также подробно оценивают состояние плода (ЗВУР, гипоксия — хроническая, острая; крупный плод, подозрение на внутриутробное инфицирование и т. д.).
После построения диагноза составляют заключение (прогноз родов с учетом выявленных факторов риска для матери и плода) и план ведения родов.
Ведение родов в последовом периоде
После рождения плода начинается третий период родов — последовый. В последовом периоде происходят процессы отделения плаценты и оболочек от стенок матки и изгнания последа из половых путей. Главным условием, способствующим отслойке плаценты, являются последовые схватки.
Плацента отслаивается в спонгиозном (губчатом) слое. В области плацентарной площадки на стенке матки остаются базальный слой слизистой оболочки и частицы спонгиозного слоя.
Нарушение связи между плацентой и стенкой матки сопровождается разрывом маточно-плацентарных сосудов. Кровь, излившаяся из сосудов, накапливается между плацентой и стенкой матки и способствует дальнейшему отделению плаценты от места прикрепления. Отделение плаценты от стенки матки происходит либо с центра, либо с края. Если вначале отслаивается центральная часть плаценты, образуется скопление крови — ретроплацентарная гематома. Плацента выходит из половых путей плодовой поверхностью наружу.
При отделении плаценты с периферии кровь стекает вниз между стенкой матки и оболочками. Плацента выходит из половых путей нижним краем вперед; расположение оболочек сохраняется в том виде, в котором они находились в матке. Такое отделение плаценты встречается реже.
Выделению последа, кроме схваток, способствуют потуги. В процессе выделения последа вспомогательное значение имеет тяжесть самой плаценты.
При нормальном течении последового периода кровопотеря составляет не более 400 мл, в среднем 250 мл. Эта кровопотеря относится к физиологической, так как она не оказывает отрицательного влияния на организм женщины. После изгнания последа матка приходит в состояние длительного сокращения. Сократившиеся маточные волокна сдавливают просвет спиральных артерий, и кровотечение прекращается.
Необходимо неотступно наблюдать за признаками отделения последа, основными из которых являются:
- изменение контуров матки;
- опускание отрезка пуповины;
- отсутствие втягивания пуповины при глубоком вдохе или искусственной потуге;
- отсутствие флюктуационной волны в пупочном канатике при легком поколачивании пальцами по дну матки;
- наличие признака Кюстнера—Чукалова, при котором надавливание ребром ладони над лобковым симфизом при отделившемся последе не вызывает втягивания пуповины.
После отделения последа необходимо применять методы его выделения. Для этого собирают переднюю брюшную стенку в складку, надавливают ладонью на дно матки, заставляя роженицу потужиться. Допустимо легкое подтягивание за пуповину соответственно проводной оси таза, для чего пупочный канатик фиксируют вокруг руки акушера.
Последовый период самый короткий и самый опасный из всех периодов родов, так как нередко возникает риск кровотечения. В настоящее время последовой и ранний послеродовой периоды ведут активновыжидательно, что означает применение медикаментозной профилактики кровотечения, создание полной готовности к инфузионно-трансфузионной терапии и ручному вхождению в матку.
У всех рожениц последовый период ведут с иглой в вене. Для медикаментозной профилактики применяют внутривенный способ введения медикаментов, чтобы действие препарата было максимально быстрым и совпадало с моментом опорожнения матки (рождение ребенка). При ином способе введения (внутримышечно или под кожу) действие препарата является отсроченным и неэффективным.
Для медикаментозной профилактики кровотечения в последовом или раннем послеродовом периодах применяют следующие препараты: метилэргометрин (1 мл), сочетание метилэргометрина с окситоцином (по 0,5 мл в одном шприце), окситоцин (10 ЕД в 300 мл изотонического раствора хлорида натрия со скоростью 40 капель/мин). Окситоцин вводят внутривенно капельно, так как он быстро разрушается окситоциназой и по существу через 20—50 с окситоцина в крови уже нет. Задней долей гипофиза окситоцин вырабатывается тоже дискретно (пульсаторно). Для повышения энергии сокращения матки 1 мл метилэргометрина разводят в 20—40 мл 40 % раствора глюкозы или в 10 мл 10 % раствора глюконата кальция.
После выделения последа тщательно проверяют его целость, измеряют сантиметровой лентой по двум наибольшим размерам и взвешивают, чтобы оценить соответствие массы новорожденного и плаценты. Всю излившуюся кровь собирают в мерный цилиндр для оценки кровопотери.
Общепринято считать допустимую кровопотерю в последовом и раннем послеродовом периоде в количестве до 250 мл (до 0,5 % от массы тела). Это физиологическая кровопотеря, так как она легко компенсируется за счет гиперволемии при беременности. Кровопотерю от 250 до 400 мл относят к пограничной и принимают все меры для предупреждения ее возрастания.
Декларации прав матери и новорожденного
Декларации приняты на Конгрессе Всемирной ассоциации перинатальной медицины, Барселона, сентябрь 2001.
- Материнство — свобода выбора.
Каждая женщина имеет право выбирать время для рождения ребенка, временной интервал между деторождениями и количество детей. Использование эффективных контрацептивных методов должно быть доступно для каждой женщины.
- Все женщины имеют право получить необходимые знания и информацию о репродуктивном здоровье, беременности, родах и состоянии здоровья новорожденного.
Сотрудники здравоохранения обязаны обеспечить такими знаниями как женщин, так и их партнеров и содействовать посещению обоими партнерами подготовительных курсов как неотделимой части перинатальной помощи.
- Все женщины имеют право на гарантированную правительством любой страны мира достаточную медицинскую помощь и беременность без ненужного риска.
Все женщины имеют право на медицинскую помощь во время беременности. Медицинское обслуживание во время беременности должно быть качественным и иметь достаточные ресурсы. Акушерская помощь не имеет границ. Акушерская помощь должна оказываться с учетом уважения к разнообразию культур и религий.
- Все женщины имеют право получить достаточную информацию о технологии процедур и манипуляций, используемых во время беременности и родов, и должны иметь доступ к наиболее безопасным из них.
Все беременные женщины имеют право на получение информации о процедурах, используемых во время пренатальной диагностики. Согласие женщины на проведение этих тестов должно быть свободным и основанным на полученной и достаточной информации.
- Все женщины имеют право на достаточное питание во время беременности.
Питание женщины должно позволять ей получать все необходимые питательные вещества как для правильного развития и роста ребенка, так и для ее собственного здоровья.
- Все женщины имеют право сохранить работу во время беременности.
Доступность и продолжение рабочей деятельности должно быть гарантировано всем женщинам, и беременность не должна быть причиной дискриминации. Право на материнство должно быть защищено правительственными законами о труде так, чтобы они гарантировали декретный отпуск и адаптацию рабочего распорядка дня без изменения зарплаты и риска потери работы. Матери имеют право кормить грудью детей во время рабочих часов.
- Все женщины не должны подвергаться дискриминации, уголовной ответственности или общественному осуждению из-за добровольно прерванной беременности.
- Право на материнство не может быть ограничено из-за социального положения.
Семьи с одним родителем, как и семьи с двумя родителями, имеют одинаковые права относительно материнства.
- Каждая мать имеет право на то, чтобы разделять ответственность с отцом за решение о деторождении.
Отец ребенка должен уважать решения, принятые женщиной, и не имеет право принуждать женщину к материнству. Все решения, связанные с деторождением, должны приниматься как мужчиной, так и женщиной с одинаковой ответственностью.
- Все женщины имеют право быть проинформированными о пользе грудного вскармливания и имеют право на условия, чтобы начать его сразу после родов.
Женщины могут свободно без социального и культурного осуждения выбирать, как вскармливать ребенка.
- Все женщины имеют право участвовать в процессе принятия решений (диагностика и терапия), которые могут воздействовать как на нее, так и на плод.
Все решения должны быть свободными и основанными на полной информации.
- Женщины, которые рожают в общественных учреждениях здравоохранения, имеют право выбирать одежду (себе и новорожденному), питание, распоряжаться плацентой и совершать другие вещи, которые важны для нее с точки зрения культуры.
Все женщины имеют право находиться с детьми все время, пока они в госпитале, при условии, что их состояние здоровья позволяет им.
- Беременные женщины, страдающие наркоманией, ВИЧ-инфицированные, имеющие медицинские и социальные проблемы, которые могут вызвать их общественную изоляцию, имеют право на специальные программы помощи.
Беременные женщины-иммигранты имеют право на обслуживание в таких же условиях, как и женщины из этих стран.
- Все женщины имеют право на конфиденциальность репродуктивного процесса, и медицинские работники обязаны уважать это право.
Работники здравоохранения не должны считать, что недостаток ресурсов может быть причиной, позволяющей не соблюдать права женщин и общества в целом на репродуктивное здоровье.
Изменения и самочувствие будущей мамы на 37 неделе
Матка вместе с ребенком и остальным немаловажным «содержимым» в весе составляет до 7 кг, а её высота равна в среднем 33 см.
| Параметры беременной женщины | Показатели на данном сроке |
|---|---|
| Прибавка в весе (от начала беременности) | 11 – 14 кг |
| Прибавка в весе (за неделю) | ~ 200 г |
| Окружность живота | 92 – 98 см |
| Увеличение высоты дна матки | 36 – 40 см |
Ощущения беременной на 37 неделе
- Для женщины на тридцать седьмой неделе беременности характерно находиться в нетерпеливом состоянии ожидания наступления родов. Желание как можно скорее родить малыша усиливают окружающие, постоянно любопытствующие, когда же кроха появится на свет.
Совет! С личными вопросами про пол ребенка, дату родов и другими сталкивается практически каждая мамочка. К подобному проявлению интереса следует относиться с пониманием и спокойствием, ведь рождение нового человечка – волнительное событие для всех, кто находится рядом с вами.
- Шейка матки находится в процессе активного созревания. О том, что шейка готова к родам, врач-акушер определит на осмотре по ее длине – она должна быть меньше 1 см. Длина незрелой шейки составляет от 2 см. Шейка матки к концу срока беременности размягчается, но в районе внутреннего зева остается плотной. Если зрелость шейки достигла своего пика, то не за горами наступление родового процесса.
- Одним из признаков – предвестников родов может быть повышенная температура тела будущей мамы. Для женщины в интересном положении низкая теплоотдача считается нормой, поэтому температура выше 37 градусов может быть на протяжении всей беременности. Но если показатель на термометре внезапно стал выше 38 градусов (без признаков ОРВИ), то об этом нужно сообщить врачу, ведущему беременность. Это может быть как сигналом того, что близится момент рождения ребенка, либо следствием начинающейся инфекции что также требует пристального медицинского наблюдения на данном сроке.
Что может беспокоить будущую маму на данном сроке:
- отчетливые распирающие боли в области малого таза и промежности;
- боли в икроножных мышцах и суставах ног;
- онемение конечностей, судороги в ночное и дневное время суток;
- интенсивные боли в копчике, пояснице, носящие длительный характер;
- ощутимо сильные толчки ребенка (хотя и более редкие в сравнении с предыдущими неделями беременности);
- тянущие ощущения внизу живота, напоминающие менструальные боли.
Если беременную беспокоят частые ноющие боли в области живота, не стоит терять время, – необходимо обратиться к врачу-гинекологу. Хотя ощущения того, что тянет живот, вполне нормальны для третьего триместра, стоит лишний раз перестраховаться.
Обратите внимание! Когда женщина в положении часто замечает, что матка будто «каменеет» на сроке в 37 недель, это также весомый повод посетить в ближайшее время женскую консультацию. Напряженный низ живота часто является признаком гипертонуса матки, а это прямая причина возникновения преждевременных родов.
Основные предвестники родов на 37-й неделе
- «Опустился живот – роды не заставят себя ждать». Этот предвестник замечали женщины на протяжении многих веков, и он имеет под собой реальные основания предполагать, что беременность подходит к концу. На 37 неделе беременности живот у женщины опускается вниз, а головка малыша перемещается в область таза. Визуально живот становится ниже, что становится заметным как маме, так и окружающим.
- Уходят такие неприятные симптомы, как изжога и одышка. Будущая мама, страдавшая этими недугами с середины второго триместра, наконец может вздохнуть спокойно. Но теперь основной вес женского органа с плодом приходится на мочевой пузырь, поэтому желание «сходить по-маленькому» может преследовать беременную каждые полчаса.
- Расширение вен нижней части прямой кишки – также один из симптомов, входящих в предвестники родов. Так как ребенок на 37 неделе своей массой более 2 кг давит на нижние органы, себя может проявить неприятное заболевание – геморрой. Он доставит будущей маме не только неудобства, но и боли при опорожнении кишечника. В случае появления этого недуга полезно включить в рацион продукты питания со слабящими свойствами – свеклу, чернослив; а также пить больше жидкости.
- Различные болевые ощущения в организме также могут предвещать скорое родоразрешение. Самым часто встречающимся предвестником предстоящих родов считаются схватки Брекстона-Хикса. Они напоминают женщине неприятные, но терпимые боли при месячных. Эти схватки зовутся иначе «тренировочными», они готовят матку к предстоящему процессу рождения малыша.
- Возникающие в течение дня сокращения постепенно становятся более похожими на схватки при родах. Вместе с этим увеличивается продолжительность болей. В связи с набранным вовремя беременности весом боли могут давать знать о себе в позвоночнике, животе и промежности.
Предлагаем посмотреть видео о предвестниках родов у первородящих и повторнородящих женщин:
Малыш на 37 неделе беременности: рост, вес, развитие
37 неделя беременности – это 9 акушерский месяц и 1 неделя. Ребенок на этом сроке физически готов к рождению и самостоятельной жизни вне материнской утробы.
- В последний месяц беременности кроха набирает вес ежедневно до 14 г в день. Развитие плода на 37 неделе практически полностью завершается.
- Околоплодных вод становится все меньше, ребенок растет и ему уже тесно располагаться в матке. Первородной смазки остается немного, пушок на коже полностью исчезает.
- У малышей мужского пола яички опускаются в мошонку; у девочек большие половые губы прикрывают малые.
Развитие плода, вес и рост на 37 неделе, а также другие показатели (в соответствии с нормами ВОЗ) указаны в таблице ниже.
| Параметры развития плода | Примерные показатели нормы (на данном сроке) |
|---|---|
| Рост | 47 – 49 см |
| Вес | 2800 – 3000 г |
| Окружность головы | ~ 307 – 353 мм |
| Диаметр живота | ~ 299 – 361 мм |
| Толщина плаценты | ~ 3,43 см |
Расположение малыша в матке на 37 неделе
Положение ребенка на сроке в 37 недель устойчивое. Правильным предлежанием считается головное, и именно оно чаще всего встречается у детей на этой неделе беременности. Младенец держит ножки и ручки в скрещенном положении, и лежит головкой вниз. Тазовое предлежание констатируется гинекологами гораздо реже. Из-за неправильного положения плода в большинстве роддомов назначают плановое кесарево сечение. Но паниковать до родов не стоит – ребенок еще может повернуться в нужное положение благодаря специальным упражнениям.
Важно! Во время проведения УЗИ в приемном отделении роддома врач уточнит положение ребенка и примет окончательное решение о способе родоразрешения.
Изменения у малыша на 37 неделе
- У плаценты запускается процесс старения, к ребенку с каждой неделей поступает меньше кислорода и питательных веществ.
- Легкие младенца на 37 неделе уже достаточно развиты для того, чтобы ребенок смог дышать в случае появления на свет. Они еще не включены в систему кровоснабжения, но в момент родоразрешения в сердце открывается клапан для поступления крови в легкие.
- Вырабатывается гормон кортизон, который говорит о полном развитии системы дыхания плода. Ребенок вовсю имитирует дыхательные и глотательные движения, что можно увидеть на ультразвуковом исследовании.
- Органы зрения и слуха полностью созрели. Активно включаются в общую работу организма ребенка органы пищеварительной системы. Кишечник совершает первые перистальтические движения. Образовался в небольшом количестве меконий – первородный кал.
- В головном мозге запускается процесс – развитие координации движений. Он будет длиться в течение первых 12 месяцев после рождения ребенка. На нейронах образуется защитная оболочка, которая слаженно передает нервные импульсы.
- Времяпровождение крохи во время бодрствования сопровождается сосательными движениями большого пальца руки. Так происходит подготовка малыша к грядущему грудному вскармливанию.
- Головка остается мягкой, череп еще не закостенел, это поможет младенцу пройти по родовым путям. Продолжается уплотнение ушных и носовых хрящей. К концу недели половая система малыша также полностью завершит свое формирование.
Какие обследования ждут беременную на 37 неделе?
В третьем триместре, на поздних сроках беременности, обследования у будущей матери проводятся по принципу – диагностировали проблему, провели её коррекцию, проверили результат лечения.
Общий анализ мочи является исключением – беременная должна его сдавать от начала беременности и до самых родов. С 37 недели анализ мочи назначают для сдачи примерно 1 раз в неделю. Дело в том, что с приближением родов растет нагрузка на почки. Также существует риск того, что матка, сильно увеличившись в размерах, может сдавить мочеточники. А это уже приведет к опасной для матери и плода инфекции.
Кардиотокография (КТГ) оценивает два параметра – частоту сердцебиения ребенка и состояние тонуса матки у беременной. Это исследование необходимо проходить как минимум 1 раз в неделю до родов. Наблюдая за сердцебиением малыша, врачи смогут вовремя заметить и предотвратить осложнения. Если КТГ покажет, что ребенку не хватает кислорода, то, вероятно, естественные роды кроха может не выдержать – это прямо показание к проведению кесарева сечения.
Важно! Если акушер рекомендует вам пройти внеочередное исследование КТГ, не стоит отказываться от него. Чем раньше у плода выявят гипоксию, тем больше времени останется на лечение и тем эффективнее оно будет.
На 37-38 неделях врач-гинеколог может назначить беременной ультразвуковое исследование. Задача УЗИ на данном сроке заключается в том, чтобы:
- выявить соответствие размеров плода акушерским срокам;
- определить степень зрелости плаценты;
- оценить количество околоплодных вод.
Кроме того, УЗИ позволит оценить мышечный тонус плода, изучить его двигательную и дыхательную активность, ведь уже с 32-33 недели малыш начинает внутриутробно учиться «дышать». В качестве приятного бонуса по окончанию исследования врач предоставит вам фото ребенка для семейного архива. Даже простое 2D УЗИ даст возможность рассмотреть черты лица крохи, и предположить, на кого из родителей он больше похож.
Важно! Часто пациентки в положении опасаются, что ультразвуковое исследование может навредить еще не родившемуся малышу. Беспокоиться по этому поводу не стоит – многочисленные исследования ученых доказали, что УЗИ полностью безопасно для плода на любом сроке беременности.
Питание мамы: здоровые советы для 37 недель
Идет 37 акушерская неделя. В рационе беременной женщины в этот период не должно быть следующих категорий продуктов: соленого, жирного, копченого, жареного и обилия сладкого. Помните – малыш «черпает» питательные вещества из маминых запасов, поэтому важно, чтобы её меню было разнообразным и полноценным.
Примерное меню будущей мамы в 37 недель
| 1-й завтрак | Ленивые вареники со сметаной, кофейный напиток с молоком, бутерброд с маслом и сыром |
| 2-й завтрак | Чай, ватрушка с творогом, яблоко |
| Обед | Овощной суп, жаркое по-домашнему, кисель, хлеб |
| Полдник | Йогурт, печенье, банан, ягодный морс |
| Ужин | Рыбная запеканка с овощами, хлеб, некрепкий чай |
| На ночь | Булочка с изюмом, кефир |
Что важно знать о питании на данном сроке беременности:
- Полностью исключать из меню животный белок нельзя. Ежедневно в меню будущей мамы обязательно должны быть тушеное/отварное/запеченное в духовке мясо или рыба. В противном случае, при нехватке белка, самой женщине и её сидящему внутри младенцу грозит нарушение белкового обмена.
- Стоит отказаться от тяжелых блюд в пользу овощных салатов, приправленных полезным растительным маслом. В качестве перекуса отлично подойдут свежие плоды фруктов – бананы, груши, персики, яблоки.
- Есть желательно часто и небольшими порциями: такое дробное питание позволит держать вес под контролем и избегать нарушений пищеварения. Это особенно актуально, когда растущая матка на позднем сроке вовсю давит на желудок и кишечник.
Фото животика на 37 неделе беременности:
Активная подготовка к родам
Собираем вещи в роддом (видео – опыт мамы): Для будущей мамы настало самое время идти на курсы подготовки к процессу родов. Они обычно бесплатны и проводятся в женских консультациях. С их помощью женщина в положении освоит полезные навыки:
- основы продуктивного дыхания во время схваток;
- обезболивающее гудение или «пение»;
- самомассаж поясницы и многое другое.
На заметку! На последних сроках беременности инструктор научит, как правильно тужиться, но делать это нужно строго под присмотром специалиста. Самодеятельность в таких тренировках на 37 неделе может спровоцировать настоящие схватки, учитывая, сколько это месяцев, и что ребенок при подобных манипуляциях может раньше времени появиться на свет.
Физические нагрузки просто необходимы женщинам, ожидающим малыша. Только перейдя к практике, можно научиться тренировать дыхание, отработать технику расслабления мышц, чтобы сделать грядущий процесс родов менее болезненным. Вот перечень занятий, которые можно практиковать, начиная с 3-его триместра беременности:
Аквааэробика и плавание
Занятия в воде расширяют дыхательные возможности женщины, улучшают растяжку, регулируют работу сердечно-сосудистой системы организма. Водные процедуры полезны тем, что предотвращают (иногда даже решают) возможные проблемы с позвоночником у будущих мам.
Йога для беременных
Комплекс упражнений, специально подобранных для беременных женщин, развивает гибкость, тренирует дыхание, учит концентрироваться и укрепляет мышцы тазового дна, которые имеют одно из важнейших значений в родовом процессе.
Занятия ОФП
Движения, предусмотренные в рамках курсов общей физической подготовки, укрепляют задействованные в процессе родов группы мышц. Также регулярные занятия ОФП повышают общую выносливость организма.
Альтернативные методики
Музыкальная и арт-терапия могут дать возможность выразить будущим мамам чувства, переполняющие их (привет, гормоны!) и таким образом избавиться от стресса, страхов и прочих негативных ощущений.
Важно! По итогу к концу 37 недели женщина должна уметь контролировать дыхание в определенном ритме и расслаблять мышцы промежности. Все это облегчает схватки и помогает сохранять самообладание в родах.
Роды на 37 неделе – пора ехать в роддом?
Зачастую у мамы на сроке в 37 недель могут возникнуть тревога и страх, как правило, от недостатка информации перед предстоящим событием. Именно поэтому каждой женщине в третьем триместре необходимо уяснить хотя бы в общих чертах, что будет происходить с её организмом во время родов.
Ехать в роддом необходимо незамедлительно, если:
- излились околоплодные воды;
- отошла слизистая пробка – комочек слизи с прожилками темной крови;
- появились яркие кровяные выделения;
- начались регулярные схватки с интервалом между ними 10-15 минут.
Что делать, если болит живот и поясница:
- если болит поясница, каменеет живот и появились боли, напоминающие схватки, не нужно паниковать. Первым делом расположитесь поудобнее и наблюдайте на часах, через какое время схватки повторяются;
- на первом этапе напряжение и боль в матке возникают каждые полчаса и длятся не более 15-20 секунд. Но постепенно интервал между схватками уменьшается, а их длительность, наоборот, увеличивается. Если схватки нерегулярны и через некоторое время вовсе исчезли, значит, это был ложный, «тренировочный» процесс. Эти схватки в отличие от родовых не приводят к открытию шейки матки;
- в том случае, когда схватки все же нарастают и интервал между ними сократился до 15 минут, болезненно тянет низ около 30 секунд без перерыва – самое время отправляться в приемное отделение перинатального центра.
Важно! Не забудьте взять с собой в роддом все необходимые документы: обменную карту, медицинский страховой полис, родовой сертификат и паспорт.
Что такое цервикометрия?
Цервикометрия при беременности представляет собой эхографическое определение состояния областей внутреннего и наружного зева шейки матки и (главное) длины закрытой части цервикального канала. Исследование проводится во втором триместре в целях возможно более раннего выявления риска развития угрожающего состояния прерывания беременности.
Несмотря на появление и развитие в области медицины, в частности, в акушерстве и гинекологии, различных новых технологий и средств оказания помощи, число преждевременных родов во всем мире не уменьшается и в среднем составляет около 5-10%.
Основными факторами риска их развития являются:
- поздний выкидыш в анамнезе;
- многоплодная беременность;
- преждевременные роды в прошлом в результате самопроизвольного развития родовой деятельности, преждевременного излития околоплодных вод, медикаментозного или инструментального воздействия на шейку матки, обусловленных медицинскими показаниями;
- аномальное строение матки (двурогая матка);
- различные предшествующие манипуляции и операции на шейке матки, например, конизация.
Целесообразность проведения исследования
Сохранение беременности и нормальное течение родов во многом обусловлено уникальной частью всей женской репродуктивной системы — шейкой матки. Последняя является не только барьером на пути проникновения инфекции, но и, что еще более важно, обеспечивает удержание в матке плода до момента начала родов. Это происходит благодаря сложным процессам постепенного ее «созревания».
Под термином «созревание» подразумеваются процессы ее постепенного размягчения, уменьшения длины и, соответственно, расширения цервикального канала, вплоть до постепенного ее сглаживания. Такие процессы обеспечения физиологического течения беременности и родов являются естественными и необходимыми. Но этапы и уровень их развития должны соответствовать срокам беременности.
В противном случае развивается истмико-цервикальная недостаточность (ИЦН), результатом которой может стать досрочное самопроизвольное прерывание беременности.
Таким образом, одним из ключевых признаков угрожающего прерывания беременности является укорочение шеечного канала, начинающееся за счет раскрытия внутреннего зева и не соответствующее нормам таковой на данном сроке беременности. Его прогрессирующее укорочение во втором триместре представляет собой возрастающий риск преждевременных родов.
По сравнению с ручным акушерско-гинекологическим исследованием, ультразвуковое измерение позволяет выявить укорочение шейки матки значительно раньше и более четко. В то же время, по сравнению с абдоминальной методикой УЗИ, трансвагинальная цервикометрия характеризуется возможностями более точного измерения длины именно закрытой части цервикального канала.
Опасна ли цервикометрия для плода?
В целях безопасности получения диагностической информации воздействие ультразвука на женщину и плод ограничено мощностью ультразвуковых волн и длительностью процедуры по принципу «настолько минимально, в какой степени это является целесообразным».
Большинством профессиональных организаций признано, что использование приборов УЗИ в «М» и «В» режимах энергетического воздействия, учитывая их ограниченную акустическую мощность, является совершенно безопасным при любых сроках беременности, в отличие от допплерографии, особенно с озвучиванием в ограниченной зоне исследования.
Можно ли при цервикометрии узнать пол ребенка?
Метод предназначен для измерения длины цервикального канала во втором триместре с помощью трансвагинального датчика, но не для определения пола плода. Последнее, конечно, возможно. Но необходимость увеличения длительности процедуры и, кроме того, частота диагностической ошибки из-за высокого расположения плода делают попытку установления его пола этим способом нецелесообразной.
Показания
Общие показания к цервикометрии следующие:
- Предположение о возможном развитии истмико-цервикальной недостаточности.
- Аномалии развития матки.
- Многоплодная беременность.
- Перенесенные вмешательства на шейке матки хирургического и/или лечебно-диагностического характера.
- Окончание предыдущих беременностей в анамнезе поздним самопроизвольным прерыванием или преждевременными родами.
- Контроль во время наложения швов на шейку матки (цервикальный серкляж) или установки акушерского разгружающего пессария.
Если вы в группе риска
Как часто нужно делать цервикометрию при ИЦН в зависимости от групп риска в отношении угрозы развития истмико-цервикальной недостаточности и какие выводы из нее должен сделать акушер-гинеколог?
- Беременные с низким риском
В эту группу включены женщины с одноплодной беременностью, при условии отсутствия у них в прошлом преждевременных родов. Таким беременным на 18 – 22-недельном сроке проводится обычное скриннинговое эхографическое трансабдоминальное исследование. В случае значений длины цервикального канала меньше 35 мм им показана трансвагинальная цервикометрия. Если результаты последней составляют меньше 25 мм, акушер-гинеколог рекомендует применение прогестероновых препаратов. Цервикальный серкляж в этом случае не показан.
- Группа с промежуточным риском
В нее включают беременных с аномалиями развития матки, а также перенесших конизацию или другие хирургические манипуляции и операции. При проведении скриннинга беременным этой группы необходимо трансвагинальное ультразвуковое исследование. При длине цервикального канала меньше 25 мм назначаются прогестероновые препараты. Наложение швов или установка акушерского разгрузочного пессария не проводятся.
- Беременные с высоким риском
К группе с высоким риском относятся женщины с одноплодной беременностью, в анамнезе которых:
- На сроках 30-37 недель были преждевременные роды по различным причинам, включая преждевременное излитие околоплодных вод. Они подлежат обычному (во втором триместре) скриннинговому исследованию на сроках 18-22 недель, предусматривающему трансабдоминальное УЗИ с оценкой длины шеечного канала. Если этот показатель составляет меньше 35 мм, необходим ультразвуковой трансвагинальный контроль. Выявление в результате последнего длины цервикального канала меньше 25 мм является показанием к назначению препаратов прогестерона. Цервикальный серкляж не проводится.
- Имелись преждевременные роды до 30 недель беременности, в том числе преждевременные роды или прерывание беременности во втором триместре по медицинским показаниям. Таким женщинам каждые две недели, начиная с 16 – 24-ой недели, рекомендуется трансвагинальная цервикометрия. Если в результате ее проведения показатель составляет 30 мм, рекомендуется продолжение наблюдения в том же режиме, 25 – 30 мм — еженедельный контроль, при длине цервикального канала меньше 25 мм назначается вагинальное применение микронизированного прогестерона и решается вопрос о применении вагинального серкляжа или об установке акушерского разгрузочного пессария.
После наложения швов на шейку матки или при установленном пессарии дальнейшее проведение ультразвукового трансвагинального цервикометрического исследования нецелесообразно.
Ультразвуковая цервикометрия во втором триместре беременности, проводимая с учетом группы риска (низкой, промежуточной или высокой), позволяет акушер-гинекологам делать лишь предположительные выводы. Нет убедительных данных о ее эффективном использовании в скриннинговых тестированиях в целях предотвращения развития преждевременных родов при истмико-цервикальной недостаточности.
В то же время, этот метод значительно повышает возможности врачей в своевременном выявлении во втором триместре (с большой долей вероятности) женщин с угрозой преждевременных родов, в определении частоты повторных процедур и в выборе, с учетом остальных лабораторно-инструментальных исследований, рекомендаций и тактики дальнейшего ведения пациенток.
При этом не должно быть слишком сильного давления датчиком, что может привести к ложным результатам измерений. В целях уточнения диагноза в сомнительных случаях можно использовать методику 15-секундного давления рукой на дно матки, после чего проводится повторное измерение и выбирается наименьшее из полученных значений.
Цервикометрия — это УЗИ шейки матки при беременности, измерение длины цервикального канала. Ожидает будущих мам в комплексе со скрининговым исследованием.
Все выглядит как обычное УЗИ. Измерить длину шейки врач может трансвагинального (введя датчик во влагалище), это называется ТВУЗИ, или абдоминально (через живот). Второй метод менее информативен, хотя большинство будущих мам, понятное дело, предпочтут его.
Цервикометрия при беременности — что это такое
Цервикометрия — это УЗИ шейки матки при беременности, измерение длины цервикального канала. Если у будущей матери нет угрозы прерывания беременности и в прошлом не было выкидышей на большом сроке или преждевременных родов, данная медицинская процедура ожидает их в комплексе со стандартным УЗИ на сроке 20-22 недели, то есть на втором скрининговом. Шейку матки в данном случае измеряют просто в целях профилактики. А в целом показания для исследования и факторы риска следующие:
- многоплодная беременность;
- гипертонус матки и боли в животе;
- потеря беременности в прошлом из-за несостоятельности шейки;
- в анамнезе есть операция на шейке (например, конизация) или остались рубцы с прошлых родов;
- синдром Элерса-Данлоса синдром.
Короткий и расширенный цервикальный канал, особенно до 25 недели — это фактор риска преждевременных родов. Статистика следующая:
- 18% женщин рожают раньше срока при шейке менее 25 мм;
- 25% — при шейке менее 20 мм;
- 50% — при длине цервикального канала менее 15 мм.
Также играет роль форма внутреннего зева. В норме, если шейка закрыта, это буква Т. При преждевременном созревании шейки форма меняется на букву Y, потом V и, наконец, U. Если пролабирует (в шейку «выпячивается») плодный пузырь, врач видит «песочные часы». На картинке видно, что считается нормой, а что патологией.
Отклонения от среднестатистических норм
Но не стоит переживать, если данные не соответствуют таблице. При двойне этот показатель выше. Также значение среднестатистических параметров высоты матки могут быть выше из-за:
- Узкого таза;
- Крупного плода;
- Многоводия;
- Сахарного диабета у беременной;
- Плод занял неправильное положение.
При маловодии, задержке развития ребенка, у мамы широкий таз, неразвивающаяся беременность, неправильно поставленный срок беременности это значение ниже среднестатистических норм.
Если выявлены какие-либо серьезные отклонения в измеряемом показателе (до 2 недель) врач должен назначить УЗИ, чтобы выявить причины. Если обнаружены мало- и многоводие, а также задержка развития ребенка, то необходима госпитализация для устранения причин.
Маловодие может возникнуть в связи с инфекцией, пороками развития почек у ребенка или вовсе с их отсутствием и хромосомными аномалиями.
Многоводие возникает в тех случаях, если у ребенка имеются пороки развития органического характера (например, пороки развития ЖКТ), внутриутробное инфицирование.
При задержке развития размеры ребенка не соответствуют норме на данном сроке беременности, что связано с недостаточностью поступления питательных веществ и кислорода.
Если не прослушивается сердцебиение, то необходимо также госпитализироваться для удаления из полости матки замершего плода.
В дополнение к УЗИ врач назначает анализы крови, анализы на ИППП, консультацию генетика, исследование амниотической жидкости.
Другие случаи не требуют какого-либо лечения.
Влияние эстрадиола на беременность
Гормон эстрадиол не менее важный показатель, нежели высота матки или его близкий родственник – гормон прогестерон.
Эстрадиол оказывает влияние на:
- Репродуктивное здоровье;
- Подготовку слизистой матки к прикреплению эмбриона;
- Адекватное функционирование матки, влагалища и вульвы, яичников и маточных труб;
- Отечность;
- Сохранение беременности;
- Нормальное кровообращение в сосудах матки и плаценты;
- Подготовку к родам.
Норма эстрадиол по неделям приведена в таблице ниже.
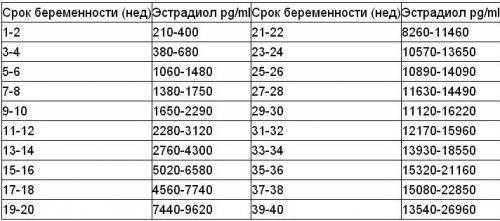 Низкие показатели этого гормона могут указывать на задержку развития плода, воспалительных хронических заболеваний мочеполовой системы, об угрозе выкидыша, о плохом состоянии плаценты. Перед родами пониженный эстрадиол замедляет родовую деятельность. Это может быть причиной перенашивания беременности или ослабления схваток.
Низкие показатели этого гормона могут указывать на задержку развития плода, воспалительных хронических заболеваний мочеполовой системы, об угрозе выкидыша, о плохом состоянии плаценты. Перед родами пониженный эстрадиол замедляет родовую деятельность. Это может быть причиной перенашивания беременности или ослабления схваток.
Низкое содержание эстрадиола обязательно требует коррекции, чтобы беременность и родовая деятельность развивались физиологично.
Повышенные показатели эстрадиола бывают вследствие принятия определенных медпрепаратов и болезней. Как правило, высокое содержание этого гормона не требует лечения. Исключение составляет высокая задержка жидкости в организме, то есть отеки.
Похожие статьи:
Почему ребенок икает во время беременности: что это такое, причины и к…
Ощущения, которые чувствует женщина, нося под сердцем малыша, самые разнообразные. И не всегда можно…
Что происходит на 19 неделе беременности с мамой и малышом…
В этой статье рассказывается о том, что происходит на 19 неделе беременности с мамой и ее ребенком, …
Свадебные платья для беременных: варианты фасонов…
Беременность – не повод откладывать пышную свадебную церемонию. Так думают многие сегодня, и они сов…
Ультразвуковое исследование на ранних сроках беременности…
Беременность – прекрасная пора. Но, чтобы в дальнейшем следить за развитием плода, потребуется ультр…
Одежда для беременных: актуальные новинки и тренды…
Период беременности – волшебное время и повод стать еще красивее, чем раньше. Современная мода предл…
Можно ли часто делать УЗИ при беременности…
В данной статье речь пойдет о проблеме, которая практически волнует всех будущих мам. Можно ли часто…
Как носить послеродовой бандаж и насколько это необходимо молодой маме…
Роды – это самое важное, долгожданное и счастливое событие в жизни любой женщины. Само осознание тог…
На какой неделе беременности начинает шевелиться ребенок…
Какой же долгожданный момент первого шевеления малыша у мамы в животике! Как только молодая мамочка …
Признаки замершей беременности: причины, сроки, как избежать…
К сожалению, в настоящее время патологически протекающих беременностей становится все больше. Одной …
Мода для беременных весна-лето 2018
Многие беременные ошибочно думают, что в этот период можно забыть о модных тенденциях, заменив привы…
Предыдущая статья: С чем носить серебристые кеды, чтобы выглядеть современно и актуально
Следующая статья: Юбка карандаш ниже колена: с чем носить и как правильно сочетать
Узи шейки матки при беременности: как делают
Шейка матки (ШМ) – это своеобразные ворота в саму матку, и неудивительно, что на протяжении всей беременности она претерпевает ряд изменений, постепенно «созревая» к рождению крохи. УЗИ шейки матки при беременности является обязательной частью обследования будущих матерей. Почему так важно следить за ее состоянием, когда назначают и как проводят подобное обследование, расскажем далее.
УЗИ шейки матки при беременности
Целью каждого скринингового УЗИ является мониторинг не только развития плода, но и состояния стенок и шейки матки. Это позволяет вовремя обнаружить и предупредить многие осложнения при беременности, в том числе и ее невынашивание. Ведь во многом от того, как будет происходить процесс изменения размера ШМ, зависит вероятность преждевременных родов или переношенной беременности.
Кому назначают?
Но есть случаи, когда УЗИ шейки матки назначают чаще, чем обычно. К группе риска относят женщин, у которых:
- в анамнезе были преждевременные роды или выкидыш во втором триместре;
- подозрение на истмико-цервикальную недостаточность (это состояние, при котором ШМ ослаблена и не справляется с возрастающим на нее давлением);
- многоплодная беременность;
- в истории было хотя бы одно хирургическое вмешательство на шейке матки;
- при определенных показаниях были наложены швы на шейку матки для сохранения беременности.
Также причинами укорочения ШМ, что влечет особый режим мониторинга ее состояния, могут стать:
- воспалительные процессы в органах в малом тазу;
- инфекции;
- осложнения после кровотечений.
Следует отметить, что короткая шейка матки может быть не чем иным, как индивидуальной особенностью женщины. Это также подтверждается путем проведения ряда обследований.
Длина шейки матки как показатель даты родов
По мнению гинекологов, опираясь на показатели длины ШМ, можно практически точно определить приближающуюся дату родов или появление риска рождения ребенка намного раньше положенного срока и предотвратить это.
Длина шейки матки подскажет, как скоро произойдут роды
Согласно результатам исследований американских ученых в начале 21 века, если знать длину короткой шейки матки на сроке между 14 и 24 неделями, можно предположить, на какой неделе беременности произойдут ранние роды. Беременной могут назначить внеочередное УЗИ, если гинеколог при осмотре обнаружил несоответствие длины шейки матки сроку беременности. В таблице можно увидеть, что с увеличением срока длина ШМ уменьшается.
Соответствие срока беременности в неделях нормальной длине шейки матки в сантиметрах:
- 11-13 недель — 3,5-4,5;
- 16-20 недель — 4-4,5;
- 25-28 недель — 3,5-4,0;
- 32-36 недель — 3,0-3,5;
При этом учитываются и другие данные: акушерская история женщины, является ли она перворожающей или нет и другие факты. При этом шейка матки более 2,5 см считается нормальной, меньше – короткой. А вот если в 24 недели данные показатели меньше 1,5 см, то это уже считается патологией и грозит прерыванием беременности.
Таким образом, если длина ШМ:
- меньше 1 см, то роды пройдут с большой вероятностью на 32 неделе;
- меньше 1,5 см – ребенок родится на 33 неделе;
- меньше 2 см – ждать рождения малыша следует на 34 неделе;
- меньше 2,5 см – роды пройдут между 36 и 37 неделями.
Как проводят УЗИ?
При сборах на УЗИ женщин волнуют вопросы, как делают подобное исследование и как оно повлияет на ребенка. Эту процедуру проводят:
- трансабдоминально;
- трансвагинально.
Первый вид исследования проводится путем перемещения датчика по поверхности живота. В результате специалист оценивает развитие плода, его положение и размеры, состояние матки и многие другие показатели. Когда требуется наиболее точное определение на УЗИ длины шейки матки, то проводят его трансвагинально.
Такой вид обследования также покажет, в каком состоянии находится внутренний зев ШМ и нет ли V-образного его раскрытия, что может свидетельствовать об угрозе невынашивания ребенка.
Особой подготовки оба вида ультразвукового исследования не требуют. Они проводятся на пустой мочевой пузырь. Особых ограничений в режиме питания также нет.
Оба вида УЗИ — неинвазивные методы обследования, являются безопасными и не наносят вреда малышу и его маме.
Не стоит игнорировать дополнительно назначенное УЗИ, так как это может помочь вовремя определить отклонения в состоянии шейки матки. Оперативное лечение поможет сохранить беременность и родить ребенка в положенный срок.
Источник: