 Белая лихорадка заболеванием не является, она выступает в роли защитной реакции при большом количестве острых инфекционных и воспалительных заболеваний. Благодаря высокой температуре повышается выработка и выброс интерферона – это противовирусный белок.
Белая лихорадка заболеванием не является, она выступает в роли защитной реакции при большом количестве острых инфекционных и воспалительных заболеваний. Благодаря высокой температуре повышается выработка и выброс интерферона – это противовирусный белок.
Вирусы теряют свою способность к атаке, размножению. Но не всегда повышенная температура оказывает положительное влияние на организм человека.
Врач-терапевт: Азалия Солнцева
✓ Статья проверена доктором
- Характеристика заболевания
- Посмотрите видеоролики этой теме
- Помощь
- Как проявляется
- Белая и красная формы
- Почему возникает
- У взрослых
- Чем помочь
- При ангине
- Последствия и осложнения
Содержание
Помощь
В первую очередь при повышенной температуре родители начинают ее сбивать разными жаропонижающими препаратами, но в этом случае к проблеме стоит подойти со всей серьезность. Следует определить состояние малыша, насколько он плохо себя чувствует, учитывать сопутствующие симптомы.
Что делать при высокой температуре (неотложная помощь при жаре):
- Важно обеспечить малышу полный покой и постельный режим.
- Следует воздержаться от приема пищи, не заставляйте малыша насильно покушать, это может еще больше усугубить ситуацию.
- Если малыш все же захотел поесть, следует исключить из его рациона все жирное, соленое, кислое, жареное.
- При питании отдайте предпочтение легким бульонам, картофельному пюре или каше (без масла).
- Регулярно давайте детям теплое питье (чай, узвар, компот, кисель), жидкость должна поступать в организм маленькими порциями, регулярно, чтобы восполнить ее потерю через пот или мочу.
- При высоких показателях температуры не следует купать детей, даже в теплой воде, можно только обтирать смоченным в теплой воде полотенцем.
- При высокой температуре следует следить за показателями температуры в помещении, в котором находятся больные дети, для грудничка оптимальной считается 25-27 градусов, для старших деток 22-24 градусов.
Снизить жар можно с помощью теплых компрессов или обтираний всего тела, но незначительно и ненадолго. Холодные компрессы или лед прикладывать категорически запрещается, вы можете вызвать спазмы сосудов у малыша или взрослого.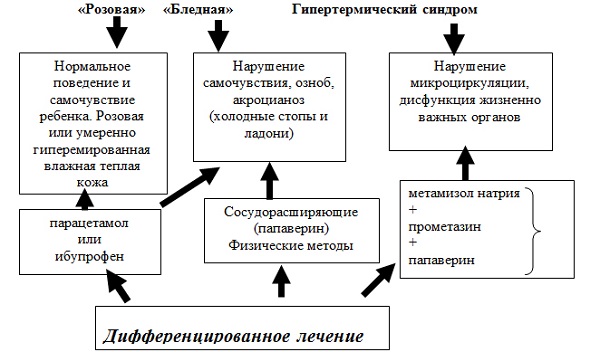
Негативное влияние могут оказать на организм всеми известные обтирания уксусом или спиртом. Такие вещества, проникая через кожу в организм ребенка способны вызвать сильнейшее отравление.
Принимать жаропонижающие средства стоит только в том случае, когда температура тела начинает стремительно расти, термометр показывает выше 38 градусов и общее самочувствие ребенка сильно ухудшается, его знобит, бледнеет кожа.=
Не все родители знают, какой лучше препарат от жара дать малышу, поэтому предварительно стоит об этом проконсультироваться с врачом педиатром.
Врачи отказались от назначений детям разных возрастов жаропонижающих средств, в состав которых входят аспирин, анальгин. Они отдают предпочтение сиропам, суспензиям, таблеткам, в состав которых входят ибупрофен, парацетамол.
При приеме лекарственного средства следует придерживаться дозировки по возрасту ребенка или его массы тела. Если жар не спадает, малыш остается бледным, возникают судороги, то родителям следует незамедлительно вызвать скорую помощь.
Как проявляется
Симптоматические проявления при белой лихорадке у ребенка могут быть различными, возникать по отдельности или комплексно. Зависит это от причины возникновения жара.
Симптомами являются:
- отдышка, как после бега;
- высокая температура тела, сильный жар;
- апатическое состояние, постоянная сонливость, слабость и вялость;
- нежелание принимать пищу, пить воду;
- аритмия;
- потеря жидкости в организме;
- изменение оттенка кожи, становится бледной, а губы начинают синеть;
- руки, ноги немеют;
- маленькие дети становятся беспокойными, капризными, регулярно плачут.
Врачи выделяют основные стадии белой лихорадки у детей:
- Первый этап. Температура тела резко повышается.
- Второй этап. Сильный жар держится на протяжении длительного времени (несколько дней), не помогают жаропонижающие препараты.
- Третий этап. Температура тела начинает резко, стремительно падать.
Высокая температура препятствует размножению вирусных клеток, вредных микроорганизмов, находящихся в теле малыша. Благодаря этому спустя некоторое время происходит произвольное затухание симптоматики, вызванной воспалительным процессом.
У взрослых
У взрослого человека гипертермия проявляется также как и у ребенка. Только показатели на градуснике могут быть выше и намного.
Гипертермия – это защитная реакция организма на внедрение различных вирусов. Когда в организм попадают болезнетворные микроорганизмы, то к месту их локализации направляются защитные клетки – лейкоциты.
Патогенные микроорганизмы вбрасывают в кровь эндогенные пирогены – это вещества, являющиеся стимуляторами лейкоцитов и макрофагов, которые обеспечивают защитную функцию организма.
Патогены провоцируют повышение температуры, их же присутствие повышает активность иммунного ответа. Если у детей жар при гипертермии увеличивается до 38-39 градусов, то у взрослых, такие показатели могут составлять 40-41 градус.
Если температура длительное время держится на отметке 40 градусов, то следует:
- незамедлительно вызвать скорую помощь;
- если в домашней аптечке есть жаропонижающие, то можно попробовать сбить жар медикаментозными средствами;
- при сильном жаре следует пить много жидкости;
- не принимать пищу насильно;
- соблюдать постельный режим.
Повышенная температура на протяжении длительного времени вызывает судороги, не только у детей, но и у взрослых. Поэтому не следует медлить, снизить жар дома можно несколькими способами, в том числе, средствам нетрадиционной медицины, если в аптечке отсутствуют жаропонижающие лекарства.
Чем помочь
Для лечения гипертермии должны назначаться противовоспалительные и жаропонижающие препараты. Но нередко они оказываются малоэффективными. Часто детям разных возрастов назначаются фенотиазины, их принцип действия направлен на расширение кровеносных сосудов, разжижение крови, а также нормализацию работы потовых желез. Такие препараты обладают седативным эффектом.
Педиатры при белой лихорадке назначают сосудорасширяющие препараты (никотиновая кислота 1 мг на 10 кг веса малыша). Витамин группы РР рекомендуется использовать с препаратами, содержащими парацетамол. Эффективным жаропонижающим препаратом считается Нурофен, он выпускается в виде свечей, сиропа или таблеток.
 При лечении гипертермии не следует акцентировать свое внимание и направлять все лечение на снижение температуры и принимать сильные медикаментозные средства. Не забывайте о том, что чем быстрее сбивает высокий жар медицинский препарат ребенку, тем сильнее оно оказывает негативное воздействие на его организм.
При лечении гипертермии не следует акцентировать свое внимание и направлять все лечение на снижение температуры и принимать сильные медикаментозные средства. Не забывайте о том, что чем быстрее сбивает высокий жар медицинский препарат ребенку, тем сильнее оно оказывает негативное воздействие на его организм.
Первая помощь при спазмах — это спазмолитические препараты, влияющие на сосуды (Папаверин, Дибазол). А Но-шпа, считающаяся самым известным спазмолитиком, будет бесполезна, ее действие направлено на внутренние органы.
Снижающие жар препараты начнут действовать только после устранения спазмов. При сужении сосудов следует тщательно растереть ручки и ножки и малыша, это улучшит кровообращение.
Детям нужно соблюдать постельный режим, меньше двигаться. Родители могут обтереть его теплым полотенцем, но не холодным. И не стоит забывать том, что белая лихорадка – это симптом, а не заболевание.
При ангине
Ангина – это заболевание инфекционного характера, которое в 9 случаях из 10 сопровождается повышенной температурой тела.
Врачи выделяют следующие разновидности повышения температуры:
- 37-38 градусов – субфебрильная лихорадка;
- 38-39 градусов – фебрильная лихорадка;
- 39-40 градусов – пиретическая лихорадка;
- 40-41 градусов – гиперперетическая лихорадка, существует угроза для жизни пациента.
При ангине встречаются первые две из разновидностей жара. Они длятся недолго и полностью проходят уже спустя 3-4 суток. Жар держится при ангине то того времени, пока на миндалинах наблюдаются гнойные фолликулы. Как только гной уходит температура тела нормализуется, а вместе и с ней общее самочувствие пациента.
Если вовремя не диагностировать ангину, то температура тела держится до 10 дней, что впоследствии вызовет серьезные осложнения в здоровье человека.
Последствия и осложнения
Если родители среагировали вовремя, температуру удалось сбить, то прогноз при будет благоприятным. Осложнения случаются, но редко, происходит это в результате игнорирования характерных симптомов, медлительности в оказании первой медицинской помощи.
При белой лихорадке жаропонижающие средства способны помочь, не раньше, чем через 2-3 часа. Если температура снизилась даже на половину градуса, это хороший показатель. При снижении от 39 градусов до 38 не следует давать ребенку лекарства заново, лучше подождать некоторое время.
В качестве предупреждения гипертермии врачи рекомендуют придерживаться следующих правил:
- соблюдать личную гигиену, малыша следует приучать к этому с раннего детства;
- избегать переохлаждений, перегревов организма;
- в период эпидемий избегать мест большого скопления людей;
- с детства закалять ребенка, но постепенно;
- дома ежедневно проветривать комнаты, делать влажную уборку не менее 2-3 раз в неделю.
Не следует также кутать детей не по погоде, следует одевать также как и себя. При лихорадке у грудничка не следует ждать, что все пройдет само собой или «грешить» на зубы. Вызывайте скорую помощь или звоните участковому врачу, который поможет разобраться в причине и назначит правильное лечение.
Что приводит к возникновению лёгочной тромбоэмболии?
Причина большинства случаев ТЭЛА — закупорка лёгочной артерии тромбом, который образовался либо в венах таза или нижних конечностей, либо в правых отделах сердца (предсердии и желудочке). Крайне редко источник тромбоэмбола — верхняя полая вена и вены верхних конечностей, а также почечные вены.
Закупорка лёгочной артерии происходит в результате попадания в сосуд части или всего флотирующего тромба. Такой тромб прикрепляется к стенке глубоких вен одним концом, остальная же его часть свободно плавает в сосуде. Непрочная фиксация такого тромба обеспечивает его отрыв кровотоком, что может случиться в любой момент.
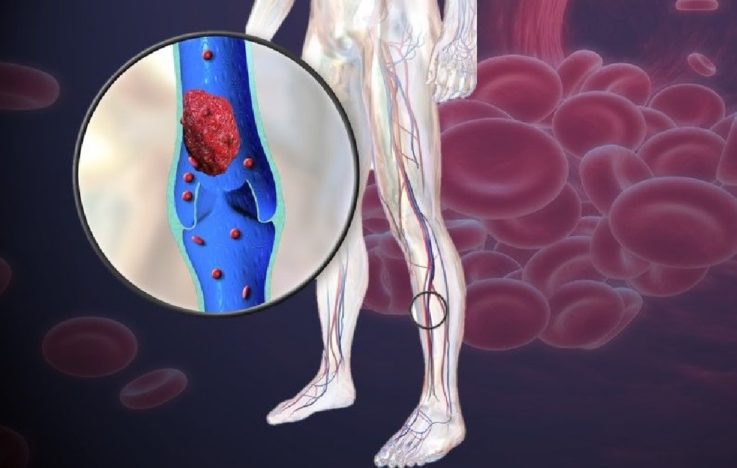
Что такое тромб?
Тромб — сгусток крови, сформировавшийся при жизни в кровеносном сосуде (реже в предсердии или/и желудочке сердца). Спровоцировать тромбообразование и ускорить его прогрессирование могут:
- длительный застой крови (возникает в результате отсутствия адекватной физической активности, что наблюдается при постельном режиме, перелётах в сидячем положении и так далее);
- нарушение целостности сосудистой стенки;
- ускорение свёртываемости крови и уменьшение способности организма растворять образовавшиеся тромбы (нарушения данного типа часто наследуются или возникают в течение жизни под влияние различных факторов).
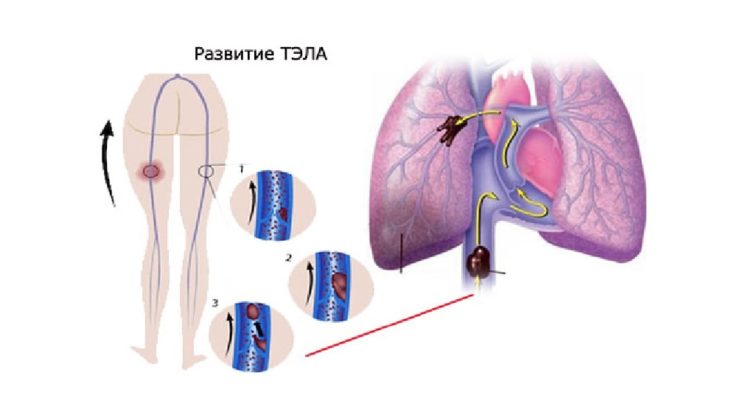
Как тромб попадает в лёгочную артерию?
Ни для кого не секрет, что кровь, богатая кислородом, поступает к органам и тканям по артериям от лёгких. Вены собирают насыщенную углекислотой кровь, чтобы вернуть ее в сердце, а затем в лёгкие для того, чтобы гемоглобин в очередной раз мог получить кислород. Тромб, который сформировался в венозной сети нижних конечностей или таза, с током крови поступает в нижнюю полую вену — крупный сосуд, приносящий кровь к сердцу. Здесь тромбоэмбол проносится кровью через правое предсердие, затем попадает в правый желудочек и выталкивается в лёгочную артерию, закупоривая её. Если сгусток крови небольшого размера, он может пройти дальше по разветвлениям артерии и закупорить более мелкий сосуд.
Чаще всего тромб обнаруживают в стволе лёгочной артерии — более чем в половине случаев, в то время как в долевых и сегментарных — примерно в 20%. Поражение мелких ветвей встречается примерно в трети всех ТЭЛА.
Только ли тромбов нужно опасаться?
Лёгочная эмболия — что это такое? Чтобы это понять, нужно знать, что не только тромб в лёгких может стать причиной окклюзии артерии. Закупорка может быть обусловлена попаданием в сосудистое русло:
- инородных тел (мелких частей сосудистых катетеров, стентов и проводников, отломков костей, медицинских игл, частиц талька и так далее);
- жира (в результате переломов трубчатых костей, а также травматизации печени и областей, богатых жировой тканью);
- септического эмбола (окклюзия возникает вследствие наличия эндокардита, септического тромбофлебита и поступлении инфекционного агента в кровоток с нестерильными хирургическими инструментами);
- воздуха или иных газообразных веществ (встречается при нарушении техники выполнения внутривенных инъекций, травмировании сосудов, часто бывает у водолазов при быстром всплытии со дна на поверхность воды; также пузырьки газа могут проникнуть в сосуды во время проведения оперативных вмешательств);
- околоплодными водами (преимущественно возникает у женщин при стремительных родах, когда происходят разрывы маточных вен и амниотическая жидкость устремляется в кровоток);
- раковых клеток;
- паразитов (встречается редко, преимущественно обнаруживаются эхинококки, личинки аскарид);
- любых тканей организма (фрагменты попадают из участков некроза и распада).
Возникшая лёгочная эмболия в большинстве случаев проявляет схожие симптомы вне зависимости от причины, вызвавшей окклюзию.
Флеботромбоз — что это?
Флеботромбоз — это патологическое состояние, при котором в глубоких венах формируются тромбы. Чаще поражаются вены нижних конечностей. Достаточно распространённая патология, в среднем до 20% всех людей страдают от этого заболевания. В отсутствие терапии флеботромбоз зачастую приводит к гибели от ТЭЛА, причём самостоятельно причиной смерти является весьма редко.
Как заподозрить у себя флеботромбоз?
Множество случаев ТЭЛА остаётся нераспознанно врачами вследствие стёртой клинической картины или полного её несоответствия. Поэтому очень важно в случае подозрения на ТЭЛА обнаружить поражение вен. К признакам, свидетельствующим в пользу наличия флеботромбоза, относят:
- внезапную болезненность в икроножных мышцах, преимущественно во время ходьбы;
- тяжесть в нижних конечностях, больше к вечеру;
- ощущение болезненности в икроножной мышце при её сжатии, а также во время сгибания стопы;
- выявление боли по ходу вены;
- побледнение кожи, наличие «сосудистой сетки», «сосудистых звёздочек»;
- увеличение объёмного размера голени или бедра ноги в сравнении с другой нижней конечностью, а также отёчность.
Какие факторы причастны к возникновению ТЭЛА?
Лёгочная тромбоэмболия чаще формируется в результате воздействия множества причин, среди которых выделяют:
- острое нарушение мозгового кровообращения;
- нарушение сократительной способности сердечной мышцы;
- паралитическое поражение нижних конечностей;
- тяжёлые лёгочные патологии;
- серьёзные инфекционные заболевания, сепсис (системное воспаление в ответ на возникшее инфицирование);
- злокачественные опухоли и их метастазы;
- приём гормональных препаратов;
- компрессия вен (сдавливание извне новообразованием, гематомой);
- возраст свыше сорока лет;
- длительное сидение или пребывание на постельном режиме более трёх суток;
- избыточная масса тела;
- варикозная болезнь вен нижних конечностей, тромбоз поверхностных вен;
- наследственные нарушения свёртываемости крови с тенденцией к гиперкоагуляции (повышенная активация свёртывающей системы);
- травмы, хирургические вмешательства;
- табакокурение;
- другие сопутствующие заболевания (сердечно-сосудистые, сахарный диабет, заболевания почек, болезни крови, аутоиммунные патологии);
- вынашивание беременности, роды, послеродовый период;
- наличие катетера в центральной вене.
При воздействии перечисленных причин существует различие в риске возникновения ТЭЛА. Факторы, при которых наиболее часто развивается эмболия лёгочной артерии:
- переломы костей ног;
- лечение в стационаре в последние 3 месяца по поводу ухудшения течения хронической сердечной недостаточности или/и нарушения ритма сердечной деятельности (фибрилляция или трепетание предсердий);
- эндопротезирование тазобедренного или коленного суставов;
- серьёзная травма;
- острый инфаркт миокарда, перенесённый за последние 3 месяца;
- венозные тромбоэмболические осложнения в прошлом;
- нарушение целостности спинного мозга.
Причины, встречающиеся реже:
- проведение переливания крови или её компонентов;
- химиотерапия по поводу наличия онкологических заболеваний;
- декомпенсация сердечной или/и дыхательной недостаточности;
- применение эритропоэтина (гормон, усиливающий образование эритроцитов в крови);
- назначение гормональной заместительной терапии, оральных контрацептивов;
- проведение процедуры экстракорпорального оплодотворения;
- инфекционные процессы;
- злокачественные опухоли и их метастазы;
- острое нарушение мозгового кровообращения;
- период после родов;
- тромбоз поверхностных вен;
- состояния, характеризующиеся усилением тромбообразования.
Самые редкие факторы, способствующие возникновению ТЭЛА:
- соблюдение постельного режима больше трёх дней;
- наличие сахарного диабета;
- гипертоническая болезнь;
- долгое сидение;
- различные лапароскопические оперативные вмешательства;
- избыточная масса тела;
- вынашивание беременности;
- варикозная болезнь вен нижних конечностей.
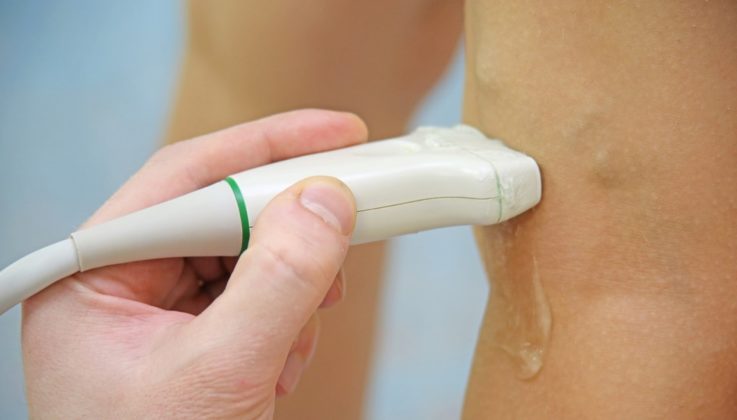
Как диагностируется тромбоз глубоких вен?
При осмотре врач обращает внимание на симметричность конечностей, на их температуру, визуальные изменения, болезненность. Применяет различные функциональные пробы, позволяющие диагностировать флеботромбоз. Помимо это доктор может назначить инструментальные исследования, чаще всего используются:
- доплерография (ультразвуковой метод, оценивающий кровоток в сосудах);
- ангиография (во время диагностики пациенту вводят внутривенно рентгенконтрасное вещество, затем делают снимки конечности и оценивают проходимость сосудов).
Какие типы ТЭЛА существуют?
В зависимости от того объёма, который поражается в результате тромбоэмболии, выделяют:
- массивную (характеризуется вовлечением более половины объёма сосудистого русла, сопровождается возникновением шока или падением артериального давления);
- субмассивную (происходит окклюзия менее половины сосудистого русла; наблюдается снижение сократительной способности правого желудочка сердца);
- немассивную (закупорка выключает менее трети объёма сосудистого русла, при этом обычно не происходит снижения артериального давления и ухудшения работы правого желудочка).
По тому, как быстро развиваются клинические проявления ТЭЛА, различают:
- молниеносное течение (гибель человека происходит на протяжении нескольких минут);
- острое течение (мгновенное возникновение болевых ощущений, одышки, артериальной гипотонии);
- подострое течение (постепенное появление и прогрессирование симптомов);
- бессимптомное течение (случайное выявление ТЭЛА при обследовании или патологоанатомическом вскрытии);
- рецидивирующее (отмечается повторное появление симптомов).
Также выделяют различные степени тяжести развития ТЭЛА:
- лёгкая (характеризуется увеличением пульса до 100 в минуту, нормальным артериальным давлением, незначительной одышкой, редким кашлем);
- среднетяжёлая (отличается учащением пульса до 120 в минуту, умеренным снижением артериального давления, одышкой до 30 дыханий в минуту, появлением кашля, иногда с выделением крови, боли; клиника шока не развивается, встречаются непродолжительные обмороки);
- тяжёлая (увеличение пульса свыше 120 в минуту, картина шока, учащение дыхания более 40 в минуту, болевые ощущения в грудной клетке, часто — потеря сознания).
Что такое рецидивирующая тромбоэмболия?
Повторное возникновение ТЭЛА встречается достаточно часто, до 30% больных страдают от рецидива заболевания. Преимущественно эмболизации подвержены мелкие артерии лёгких, причём развивается это состояние обычно после перенесённой массивной эмболии лёгочной артерии.
Состояния, повышающие риск возникновения нового случая:
- злокачественные опухоли и их метастазы;
- ухудшение течения сердечно-сосудистых заболеваний, особенно вкупе с нарушением сердечного ритма и застойной сердечной недостаточностью;
- хирургические операции, главным образом на органах брюшной полости.
Особенностями рецидивирующей ТЭЛА являются либо бессимптомное течение в большинстве случаев, либо имитация других патологических состояний. Это в значительной степени осложняет диагностику и приводит к неблагоприятным последствиям: развиваются острые и хронические патологии сердечно-сосудистой системы, лёгких, почек. Для того чтобы вовремя заподозрить повторное развитие ТЭЛА, необходимо всегда помнить о факторах риска, которые могут присутствовать у больного.
Как пациенту самому понять, есть ли у него риск наличия ТЭЛА?
Если человек самостоятельно предполагает у себя развитие лёгочной эмболии, ему предлагается пройти тест по Женевской шкале. Необходимо ответить на вопросы и получить сумму, а затем сравнить результаты с контрольными. У больного выясняется:
- Какой пульс на данный момент? При значении 95 ударов и более — 5 баллов, менее 95 — 3 балла.
- Есть ли признаки флеботромбоза — отёчность конечности, боль при пальпации вены? Если симптомы выявлены — 4 балла.
- Есть ли выраженная тянущая болезненность в одной нижней конечности? При наличии — 3 балла.
- Были ли ранее признаки тромбоза глубоких вен или ТЭЛА? При положительном ответе добавить 3 балла.
- В предыдущий месяц Вам проводились хирургические вмешательства или были переломы костей? Если ответ «да» — 2 балла.
- При кашле отделяется слизь с прожилками крови или кровянистая мокрота? При наличии признака — добавить 2 балла.
- Имеются ли у Вас злокачественные новообразования? При положительном ответе прибавить 2 балла.
- Вам больше 65 лет? Если ответ «да» — ещё 1 балл.
Если сумма составляет 3 балла — наличие ТЭЛА маловероятно; сумма 4 — 10 свидетельствует об умеренном риске наличия заболевания; если количество баллов более 10 — больному нужно в обязательном порядке обследоваться в условиях медицинского учреждения.
Какие заболевания, схожие по течению с ТЭЛА, существуют?
- Пневмония, плеврит. Кашель, боли в грудной клетке, одышка, повышение температуры тела встречаются и при ТЭЛА и при указанных заболеваниях. Однако при расспросе часто выясняется, что перед тем, как пациент отметил ухудшение состояния, он подвергался воздействию низких температур или контактировал с больными ОРВИ. Обращают на себя внимание более значимая гипертермия, пониженный аппетит, потливость, особенно в ночное время. При осмотре и объективном исследовании выявляются типичные для пневмонии и плеврита изменения: отставание поражённой половины грудной клетки при дыхании, выслушиваются разнообразные хрипы и так далее. При проведении рентгенологического исследования лёгких зачастую диагноз становится очевидным. Болезнь хорошо поддаётся терапии антибактериальными или противовирусными препаратами.
- Ухудшение течения хронической обструктивной болезни лёгких. Схожа с ТЭЛА возникновением учащения дыхания, пульса, повышением температуры тела, кашлем, дискомфортом в грудной клетке. Обращает на себя внимание характер мокроты при ХОБЛ — обычно слизисто-гнойный или гнойный, а также переохлаждение накануне обострения. Обычно грудная клетка у больных ХОБЛ расширена, артериальное давление нормальное или повышенное. Лечение бронхолитиками, глюкокортикостероидами и антибиотиками при ХОБЛ даёт хорошие результаты.
- Астматический статус. У больного есть бронхиальная астма. Часто пациент занимает вынужденное положение, при котором чувствует себя гораздо лучше: сидя или полусидя. Болевых ощущений в грудной клетке обычно нет. В отличие от ТЭЛА больной не может выдохнуть. Артериальное давление нормальное или повышено.
- Пневмоторакс (скопление воздуха в плевральной полости). Всегда есть боль и ассиметрия грудной клетки. Предшественники патологического состояния: воспалительные заболевания лёгких, травма грудной клетки и другие, тогда как при ТЭЛА — постельный режим, флеботромбоз и другие специфические факторы. Выполнив рентгенографическое исследование органов грудной клетки, врач легко отличит эти заболевания.
- Сердечный приступ. У больного имеются болезни сердечно-сосудистой системы. Выявляется отёчный синдром, акроцианоз (посинение пальцев рук и стоп). Вынужденное положение — сидя. Выявляются влажные хрипы в нижних отделах или над всей поверхностью лёгких, может быть пенистая белая или розовая мокрота. Обнаруживается увеличение размеров сердца на рентгенограмме. Появляются характерные признаки на ЭКГ.
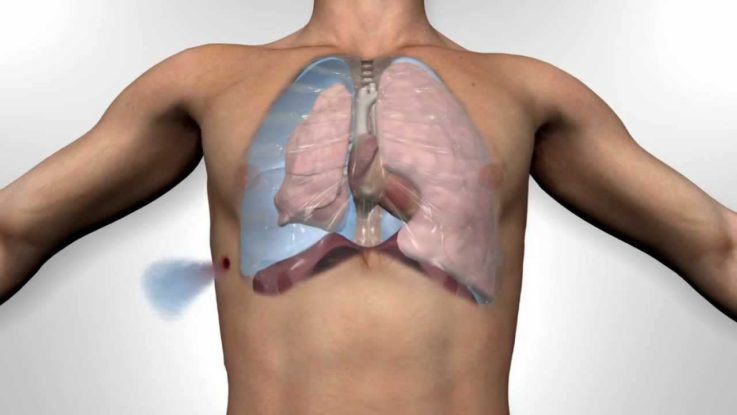
Как самостоятельно помочь больному с ТЭЛА?
Не вызывает сомнений, что пациенты с ТЭЛА как можно быстрее должны быть госпитализированы в отделение интенсивной терапии, где им будет оказана исчерпывающая медицинская помощь. Пациент нуждается в покое, его следует уложить и наблюдать за его состоянием, в это время позвонить в «скорую» и отчётливо, спокойно и как можно подробнее описать клинические проявления и обстоятельства, при которых они возникли. От того, насколько качественно будет передана эта информация, будет зависеть, какую бригаду направят к больному для оказания помощи (при подозрении на ТЭЛА желательнее присутствие кардиореанимационной кареты скорой помощи). Определив основные симптомы у пациента, медицинские работники незамедлительно начнут его лечение.
Самостоятельно без медицинской консультации никаких лекарственных препаратов давать больному нельзя! Это может значительно осложнить его состояние, а в крайних случаях привести к смерти.
В чём заключается лечение ТЭЛА госпитализированного больного?
Пациент для проведения терапии помещается в реанимационное отделение, где осуществляется контроль жизненных показателей и устанавливается круглосуточное наблюдение. Терапия предполагает:
- Применение антикоагулянтов: Гепарина натрия, Фраксипарина, Эноксапарина натрия, Варфарина, Фондапаринукса. Назначается всем больным с ТЭЛА. Препараты этой группы предупреждают развитие тромбообразования и замедляют прогрессирование уже возникшей ТЭЛА. Так как антикоагулянты влияют на свёртывающую систему крови, угнетая её, во время лечения необходимо тщательно следить за показателями крови, чтобы избежать опасных осложнений, например, кровотечения.
- Тромболизис. Для нормализации кровообращения часто применяют этот вид лечения. Суть его состоит в растворении тромба фибринолитическими (тромболитическими) препаратами. Используются: Стрептокиназа, Урокиназа, Альтеплаза. Применятся при массивной ТЭЛА с выраженными клиническими проявлениями, такими, как шок, не поддающаяся лечению артериальная гипотония. В некоторых случаях тромболитическая терапия используется у больных с артериальной нормотензией. Этот вид лечения сопровождается большим риском кровотечений. Тромболизис абсолютно противопоказан при:
- кровоизлиянии в мозг или наличии подозрения на него в прошлом;
- нарушении мозгового кровообращения по ишемическому типу в последние 6 месяцев;
- злокачественном новообразовании центральной нервной системы;
- серьёзной травме головы в последние 3 недели;
- хирургическом вмешательстве в последние 10 — 14 дней;
- любом кровотечении из желудочно-кишечного тракта в последний месяц;
- наличии риска возникновения кровотечения.
Индивидуально решается вопрос о фибринолитической терапии в случае:
- тромбо-ишемической атаки (преходящее нарушение кровоснабжения головного мозга) за последние 6 месяцев;
- применения антикоагулянтов;
- вынашивания беременности, а также 1-я неделя послеродового периода;
- повышения артериального давления свыше 180 мм рт. ст.;
- серьёзной патологии печени;
- обострения язвенной болезни ЖКТ;
- использования ранее стрептокиназы;
- травматизации грудной клетки при реанимационных пособиях.
- Хирургическое лечение. Во время операции удаляют тромбоэмбол, явившийся причиной закупорки лёгочной артерии или убирают внутреннюю стенку сосуда вместе с тромбом. К хирургическому лечению прибегают в случае наличия противопоказаний к консервативной терапии, при её неэффективности, а также при тяжёлом состоянии больного, обусловленного выраженной острой сердечно-сосудистой недостаточностью на фоне массивной ТЭЛА.
- Симптоматическое лечение. Течение ТЭЛА характеризуется возникновением широкого спектра клинических проявлений, приносящих значительный дискомфорт пациенту, поэтому больной нуждается в избавлении или, по крайней мере, уменьшении выраженности симптомов. Применяют оксигенотерапию (подача кислорода аппаратом), седативные, обезболивающие препараты.
Может ли ТЭЛА осложниться другими патологическими состояниями?
ТЭЛА — тяжёлое состояние как для пациента, так и для лечащего врача, так как зачастую в его течении возникают внезапные ухудшения, такие как:
- прекращение сердечной деятельности (предполагает выполнения сердечно-лёгочных реанимационных мероприятий, включающих непрямой массаж сердца и искусственную вентиляцию лёгких, а также дефибрилляцию);
- критическое снижение артериального давления вплоть до шока (проводят инфузионную терапию и подключают вазопрессоры — препараты, суживающие сосуды, повышая тем самым артериальное давление (Допамин, Добутамин, Адреналин, Норадреналин));
- тяжёлая дыхательная недостаточность (компенсируется оксигенотерапией или искусственной вентиляцией лёгких).
Помимо острых осложнений иногда развиваются:
- инфаркт (некроз) участка, сегмента, или целого лёгкого (вследствие нарушения кровоснабжения органа);
- плеврит — воспалительный процесс в плевре зачастую сопровождает омертвление участка или всего лёгкого;
- эмпиема плевры — разновидность плеврита, при котором происходит скапливание гноя в плевральной полости;
- абсцесс лёгкого — гнойный воспалительный процесс в лёгочной ткани с формированием полости, отграниченной от здоровых тканей;
- пневмоторакс — появление и увеличение объёма воздуха в плевральной полости;
- почечная недостаточность (развивается вследствие недостаточного притока крови к почкам);
- повторная ТЭЛА.
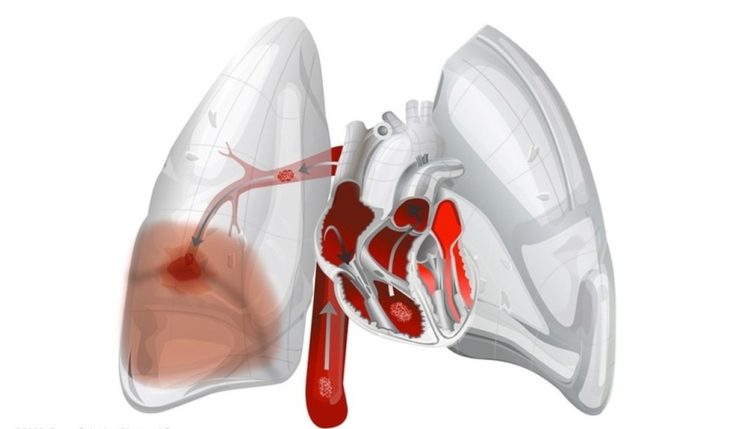
Каков исход ТЭЛА?
Тромбоэмболия лёгочной артерии — серьёзное жизнеугрожающее состояние, смертность при котором очень высока. Есть признаки, свидетельствующие в пользу неблагоприятного исхода:
- возникновение шока;
- выраженное снижение артериального давления и учащение пульса в течение длительного времени;
- наличие тромботических масс в полости правого предсердия или желудочка сердца;
- наличие других тяжёлых сопутствующих заболеваний (например, ухудшение течения хронической сердечной недостаточности, злокачественные новообразования, хроническая обструктивная болезнь лёгких);
- возраст свыше 70 лет;
- нарушение сократимости правого желудочка (выявляют по результатам эхокардиографии);
- рецидивирование ТЭЛА.
Нужно помнить, что при возникновении этого опасного осложнения на счету каждая минута. При быстром реагировании окружения пациента, своевременной госпитализации, диагностике и лечении больной имеет большие шансы на выздоровление.

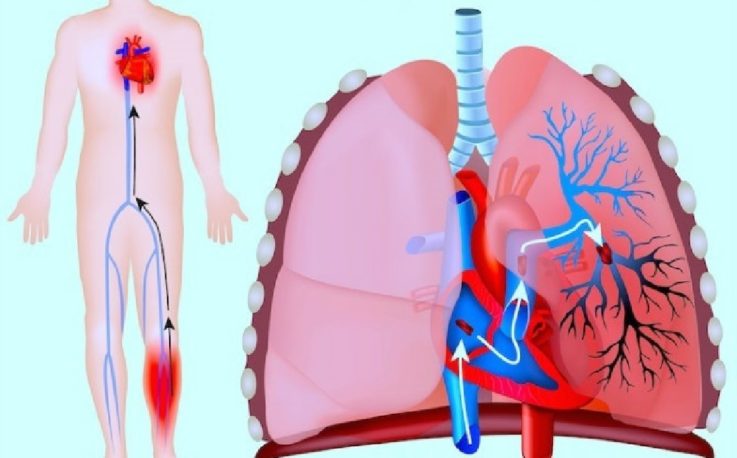
Можно ли предотвратить возникновение флеботромбоза?
Для того чтобы не иметь в будущем ТЭЛА, необходимо позаботиться о предупреждении возникновения тромбоза глубоких вен. Такие методы — это своего рода первичная профилактика ТЭЛА. Для её реализации необходимо:
- употреблять достаточное количество жидкости;
- регулярно делать периодические прогулки во время сидячей работы;
- ежедневно в вечернее время проводить щадящий самомассаж нижних конечностей;
- не пренебрегать использованием прохладных ножных ванн;
- поддерживать нормальную массу тела;
- во время назначенного постельного режима выполнять гимнастику в постели (по согласованию с лечащим врачом), а также совершать пассивные движения в конечностях лежачим больным;
- отказаться от курения и злоупотребления алкоголем;
- при наличии симптомов варикозного расширения поверхностных вен — обязательно использовать эластичные чулки, гольфы или бинт;
- придерживаться всех медикаментозных рекомендаций доктора;
- вовремя проходить лечение всех сопутствующих патологий.
Что такое компрессионное бельё?
Использование эластичного белья необходимо, чтобы оказывать давление на сосуды и заставить застоявшуюся кровь в венах нижних конечностей циркулировать, предотвращая тем самым тромбообразование. Этот процесс имеет схожесть с «выталкиванием» венозной крови мышцами ног при ходьбе и беге.
Материал белья гипоаллергенен, хорошо впитывает влагу и прекрасно пропускает воздух; чулки, колготы, гольфы не имеют швов. Некоторое люди останавливают свой выбор на эластичном бинте, однако нужно помнить, что его эффективность ниже, а использование менее комфортно.
В каждом индивидуальном случае врач советует определённую компрессию (давление на вены конечности). Снимаются все измерения (обхваты голени над лодыжкой, в самом широком месте и под коленом, а также расстояние между стопой и коленом) и подбирается бельё строго по размеру. В случае недостаточной компрессии эффекта от лечения не будет, если же компрессия избыточная, возможно нарушение местного кровотока в конечности.
Компрессионный трикотаж надевается после пробуждения, не вставая с постели, носится целый день и снимается перед отхождением ко сну. После снятия белья рекомендуется использование гелей, кремов и мазей, обладающих противоотёчным, противовоспалительным, антикоагулянтым, ангиопротекторным действием (Лиотон, Троксевазин). Проводить ночь в эластичном белье не нужно, так как эффект лечение оказывает только в вертикальном положении тела.
Компрессионное бельё не обязательно использовать исключительно больным людям. Во время беременности, при наличии избыточной массы тела, а также в случае продолжительного нахождения в одном положении тела (что встречается у хирургов, водителей, парикмахеров и людей других профессий) также рекомендуется носить компрессионный трикотаж для профилактики тромбоза.


Есть ли необходимость в лечении флеботромбоза?
В случае установления диагноза тромбоза глубоких вен рекомендуется приступить к лечению этого заболевания, чтобы не допустить возникновения грозных осложнений. Врачи советуют:
- соблюдение расширенного режима (не находиться длительно в постели);
- носить компрессионный трикотаж (при установлении диагноза необходимо сразу начинать носить эластичное бельё);
- тромболитическую терапию (назначается больным, у которых потенциальная польза лечения будет превышать возможный риск кровотечений);
- антикоагулянтную терапию (предпочтительно подкожное введение в начале лечения с переходом на приём внутрь, продолжительность определяет лечащий врач; у беременных парентеральное (минуя желудочно-кишечный тракт) введение препарата — единственно возможное, так как Варфарин способен вызывать патологии развития плода);
- хирургическое лечение (применяется в исключительных случаях, когда есть угроза возникновения гангрены конечности или массивной тромбоэмболии).
Для решения вопроса о дальнейшей тактике лечения больного могут понадобиться консультации хирурга, гематолога, флеболога и других.
Как не допустить возникновения тромбоэмболических осложнений?
Профилактические меры предпринимаются у различных групп пациентов, в зависимости от некоторых особенностей:
- Больные, не достигшие 40-летнего возраста, у которых нет факторов риска развития ТЭЛА, но вынужденные длительное время соблюдать постельный режим. Таким пациентам рекомендовано ношение эластичных чулок или компрессия конечности эластичным бинтом, а также расширение режима.
- Больные терапевтического профиля, у которых выявлен 1 или более факторов риска возникновения лёгочной эмболии. Назначается использование компрессионного эластичного белья, проводится пневмомассаж (массаж нижних конечностей аппаратом), подкожно вводятся антикоагулянты. Те же рекомендации даются и пациентам после оперативных вмешательств, возраст которых превышает 40 лет, при условии, что у них нет факторов риска.
- Больные после оперативного лечения, возраст которых превышает 40 лет и имеется 1 и более факторов риска. Применяются антикоагулянты подкожно, пневмомассаж, эластичное бельё.
- Больные, имеющие переломы длинных трубчатых костей и нуждающиеся в постельном режиме. Применяются антикоагулянты подкожно и пневмомассаж ног.
- При выполнении хирургических операций у больных со злокачественными новообразованиями (особенно рак желудка, поджелудочной железы, лёгких, простаты) назначаются антикоагулянты подкожно; длительность профилактических мер определяется индивидуально в каждом конкретном случае.
- Больные, имеющие злокачественные новообразования, которые лечатся амбулаторно, не имеющие факторов риска развития тромбоэмболических осложнений, могут получать Варфарин в качестве профилактического средства.
- При протезировании тазобедренного или коленного суставов рекомендуется применение антикоагулянтов внутрь или подкожно.
- Лечение больных камбустиологического (ожогового) отделения предполагает введение антикоагулянтов подкожно при наличии факторов риска.
- При оперативных вмешательствах нейрохирургического профиля — пневмокомпрессия нижних конечностей, при наличии факторов риска — ещё и антикоагулянты подкожно.
- При вынашивании беременности при риске тромбоэмболических осложнений используются антикоагулянты подкожно, в послеродовом периоде возможно назначение пероральных антикоагулянтов (Варфарин).
- При тяжёлых травмах или повреждении спинного мозга — антикоагулянты подкожно, пневмокомпрессия и эластичные чулки.
- При высоком риске тромбоэмболических осложнений, сопряжённом с риском возникновения кровотечений, упор делается на применение пневмокомпрессии и ношение эластичного белья.

При назначении лечения врач должен обсудить все возможные побочные действия лекарственных средств, научить подбирать правильное компрессионное бельё, составить план регулярного обследования и наблюдения. При приёме антикоагулянтов внутрь желательно посетить школу Варфарина, где расскажут, как контролировать дозу препарата, какие продукты ограничить в рационе, как заподозрить передозировку лекарства и многое другое.
К профилактике тромбоэмболий не подходят рутинно, у каждого пациента индивидуально определяется риск возникновения осложнений (в зависимости от сопутствующей патологии, сложности и продолжительности оперативного вмешательства, длительности вынужденного постельного режима и так далее) и, исходя из этого, подбираются эффективные меры их предупреждения.
Что такое кава-фильтр?
Кава-фильтр — это специальное приспособление, которое вводится и фиксируется в полой вене (преимущественно ниже места отхождения почечных вен) для предупреждения попадания тромбоэмболов к сердцу. Это изобретение — своего рода сито, которое ловит тромбы, перемещаемые кровотоком. Фильтр изготавливается из материала, устойчивого к коррозии, предпочитаемая форма — «зонтик», «птичье гнездо», «тюльпан».
Даже в условиях назначенной терапии против повышенного тромбообразования в некоторых ситуациях есть риск прогрессирования тромбоза глубоких вен и, соответственно, возможности возникновения ТЭЛА. Применение кава-фильтра обеспечивает высокую защиту от тромбоэмболических осложнений, но вместе с этим потенциально может привести к возникновению нежелательных последствий, таких, как тромбоз в месте установки фильтра, миграция фильтра и других.
Однако в отдельных клинических ситуациях (например, противопоказания к назначению антикоагулянтой терапии, возникновение кровотечений на фоне её использования, а также при неэффективности такого лечения) использование кава-фильтра является эффективным альтернативным методом профилактики ТЭЛА.
Иногда используют временный фильтр с заменой впоследствии на антикоагуляционную терапию (часто подобное решение вопроса о профилактике ТЭЛА находит применения у беременных женщин).
Как жить после перенесённой ТЭЛА?
Справиться с этим заболеванием дано далеко не каждому, при стремительном развитии симптомов больной может погибнуть в считанные минуты. Поэтому, однажды столкнувшись с этим грозным осложнением, нужно сделать всё от себя зависящее, чтобы никогда больше не подвергать своё здоровье и жизнь такому страшному испытанию. Пациенту рекомендуется:
- неукоснительно выполнять все назначения врача по приёму лекарственных препаратов, использованию эластичного белья и так далее;
- регулярный лабораторный контроль показателей крови по показаниям;
- наблюдение лечащего врача и осмотр специалистов (кардиолога, флеболога и других), если это необходимо;
- контроль артериального давления, пульса;
- нормализация и поддержание нормальной массы тела;
- рациональное питание с употреблением достаточного количества жидкости;
- избегать злоупотребления алкоголем и курения;
- динамические дозированные физические нагрузки (плавание, езда на велосипеде, пробежки, пешие прогулки);
- не допускать длительного стояния или сидения, а также долгого нахождения в постели без движений;
- приём любого лекарственного препарата согласовывать с лечащим врачом;
- планировать беременность заранее (особенно при приёме антикоагулянтов внутрь, например, Варфарина).
Заключение
Несмотря на полную изученность причин возникновения ТЭЛА, патологических процессов, развивающихся на её фоне, наличие эффективных способов диагностики и лечения, огромное количество людей ежегодно гибнет от этого осложнения. Необходимо помнить, что тромбоэмболия — это классический пример заболевания, предотвратить которое существенно проще, чем его лечить.
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!





Загрузка…













































